Тахикардия и нарушение адаптации QT
Содержание
Интервал QT: понятие, норма, синдром удлиненного – его диагностика и лечение
© Сазыкина Оксана Юрьевна, кардиолог, специально для СосудИнфо.ру (об авторах)
Анализ кардиограммы является не всегда простой задачей даже для врачей со стажем. Что уж говорить о начинающих докторах, ведь им необходимо расшифровывать ЭКГ с такими нарушениями, которые в учебниках порой упоминались лишь в нескольких словах.
Тем не менее, ЭКГ-признаки некоторых заболеваний, а тем более их клинические проявления необходимо знать врачу любой специальности, так как при отсутствии лечения они могут спровоцировать внезапную смерть пациента. Именно таким заболеванием является синдром удлиненного интервала QT.
За что отвечает интервал QT?
Каждое сокращение предсердий и желудочков сердца, обеспечивающее сердечный цикл, отражено на электрокардиограмме.
Так, зубец Р на кардиограмме отражает сокращение предсердий, а комплекс QRST – сокращение желудочков.
В то же время, интервал QT характеризует атрио-вентрикулярную проводимость, то есть проведение электрического импульса через соединение между предсердиями и желудочками (через АВ-узел).
Таким образом, интервал QT на ЭКГ характеризует проведение импульса по волокнам Пуркинье в стенке желудочков, точнее, то время, за которое электрическое возбуждение миокарда обеспечивает систолу (сокращение) желудочков.В норме интервал QT составляет не менее 0.36 сек и не более 0.44 сек.
Обычно студенты и врачи используют такую шпаргалку – на обычной ЭКГ со скоростью движения ленты 50 мм/сек каждая маленькая клеточка (1 мм миллиметровой бумаги) соответствует периоду времени в 0.
02 секунды, а каждая большая клеточка (включающая в себя пять маленьких) соответствует 0.1 секунде. Другими словами, интервал QT в норме должен составлять не менее трех с половиной больших клеточек и не более четырех с половиной больших клеточек.
В связи с тем, что время интервала QT зависит от частоты сердечных сокращений, для более точного расчета используют определение корригированного интервала QT. Для пациентов с нормальной ЧСС (от 60 до 100 в минуту) применяют формулу Базетта:
QTс = QT/ √RR,
Для пациентов с бради- или тахикардией (ЧСС менее 60 или более 100 в минуту, соответственно) используют формулу Фредерика:
QTс = QT/ 3√RR, где RR – расстояние между зубцами R двух соседних комплексов.
В чем отличия укороченных и удлиненных интервалов qt и pq?
У студентов медиков и у пациентов иногда может возникнуть путаница с терминологией.
Чтобы это предотвратить, необходимо четко уяснить, за что отвечает интервал PQ, а за что QT, и в чем разница между укорочением и удлинением интервала.
Как уже было сказано, анализ интервала PQ необходим для оценки проводимости между предсердиями и желудочками, а интервала QT – для оценки внутрижелудочковой проводимости.
Итак, удлинение PQ по-другому можно расценить как атрио-вентрикулярную блокаду, то есть чем длиннее интервал, тем за больший период времени проводится импульс через атрио-вентрикулярное соединение.
При полном блоке гемодинамика может значительно нарушиться, сопровождаясь крайне низкой частотой сердцебиения (менее 20-30 в минуту), а также низким сердечным выбросом, недостаточным для обеспечения притока крови к головному мозгу.
Укорочение интервала PQ (подробнее по ссылке) означает уменьшение времени проведения импульса через атрио-вентрикулярное соединение – чем короче интервал, тем быстрее проходит импульс, а в обычном ритме сокращений сердца происходит постоянный “сброс” импульсов от предсердий к желудочкам. Чаще такой феномен характерен для синдрома Клерка-Леви-Кристеско (CLC-синдром) и для синдрома Вольфа-Паркинсона-Уайта (ВПВ-синдром). Последние синдромы тоже чреваты риском развития пароксизмальных желудочковых тахикардий с ЧСС более 200 в минуту.
Удлинение интервала QT отражает увеличение времени проведения возбуждения по желудочкам, но подобная задержка импульса приводит к возникновению предпосылок для формирования механизма re-entry (механизма повторного входа волны возбуждения), то есть для повторной циркуляции импульса в одном и том же патологическом очаге. Такой очаг циркуляции импульса (гипер-импульсация) способен спровоцировать пароксизм желудочковой тахикардии.
Укорочение QT характерно для быстрого проведения импульса по желудочкам, опять же с возникновением пароксизмальной мерцательной аритмии и желудочковой тахикардии. Впервые данный синдром (Short QTS) описан в 2000 году, а распространенность его среди населения в настоящее время еще мало изучена.
Причины удлиненного интервала QT
Причины данного заболевания на сегодняшний день изучены достаточно хорошо. Выделяют две формы синдрома удлиненного QT – обусловленные врожденными и приобретенными факторами.
Врожденная форма является редкой патологией (около 1 случая на 10 тысяч новорожденных детей) и, как правило, сочетается с врожденной глухотой.
Она обусловлена генетическими изменениями в структуре генов, кодирующих соответствующие белки на мембранах кардиомиоцитов. В связи с этим проницаемость мембраны изменяется, способствуя и изменению сократимости клетки.
В результате проведение электрического возбуждения осуществляется медленнее, чем в норме – возникает повторная циркуляция импульса в очаге.
Генетически обусловленная форма синдрома удлиненного интервала QT, сочетающаяся с врожденной глухонемотой, носит название синдрома Джервелла-Ланге-Нильсена, а форма, не сопровождающаяся глухонемотой – синдрома Романа-Уорда.
Приобретенная форма удлиненного интервала QT может быть обусловлена побочными эффектами антиаритмических препаратов, применяющихся для базовой терапии других нарушений ритма – мерцательной аритмии, трепетания предсердий и др.
Обычно аритмогенным побочным эффектом обладают хинидин и соталол (соталекс, сотагексал и другие торговые названия).
Кроме приема антиаритмиков, возникновение удлиненного интервала QT может возникать при ишемической болезни сердца, внутричерепных кровоизлияниях, отравлениях алкоголем, а также при миокардитах.
Как клинически проявляется синдром удлиненного QT?
Симптоматика врожденной формы синдрома начинает проявляться еще в детском возрасте. Если ребенок родился глухонемым, врач уже имеет право заподозрить синдром Джервелла-Ланге-Нильсена.
Если же ребенок хорошо слышит и способен издавать звуки (гуление, речь), но у него наблюдаются эпизоды потери сознания, необходимо подумать о синдроме Романа-Уорда. Потеря сознания может наблюдаться во время крика, плача, стресса или при физической нагрузке.
Обычно обморок сопровождается частым пульсом (более 150-200 в минуту) и ощущением учащенного сердцебиения – сердце трепещет в груди. Эпизоды обмороков могут возникать как редко, так и до нескольких раз в день.
По мере взросления подобные симптомы без лечения сохраняются, и могут привести к внезапной сердечной смерти.
Клинические проявления приобретенной формы также характеризуются обмороками с тахикардией, а в межприступный период отмечается головокружение, общая слабость и утомляемость, обусловленные синусовой брадикардией (пульс менее 50 в минуту).
Диагностика удлиненного QT
Для уточнения диагноза вполне достаточно стандартной ЭКГ. Даже при отсутствии пароксизма желудочковой тахикардии на кардиограмме можно увидеть характерные для синдрома признаки. К ним относятся:
- Увеличение продолжительности интервала QT от начала зубца Q до окончания зубца T.
- Очень высокая частота сердечных сокращений (150-200 и более) с широкими, деформированными комплексами QRST при пароксизме желудочковой тахикардии.
- Синусовая брадикардия в межприступный период.
- Отрицательный или уплощенный зубец Т, а также депрессия сегмента ST.
Лечение синдрома удлиненного QT
Тактика лечения врожденных форм заболевания подразумевает под собой назначение медикаментозной терапии, а в случае отсутствия эффекта от лечения – имплантацию искусственного кардиостимулятора (ЭКС).
Медикаментозная терапия заключается в приеме бета-адрено-блокаторов (метопролол, бисопролол, небивалол и др) согласно возрастной дозировке, которые способны предотвратить пароксизмы желудочковой тахикардии.
Если же отмечается устойчивость к проводимой терапии, пациенту показана установка стимулятора, обладающего функцией кардиоверсии и дефибрилляции.
То есть ЭКС улавливает начало желудочковой тахикардии и, осуществляя электрическую “перезагрузку” сердца, способствует сохранению нормального сердечного ритма и адекватного сердечного выброса.
Кардиовертер-дефибриллятор требует ежегодного осмотра у аритмолога и кардиохирурга, но в целом может сохранять работоспособность на протяжении нескольких лет, отлично предотвращая пароксизмы желудочковой тахикардии. Благодаря кардиостимулятору риск внезапной сердечной смерти сводится к минимуму, а пациент, будь то ребенок или взрослый, может выполнять обычные бытовые нагрузки без страха потерять сознание или погибнуть.
При приобретенной форме вполне достаточно отмены принимаемого антиаритмика с коррекцией антиаритмической терапии другими препаратами.
Осложнения и прогноз
Из осложнений данного синдрома, конечно, следует отметить внезапную сердечную смерть, вызванную желудочковой тахикардией, перешедшей в фибрилляцию желудочков с последующей асистолией (остановкой сердца).
Согласно проведенным исследованиям, прогноз данного синдрома без лечения неблагоприятный, так как синдром удлиненного интервала QT обуславливает развитие внезапной сердечной смерти в 30% всех случаев.
Именно поэтому данный синдром требует пристального внимания врачей кардиологов и аритмологов, так как при отсутствии эффекта от проводимой медикаментозной терапии единственным методом, способным продлить жизнь ребенку с врожденной формой синдрома, является имплантация ЭКС.При его установке прогноз для жизни и здоровья становится благоприятным, так как достоверно увеличивается продолжительность жизни, а также улучшается ее качество.
: о синдроме удлиненного QT
© 2012-2020 sosudinfo.ru
Источники
Источник: https://sosudinfo.ru/serdce/interval-qt/
Синдром удлиненного интервала QT: признаки, симптомы, ЭКГ, диагностика, прогноз
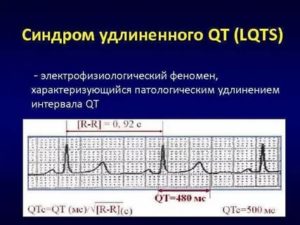
Синдром удлиненного интервала QT является врожденным расстройством, характеризующимся продлением интервала QT на электрокардиограмме (ЭКГ) и склонностью к желудочковым тахикардиям, что может приводить к обморокам, остановке сердца или внезапной сердечной смерти (ВСС). См. Изображение ниже.
Отмечено продление интервала QT у 15-летнего подростка с синдромом удлиненного QT (R-R = 1,00 с, интервал QT = 0,56 с, интервал QT, скорректированный на частоту сердечных сокращений [QTc] = 0,56 с).
Аномальная морфология реполяризации может наблюдаться почти во всех отведениях (т. е. в пиках T-волн, пологого сегмента ST). Брадикардия является общей особенностью у пациентов с данным синдромом.
Интервал QT на ЭКГ, замеренный от начала комплекса QRS до конца волны T, представляет собой продолжительность активации и восстановления желудочкового миокарда.
Интервал QT, скорректированный на частоту сердечных сокращений, который превышает 0,44 секунды, обычно считается ненормальным, хотя нормальный QTc может быть более продолжительным у женщин (до 0,46 сек).
Формула Базета – это формула, наиболее часто используемая для вычисления QTc, следующим образом: QTc = QT / квадратный корень интервала R-R (в секундах).
Чтобы точно измерить интервал QT, связь QT с интервалом R-R должна быть воспроизводимой. Эта проблема особенно важна, когда частота сердечных сокращений ниже 50 ударов в минуту (уд / мин) или более 120 уд / мин, а также когда спортсмены или дети имеют отмеченную вариабельность R-R.
В таких случаях требуются длинные записи ЭКГ и несколько измерений. Самый длинный интервал QT обычно наблюдается в правильных предсердных отведениях. Когда отмеченное изменение присутствует в интервале R-R (фибрилляция предсердий, эктопия), коррекцию интервала QT сложно точно определить.
Признаки и симптомы
Синдром удлиненного интервала QT как правило диагностируется после того, как у человека случается приступ обморока или сердечный приступ. В некоторых ситуациях это состояние диагностируется после внезапной смерти члена семьи. У некоторых людей диагноз ставится, когда ЭКГ показывает удлинение интервала QT.
Диагностика
Результаты физического обследования как правило не указывают на диагноз синдрома удлиненного интервала QT, но у некоторых людей могут обнаруживаться чрезмерная брадикардия для своего возраста, а у некоторых пациентов может наблюдаться потеря слуха (врожденная глухота), что указывает на возможность синдрома Джервелла и Ланге-Нильсена. Скелетные аномалии, такие как низкорослость и сколиоз наблюдаются при синдроме Андерсена. Врожденные пороки сердца, когнитивные и поведенческие проблемы, заболеваний опорно-двигательного и иммунной дисфункции могут наблюдаться при синдроме Тимоти.
Исследования
Диагностические исследования у людей с подозрением на синдром включают в себя следующие:
- Измерение уровня калия и магния в сыворотке;
- Исследование функции щитовидной железы;
- Фармакологические провокационные пробы эпинефрином или изопротеренолом;
- Электрокардиография больного и членов семьи;
- Генетическое тестирование больного и членов семьи.
Удлинённый скорректированный интервал QT в ответ на тест, когда пациент стоит, который связан с повышенным симпатическим тоном, может дать больше диагностической информации у больных, имеющих синдром. Это увеличение QT в результате положения стоя может сохраняться даже после того, как частота сердечных сокращений вернется в норму.
Лечение
Никакое лечение не может устранить причину синдрома удлиненного интервала QT. Антиадренергические терапевтические меры (например, использование бета-адреноблокаторов, левосторонняя церукотракальная стеллектомия) и аппаратная терапия (например, использование кардиостимуляторов, имплантируемых кардиовертер-дефибрилляторов) направлены на снижение риска и летальности сердечных приступов.
Медикаментозное
Бета-адренергические блокирующие агенты являются лекарственными препаратами, которые могут назначаться для лечения синдрома и включают в себя следующие препараты:
- Надолол
- Пропранолол
- Метопролол
- Атенолол
При этом Надолол является предпочтительным бета-блокатором, который должен использоваться в дозе 1-1,5 мг / кг / день (один раз в день для больных старше 12 лет, два раза в день для более молодых людей).
Хирургическое лечение
Хирургическое вмешательство у людей, страдающим синдромом удлиненного интервала QT может включать следующие процедуры:
Имплантация кардиовертер-дефибрилляторов
Размещение кардиостимулятора
Левая цервико торакальная стеллэктомия
Люди, у которых наблюдается синдром, должны избегать участия в спортивных соревнованиях, выполнять тяжелые физические упражнения и стараться не избегать эмоциональных стрессов.
Кроме того, также следует избегать следующих препаратов:
Анестетики или лекарства от астмы (например, адреналин)
Антигистамины (например, дифенгидрамин, терфенадин и астемизол)
Антибиотики (например, эритромицин, триметоприм и сульфаметоксазол, пентамидин)
Сердечные препараты (например, хинидин, прокаинамид, дисопирамид, соталол, пробукол, бепридил, дофетилид, ибутилид)
Желудочно-кишечные препараты (например, цизаприд)
Противогрибковые препараты (например, кетоконазол, флуконазол, итраконазол)
Психотропные препараты (например, трициклические антидепрессанты, производные фенотиазина, бутирофеноны, бензизоксазол, дифенилбутилпиперидин)Калий-теряет лекарства (например, индапамид, другие диуретики, лекарства от рвоты / диареи)
Причины
Интервал QT представляет собой продолжительность активации и восстановления желудочкового миокарда. Продолжительное восстановление от электрического возбуждения увеличивает вероятность дисперионной рефрактерности, когда некоторые части миокарда могут быть невосприимчивыми к последующей деполяризации.
С физиологической точки зрения дисперсия происходит при реполяризации между тремя слоями сердца, а фаза реполяризации имеет тенденцию к увеличению в среднем миокарде.
Вот почему T-волна обычно широкая, а интервал Tpeak-Tend (Tp-e) представляет собой трансмуральную дисперсию реполяризации.
При длительном синдроме QT она увеличивается и создает функциональную возможность для трансмуральной повторной инициации.
Гипокалиемия, гипокальциемия и использование петлевых диуретиков являются факторами риска удлинения интервала QT.
Синдром делится на два клиинческих варианта – синдром Романо-Уорда (семейным происхождением с аутосомно-доминантным наследованием, продолжением QT и желудочковыми тахикардиями) или синдромом Джервелла и Ланга-Нильсена (с семейным происхождением с аутосомно-рецессивным наследованием, врожденной глухотой , удлинением QT и желудочковыми аритмиями). Описаны два других синдрома: синдром Андерсена и синдром Тимоти, хотя среди ученых ведутся некоторые споры о том, следует ли их включать в синдром удлиненного интервала QT.
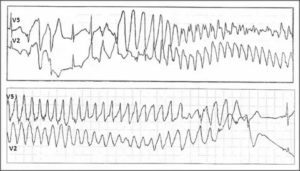
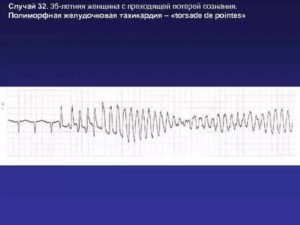
Тахиаритмия Torsade de pointes
Удлинение QT может привести к полиморфной желудочковой тахикардии, что само по себе может привести к фибрилляции желудочков и внезапной сердечной смерти.
Широко распространено мнение о том, что Torsade de pointes активируется реактивацией кальциевых каналов, реактивацией запаздывающего тока натрия или уменьшением тока в камере, который приводит к ранней последеполяризации, в состоянии с повышенной трансмуральной дисперсией реполяризации, обычно связанной с удлиненным интервалом QT, служит в качестве функционального вспомогательного субстрата для поддержания тахикардии.
Трансмуральная дисперсия реполяризации не только обеспечивает субстрат для механизма повторного входа, но также увеличивает вероятность ранней постдеполяризации, инициирующего события для тахиаритмии, за счет продления временного окна для каналов кальция, чтобы оно оставалось открытым. Любое дополнительное условие, которое ускоряет реактивацию кальциевых каналов (например, повышенный симпатический тон), увеличивает риск ранней постдеполяризации.
Генетика
Известно, что синдром удлиненного интервала QT вызван мутациями генов сердечных каналов калия, натрия или кальция; было идентифицировано по меньшей мере 10 генов. Основываясь на этом генетическом фоне, характеризуются 6 типов синдрома Романо-Уорда, 1 тип синдрома Андерсена и 1 тип синдрома Тимоти и 2 типа синдрома Джервелла-Ланге-Нильсена.
Синдром является результатом мутаций генов, кодирующих белки сердечного ионного канала, которые вызывают аномальную кинетику ионных каналов. Укороченное отверстие калиевого канала при 1 типе, 2 типе, 5 типе, 6 типе, 1 и 1 типе синдрома Джервелла-Ланге-Нильсена и замедленное закрытие натриевого канала в при 3 типе синдрома перезаряжает миокардиальную клетку положительными ионами.
У людей, имеющих синдром различные адренергические стимулы, включая физические упражнения, эмоции, громкий шум и плавание, могут ускорить аритмическую ответную реакцию. Однако аритмии могут возникать и без таких предшествующих состояний.
Удлинение интервала QT, вызванное лекарственными препаратами
Вторичное (индуцированное лекарством) удлинение интервала QT также может увеличить риск наступления желудочковых тахиаритмий и внезапной сердечной смерти. Ионный механизм аналогичен ионному механизму, наблюдаемому при врожденном синдроме (т. е. внутренней блокаде выброса калия).
В дополнение к лекарственным средствам, которые потенциально могут удлинить интервал QT, в этом расстройстве играют роль несколько других факторов. Важными факторами риска для удлинения QT, вызванного лекарственными средствами, являются следующие:
Электролитные нарушения (гипокалиемия и гипомагниемия)
Гипотермия
Аномальная функция щитовидной железы
Структурная болезнь сердца
Брадикардия
Лекарственное удлинение QT может также иметь генетический фон, состоящий из предрасположенности ионного канала к аномальной кинетике, вызванной мутацией или полиморфизмом гена. Однако данных недостаточно, чтобы утверждать, что у всех больных с удлинением QT, вызванным лекарственным средством, существует генетическая обусловленность синдрома.
Прогноз
Прогноз для людей, страдающих синдромом хороший, который лечится приемом бета-блокаторов (и при необходимости использованием других терапевтических мер). К счастью, эпизоды torsade de pointes обычно самоограничиваются у пациентов с синдромом QT; только около 4-5% сердечных приступов имеют смертельный исход.
Люди с высоким риском (т. е. те, у кого случалась остановка сердца или происходили повторные сердечные приступы, несмотря на бета-блокаторную терапию) значительно повышают риск внезапной сердечной смерти. Для лечения таких больных используется имплантируемый кардиовертер-дефибриллятор; прогноз после имплантации МКБ хороший.
Смертность, заболеваемость и ответные реакции на фармакологическое лечение различаются по различным типам синдрома.
Синдром удлиненного интервала QT может приводить к обморокам, внезапной сердечной смерти, что как правило происходит у здоровых молодых людей.Несмотря на то, что внезапная сердечная смерть обычно возникает у больных с симптомами, она также может возникать при первом эпизоде обморока примерно у 30% больных .
Это подчеркивает важность диагностики синдрома в предсимптомный период. В зависимости от типа присутствующей мутации внезапная сердечная смерть может иметь место во время физических нагрузок, эмоционального стресса, покоя или сна.
4 тип синдрома связан с пароксизмальной фибрилляцией предсердий.
Научные исследования показали улучшенную ответную реакцию на фармакологическое лечение с пониженной частотой внезапной сердечной смерти при 1 и 2 типах синдрома QT по сравнению с 3 типом.
Неврологический дефицит после прерванной остановки сердца может осложнить клинический курс пациентов после успешной реанимации.
: Синдром удлиненного интервала QT
Загрузка…
Источник: https://cardio-bolezni.ru/sindrom-udlinennogo-intervala-qt-priznaki-simptomy-ekg-diagnostika-prognoz/
Гиперадаптация qt к rr интервалу что это
Наверное, с точки зрения «лириков» это понятие можно было бы охарактеризовать цитатой из «Танцев твёрдых тел» Джона Апдайка:
…там трещины скрываются коварно / За гладкой напряжённостью стекла…
Это он про трещины Криффитца (сопромат, 3-ий курс технических ВУЗов).
Для «физиков» же существует ГОСТ 27002-89. Там много определений, связанных с темой этого Поста (но нужного нет:)). Поэтому, раскроем значение P–Fинтервала цитатой стандарта SAEJA1012:
..Интервал P-F — интервал между моментом времени, когда потенциальный отказ может быть выявлен, и моментом его перехода в функциональный отказ (также называется «период развития отказа» и «период реализации отказа»)…
Это определение понятно?
Попробуйте простыми словами объяснить смысл этого определения незнакомому с процессами технического обслуживания человеку. Например, своей маме или жене.
Получилось? Отлично!
Если нет – попробуйте объяснить еще раз, воспользовавшись каким-нибудь наглядным примером.
Как вариант, используйте видео, в котором я постарался раскрыть это определение используя медицинскую терминологию. То есть воспользовался областью знаний, наиболее близкую к процессам технического обслуживания.
Просмотрите оригинал статьи с небольшим видео о P-F интервале.
Еще больше интересных статей и курсов на ресурсе практиков по техническому обслуживанию промышленных предприятий
Источник: zen.yandex.ru
В чем отличия укороченных и удлиненных интервалов qt и pq?
У студентов медиков и у пациентов иногда может возникнуть путаница с терминологией.
Чтобы это предотвратить, необходимо четко уяснить, за что отвечает интервал PQ, а за что QT, и в чем разница между укорочением и удлинением интервала.
Как уже было сказано, анализ интервала PQ необходим для оценки проводимости между предсердиями и желудочками, а интервала QT – для оценки внутрижелудочковой проводимости.
Итак, удлинение PQ по-другому можно расценить как атрио-вентрикулярную блокаду, то есть чем длиннее интервал, тем за больший период времени проводится импульс через атрио-вентрикулярное соединение.
При полном блоке гемодинамика может значительно нарушиться, сопровождаясь крайне низкой частотой сердцебиения (менее 20-30 в минуту), а также низким сердечным выбросом, недостаточным для обеспечения притока крови к головному мозгу.
Укорочение интервала PQ (подробнее по ссылке) означает уменьшение времени проведения импульса через атрио-вентрикулярное соединение – чем короче интервал, тем быстрее проходит импульс, а в обычном ритме сокращений сердца происходит постоянный “сброс” импульсов от предсердий к желудочкам. Чаще такой феномен характерен для синдрома Клерка-Леви-Кристеско (CLC-синдром) и для синдрома Вольфа-Паркинсона-Уайта (ВПВ-синдром). Последние синдромы тоже чреваты риском развития пароксизмальных желудочковых тахикардий с ЧСС более 200 в минуту.
Удлинение интервала QT отражает увеличение времени проведения возбуждения по желудочкам, но подобная задержка импульса приводит к возникновению предпосылок для формирования механизма re-entry (механизма повторного входа волны возбуждения), то есть для повторной циркуляции импульса в одном и том же патологическом очаге. Такой очаг циркуляции импульса (гипер-импульсация) способен спровоцировать пароксизм желудочковой тахикардии.
Укорочение QT характерно для быстрого проведения импульса по желудочкам, опять же с возникновением пароксизмальной мерцательной аритмии и желудочковой тахикардии. Впервые данный синдром (Short QTS) описан в 2000 году, а распространенность его среди населения в настоящее время еще мало изучена.
Как клинически проявляется синдром удлиненного QT?
Симптоматика врожденной формы синдрома начинает проявляться еще в детском возрасте. Если ребенок родился глухонемым, врач уже имеет право заподозрить синдром Джервелла-Ланге-Нильсена.
Если же ребенок хорошо слышит и способен издавать звуки (гуление, речь), но у него наблюдаются эпизоды потери сознания, необходимо подумать о синдроме Романа-Уорда. Потеря сознания может наблюдаться во время крика, плача, стресса или при физической нагрузке.
Обычно обморок сопровождается частым пульсом (более 150-200 в минуту) и ощущением учащенного сердцебиения – сердце трепещет в груди. Эпизоды обмороков могут возникать как редко, так и до нескольких раз в день.
По мере взросления подобные симптомы без лечения сохраняются, и могут привести к внезапной сердечной смерти.
Клинические проявления приобретенной формы также характеризуются обмороками с тахикардией, а в межприступный период отмечается головокружение, общая слабость и утомляемость, обусловленные синусовой брадикардией (пульс менее 50 в минуту).
Идиопатическая тахикардия
В группе аритмии, или нарушений сердечного ритма, выделяется такая форма патологии, как идиопатическая тахикардия сердца. Что это такое и как оно влияет на жизнь больного можно узнать из представленного материала.
Тахикардия — понятие, под которым часто подразумевают определенный симптом — учащенное сердцебиение. В некоторых случаях его связывают с конкретными заболеваниями из группы аритмии, которые характеризуются определенной клиникой, течением, прогностическим значением.
Идиопатическая тахикардия чаще всего определяется как желудочковая или синусовая. Может возникать в любом возрасте, но в большинстве случаев — у молодых людей.
В диагностике тахикардий используется электрокардиография, эхокардиография. Могут применяться более узконаправленные методы исследования — чреспищеводная кардиоскопия или ангиография.
В любом случае выяснить причину патологии нередко довольно сложно, поэтому что собой представляет идиопатическая тахикардия, чем опасно это заболевание важно знать всем людям, находящихся в группе риска по сердечно-сосудистым заболеваниям.
Тахикардия
Описание идиопатической тахикардии
Самое основное отличие идиопатической тахикардии от других форм аритмии — это появление заболевания на фоне полного клинического здоровья человека. Во время исследований не обнаруживаются какие-либо изменения в миокарде, метаболические или электролитные нарушения, поэтому довольно сложно назначать лечение при неуточненной этиологии патологического процесса.
В нормальном состоянии частота сердечных сокращений составляет 60-90 ударов. В ходе некоторых исследований была выявлена связь между аритмией и следующими факторами:
- у женщин ЧСС выше, чем у мужчин;
- сердцебиение было прямо пропорционально росту, употреблению кофе, наличию вредных привычек (курения);
- ЧСС обратно зависело от возраста, повышения артериального давления, физической активности.
Отсутствие четких механизмов развития болезни зачастую не дает возможность точно и быстро установить правильный диагноз. Все же при помощи современным методов диагностики получается назначить больным с идиопатической тахикардией эффективное лечение.
Симптомы идиопатической тахикардии
Большую группу пациентов по идиопатической тахикардии составляют молодые люди и женщины. При этом далеко не все могут вспомнить первый приступ сердцебиения, тогда как проявления заболевания нередко затягиваются на месяцы и даже годы.
Ощущение сердцебиения, когда ЧСС повышается от 100 ударов в минуту, чаще всего переносятся сложно. Больные могут чувствовать нехватку воздуха, “сердце как бы выпрыгивает из груди”, трудность дыхания.
Далеко не каждый больной во время приступа способен расслабиться, немного отвлечься от болезненного состояния, тогда как при других патологиях этот эффект отвлечения позволяет уменьшить выраженность симптоматики.Клиническую выраженность идиопатической тахикардии в основном усложняет наличие вегетативных расстройств:
- головокружение;
- тошнота;
- подавленность;
- раздражительность;
- повышенная потливость;
- предобморочные состояния.
Все эти симптомы часто встречаются при ортостатической тахикардии и соматоформной дисфункции вегетативной нервной системы, поэтому в случае с идиопатической тахикардией крайне сложно верно определить заболевание. Поэтому идиопатическая тахикардия считается диагнозом исключения.
Причины появления идиопатической тахикардии
На основании клинических исследований вынесены предположения, что идиопатическая тахикардия является следствием различных психических патологий. Также в развитии болезни могут принимать участие определенные вещества, употребляемые человеком, и последствия, связанные с нарушением нормальной деятельности синусового узла или желудочков.
Явные причины, кардиальные или экстракардиальные, в идиопатической тахикардии определить не удается.
В ряде случаев нарушение ритма связывают с наследственностью. Если патология имела место в родственников, то намного выше риск развития болезни у их детей.
В частности, у некоторых больных идиопатической тахикардией желудочков встречается мутация гена SCN5A, который участвует в кодировании α-субъединицы натриевого канала.
Мутация в этом гене также определяется при других кардиальных заболеваниях: кардиомиопатиях, фибрилляциях предсердий и желудочков, синдроме слабости синусового узла.
Виды / фото идиопатической тахикардии
Патология может выражаться в различных формах аритмии, сопровождающихся учащенным сердцебиением, но чаще всего идиопатическую тахикардию связывают с расстройством деятельности синусового узла и желудочков.
Идиопатическая желудочковая тахикардия
При этой патологии не определяются структурные, метаболические или электролитные расстройства, также не обнаруживается синдром удлиненного интервала QT. Несмотря на сложность диагностики заболевания, выделяют три разновидности идиопатической желудочковой тахикардии:
- фасцикулярные тахикардии левого желудочка, называемые еще верапамил-чувствительные;
- тахикардии, развивающиеся на фоне синдрома Бругада;
- тахикардии, исходящие из выводных отделов желудочков.
Фасцикулярная тахикардии левого желудочка еще известна под терминами септальной желудочковой тахикардии, интрафасцилярной тахикардии, желудочковой тахикардии с узкими комплексами. Среди всех форм идиопатической тахикардии, исходящей из левого желудочка, встречается чаще всего.
Развивается по типу ре-ентри, часто определяется в молодом возрасте, когда еще нет структурных изменений миокарда. Чувствительна к верапамилу, поэтому этот препарат назначается в первую очередь. Существуют различные виды фасциллярной тахикардии.
В 90% случаев встречается задняя фасцикулярная тахикардия, намного реже передняя фасцикулярная, верхнесептальная и межфпсцикулярная тахикардия.
Синдром Бругада представляет собой наследственное заболевание, в симптомокомплекс которого входит пароксизмальная полиморфная желудочковая тахикардия, дающая частые рецидивы. Кроме этого наблюдаются синкопы, и на фоне течения патологии у больных нередко возникают внезапные остановки сердца.
Идиопатическая синусовая тахикардия
Возникновение патологического состояния связано с нарушением функционирования синусового узла, дополнительно могут отмечаться сбои в работе вегетативной нервной системы, когда повышается активность симпатической системы или понижается — парасимпатической системы. При этом могут возникать сопутствующие нейрогормональные нарушения.
Проявляется как типичная синусовая тахикардия, которая возникает без видимой причины. При этом учитываются следующие критерии оценки:
- сердечный ритм подобен аномальному;
- ЧСС ускоряется в спокойном состоянии или при незначительной физической нагрузке;
- ЧСС может составлять 100 ударов в минуту и более.
Подобный диагноз ставится лишь в том случае, когда все другие проанализированы и исключены.
Диагностика идиопатической тахикардии
Перед постановкой диагноза должны быть исключены следующие патологические состояния:
- анемии;
- дегидратация;
- гипогликемия;
- гипертиреоз, тиротоксикоз;
- лихорадка;
- болевой синдром (острый и хронический);
- тревожность и панические атаки;
- перикардит, миокардит, аортальная или митральная регургитация;
- инфаркт миокарда;
- пневмоторакс.
Дополнительно больной не должен употреблять алкоголь, кофеин, антихолинэргические лекарства, катехоламины. Появлению тахикардии не может предшествовать отмена b-адреноблокаторов, выполнение радиочастотной абляции в связи с лечением наджелудочковой тахикардии.
Диагностирование идиопатической тахикардии возможно при постоянной тахикардии и повышении ЧСС без определенных причин.
Для уточнения диагноза используется стандартная электрокардиография, холтеровский мониторинг, в редких случаях — электрофизиологическое исследование, УЗИ сердца, коронароангиография.
Лечение и профилактика идиопатической тахикардии
При идиопатической синусовой тахикардии больных информируют о доброкачественном течении болезни. Если клинические проявления не сильно выражены, тогда лечение ограничивают диетическим питанием и лечебной физкультурой.
Определение значимой клинической симптоматики и нарушение качества жизни больного является показанием к назначению пульсурежающей терапии. Она может состоять из небольших доз бета-адреноблокаторов, не обладающих внутренней симпатомиметической активностью. Также используются ингибиторы if-каналов синусового узла (ивабрадин), которые показаны больным, не переносящим бета-блокаторы.
Крайни методом лечения идиопатической тахикардии является радиочастотная абляция. Этот способ до конца не изучен по направлению полного устранения представляемой патологии, поэтому его используют в случае постоянной тахикардии, которая не устраняется медикаментозным лечением.
Специфической профилактики идиопатической тахикардии не существует. Могут быть использованы лишь общие рекомендации, которые сводятся к предотвращению сердечно-сосудистых заболеваний. Также положительный результат дат правильно подобранная физическая активность, с обязательным исключением провоцирующих факторов (курения, приема алкоголя, кофеиносодержащих напитков).Лечебные препараты при тахикардии
Источник: https://arrhythmia.center/idiopaticheskaya-tahikardiya/
