Остеоэпифизеолиз основных фаланг 3,4,5-го пальцев кисти
Содержание
Переломы костей кисти и пальцев у детей
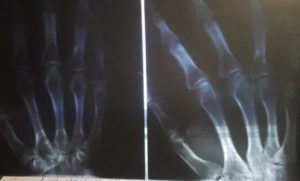
Переломы костей кисти и пальцев у детей выявляются реже, чем у взрослых, и обычно подлежат амбулаторному наблюдению.
Тем не менее, к таким повреждениям следует относиться с максимальной серьезностью, поскольку несвоевременное лечение может стать причиной ограничения движений и других нарушений функции кисти. Переломы костей кисти обычно являются следствием прямой травмы (ударов по кисти).
Переломы пальцев у детей могут возникать при спортивных травмах, после падения, удара тяжелым предметом и пр. Клинические симптомы – отек, боль, ограничение движений. Для подтверждения диагноза осуществляется рентгенография поврежденного сегмента кисти.
Лечение, как правило, консервативное – наложение гипсового лонгета с последующим физиолечением. При смещении выполняется репозиция. При открытых переломах необходимо хирургическое вмешательство.
По статистике, переломы пальцев и костей кисти у пациентов детского возраста составляют примерно 3-5% от общего числа всех переломов верхней конечности.
Частота повреждений возрастает в дистальном направлении: переломы костей запястья возникают очень редко (0,2-0,5% случаев), пястные кости ломаются чаще (около 35% случаев), переломы пальцев у детей наблюдаются достаточно часто (около 65% случаев).
Большинство подобных травм требуют амбулаторного лечения. Тем не менее, при многооскольчатых переломах, повреждениях со значительным смещением фрагментов и открытых переломах иногда требуется госпитализация. В стационар направляют около 3,5% детей с переломами пальцев и кисти.
В группе переломов пальцев и костей кисти выделяют:
- Переломы костей запястья. Обычно у детей ломается ладьевидная кость, повреждения других костей запястья встречаются чрезвычайно редко.
- Повреждения пястных костей. Чаще наблюдаются переломы V и I пястных костей.
- Повреждения фаланг пальцев.
Переломы костей запястья у детей
Чаще наблюдаются в школьном возрасте. Выявляются преимущественно переломы ладьевидной кости, причиной становится прямой удар по руке. На тыле кисти в области сустава появляется отек, движения ограничены из-за болей, особенно болезненно разгибание кисти. При пальпации определяется болезненность в области анатомической табакерки и рядом с шиловидным отростком лучевой кости.
На рентгеновских снимках обнаруживается нарушение целостности ладьевидной кости, обычно линия перелома проходит в ее самой узкой средней части. Для уточнения характера повреждения, кроме стандартных проекций, часто бывает необходимо выполнить снимок в положении «три четверти». В сомнительных случаях ребенка направляют на компьютерную томографию или МРТ костей запястья.
Геморрой в 79% случаев убивает пациента
Лечение заключается в наложении гипса от большого пальца до предплечья в его верхней трети. Кости запястья недостаточно хорошо кровоснабжаются, поэтому перелом срастается медленно, и иммобилизация продолжается до 6 недель и более.
В этот период назначают УВЧ. Затем выполняют контрольные снимки. Если сращения нет, фиксацию продолжают еще 4-5 недель, потом контрольный снимок повторяют. При выявлении признаков декальцинации иммобилизацию продлевают еще на 1 месяц.Переломы пястных костей у детей
У детей чаще всего ломаются V и I пястные кости. Причиной становится ушиб тяжелым предметом или удар сжатым кулаком, например, во время драки.
Переломы I пястной кости обнаруживаются в области диафиза либо в проксимальной части кости.
В отличие от пациентов старших возрастных групп, у детей типичное повреждение этой области – перелом Беннета почти никогда не выявляется, вместо этого возникает остеоэпифизеолиз.
При переломах диафиза смещение обычно отсутствует или выражено незначительно, поврежденная область отечна, осевая нагрузка и пальпация резко болезненны. При остеоэпифизеолизе дистальный фрагмент может смещаться, палец при этом находится в положении приведения.
Диагноз подтверждается на основании рентгенографии костей кисти, КТ и МРТ кисти требуются редко. При повреждениях без смещения кость фиксируют гипсом на 10-14 дней.
При повреждениях со смещением осуществляют репозицию пястной кости под наркозом: помощник держит руку пациента, а травматолог тянет палец по оси и отводит его в сторону, затем, не прекращая тяги, надавливает на выступающий отломок и увеличивает отведение пальца.
По окончании репозиции ребенка направляют на контрольную рентгенограмму. Иммобилизацию продолжают 2-3 недели, после снятия гипса назначают ЛФК. Лечение проводится в травматологическом пункте, госпитализация не требуется.
Переломы V пястной кости чаще возникают в области диафиза, ближе к дистальной части кости. Отмечается отек и нарушение функции кисти, при осевой нагрузке и ощупывании определяется резкая болезненность. Диагноз подтверждают по результатам рентгенографии. При повреждениях без смещения накладывают гипс, срок – 2 недели. При смещении отломков предварительно выполняют репозицию.Техника репозиции зависит от характера смещения. Обычно отломки пястной кости смещаются под углом, открытым в сторону ладони, а величина угла может значительно различаться. Иногда наблюдается смещение по длине или разворот дистального фрагмента.
Для устранения смещения помощник осуществляет тягу по оси за соответствующий палец, а врач в это время надавливает на отломки с тыльной стороны, одновременно придерживая их со стороны ладони. Потом выполняют контрольную рентгенографию, гипс сохраняют 2-3 недели.
В периоде восстановления назначают ЛФК.
Если отломки не удерживаются на месте, приходится проводить закрытую репозицию пястной кости с чрескожной фиксацией спицей. Для этого сначала осуществляют вправление отломков, а затем, продолжая удерживать отломки, сгибают палец под прямым углом.
Спицу проводят, наклонив ее немного косо и отступя около 1 см в проксимальную сторону от суставной щели между основной фалангой и пястной костью. Прокалывают кортикальный слой кости, чтобы спица оказалась в костномозговом канале, и «нанизывают» на нее костные фрагменты, удерживая их в правильном положении. Стояние отломков проверяют на контрольной рентгенограмме.
Затем выступающий конец спицы откусывают, кончик спицы накрывают повязкой, руку загипсовывают. Через 2-3 недели гипс снимают, спицу удаляют.
Переломы пальцев у детей
Обычно переломы возникают вследствие прямого удара. Смещение возможно, но оно чаще бывает незначительным.
У детей до 6-7 лет иногда наблюдаются краевые отрывы (открытые переломы) ногтевой фаланги, сопровождающиеся повреждением мягких тканей и образованием мягкотканного дефекта. Лечение большинства повреждений проводится в травмпункте.
При сложных многооскольчатых закрытых переломах и открытых повреждениях с дефектом мягких тканей показана госпитализация в детское травматологическое отделение.
Закрытые переломы пальцев у детей обычно несложны в диагностике. Палец отечен, возможно кровоизлияние в месте повреждения. Осевая нагрузка и ощупывание резко болезненны, при смещении отломков выявляется укорочение и деформация фаланги. Ребенка направляют на рентгенографию пальцев кисти. В сомнительных случаях назначают МРТ или КТ пальцев кисти.При повреждениях без смещения накладывают гипс на 7-10 дней. Повреждения со смещением могут представлять проблему, поскольку пальчики у ребенка очень маленькие, и из-за этого образующиеся осколки трудно сопоставить.
Если обычная репозиция оказалась неудачной, приходится проводить закрытую репозицию фаланги с чрезкожной фиксацией спицей или инъекционной иглой. Затем выполняют контрольный снимок и накладывают гипс на 2 недели.
По окончании иммобилизации назначают ЛФК.
Открытые переломы пальцев у детей при наличии дефекта мягких тканей являются показанием для экстренной пластической операции. Характер кожной пластики зависит от месторасположения и размера дефекта. Хирургическое вмешательство проводят под общим наркозом.
При небольших ранах выполняют местную пластику с перемещением мягких тканей по методике Клаппа. Рядом с раной формируют кожный лоскут с двумя основаниями и диаметром, равным диаметру раны. Лоскут перемещают и подшивают к краям раны.
Дефект, образовавшийся на месте формирования лоскута, замещают кожным трансплантатом, который берут с предплечья или плеча той же руки.
Для кожных швов используют шелк или капрон. В область кожных трансплантатов помещают марлевые шарики для лучшего придавливания – это обеспечивает хороший контакт с подлежащими тканями и повышает шансы на успешное приживление лоскута.
На раны накладывают давящие повязки. Первую перевязку выполняют без удаления марлевых шариков, последующие перевязки проводят в обычном порядке. Время снятия швов определяют с учетом состояния лоскута. В первые дни после оперативного вмешательства назначают УВЧ.
Иммобилизацию осуществляют 2-3 недели.
При крупных дефектах применяют более сложный способ – пластику с использованием лоскута на питающей ножке. Место для формирования трансплантата выбирают с учетом поврежденного пальца. Для I пальца лоскут создают в области ладони, для II-V пальцев – в области тенара (места между I пальцем и лучезапястным суставом).
Трансплантат выкраивают так, чтобы по форме и размеру он совпадал с поверхностью дефекта, оставляя широкую питающую ножку в области материнского ложа. Поврежденный палец сгибают, трансплантат фиксируют отдельными капроновыми или шелковыми швами. Затем на пальцы и кисть накладывают гипс. Отсечение лоскута от материнского ложа проводят на 18-21 день.В последующем назначают физиопроцедуры и ЛФК.
Источник: https://illnessnews.ru/perelomy-kostei-kisti-i-palcev-y-detei/
Эпифизеолиз
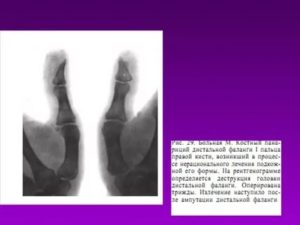
Эпифизеолиз – это нарушение целостности кости по линии, которая полностью или частично проходит через хрящевую эпифизарную пластинку (зону роста). Возникает в детском возрасте, до закрытия ростковых зон. Проявляется отеком, болью и нарушением функции.
Из-за неярко выраженной симптоматики может ошибочно расцениваться как ушиб. Диагностируется на основании анамнеза, данных объективного обследования, результатов рентгенографии, реже – МРТ и КТ. Лечение обычно консервативное – репозиция с последующей иммобилизацией.
Реже осуществляется оперативная фиксация фрагментов.
Эпифизеолиз (перелом Салтера-Харриса) – травматическое повреждение костей, которое развивается только у пациентов детского возраста в период продолжающегося роста скелета. Впервые был описан в 1963 году.
Составляет около 15% от общего количества переломов у детей. Почти в половине случаев возникает в области лучезапястного и локтевого суставов. Мальчики страдают вдвое чаще девочек.
Эпифизеолиз хорошо срастается, но поражение эпифизарной пластинки может повлечь за собой дальнейшее нарушение роста кости.
Эпифизеолиз
Причиной повреждения кости становятся бытовые и уличные травмы. Механизм аналогичен вывихам и надрывам связок у взрослых. Эпифизеолиз развивается при резком подворачивании ноги, переразгибании кисти, падении на локоть или плечо, резком рывке за руку, скручивании конечности по оси. Иногда провоцируется быстрым интенсивным сокращением мышц. Предрасполагающими факторами являются:
- Мужской пол. Более частое возникновение эпифизеолиза у мальчиков объясняется двумя обстоятельствами – повышенным уровнем двигательной активности и поздним закрытием ростковых зон по сравнению с девочками.
- Периоды быстрого роста. Неравномерность роста костей и мягких тканей, необходимость адаптации к быстро меняющимся пропорциям тела становятся причиной нескоординированности движений и повышают вероятность травм.
- Астеническое телосложение. Из-за недостаточной мышечной массы ростковые зоны детей-астеников испытывают более высокую нагрузку в сравнении с эпифизарными пластинками нормостеников.
- Травмоопасные виды спорта. Вероятность повреждения конечностей повышается при занятиях футболом, волейболом, гандболом, художественной гимнастикой, некоторыми видами легкой атлетики.
Определенную роль играют обменные расстройства, недостаточное питание и снижение иммунитета. Корреляция между риском развития эпифизеолиза и возрастом ребенка точно не установлена.
Одни специалисты указывают, что по статистике большинство повреждений приходится на возраст 10-18 лет.
Другие исследователи отмечают, что у маленьких детей травмы чаще остаются недиагностированными из-за смазанной клинической картины и отсутствия изменений на рентгенограммах.
Эпифизарная пластинка – зона гиалинового хряща, которая располагается почти на конце кости, между эпифизом и метафизом.
Хрящ растет, а затем замещается костной тканью, что обуславливает рост костей в длину.
При повреждении, превышающем прочностные характеристики и эластичность хряща, целостность эпифизарной пластинки нарушается, возникает эпифизеолиз, обычно – с переходом на костные структуры.
Эпифизеолизы развиваются только в тех местах, где капсула сустава крепится к эпифизу или к ростковой зоне – в лучезапястном, локтевом, плечевом и голеностопном суставе, нижней трети бедра. Если эпифизарная пластинка покрыта суставной капсулой, которая прикрепляется к метафизу – повреждение невозможно, поэтому эпифизеолизов верхней трети голени не бывает.
Классическая классификация, составленная Салтером и Харрисом с учетом расположения линии перелома, включает пять видов эпифизеолиза:
- 1 тип (6% случаев) – линия располагается в зоне эпифизарной пластинки, не затрагивая эпифиз и метафиз.
- 2 тип (75% случаев) – повреждаются ростковая зона и метафиз, эпифиз остается интактным.
- 3 тип (8% случаев) – поражаются эпифизарная пластинка и эпифиз, метафиз остается интактным.
- 4 тип (10% случаев) – линия проходит через все три структуры: ростковую зону, метафиз и эпифиз.
- 5 тип (1% случаев) – ростковая пластинка сдавливается между метафизом и эпифизом с развитием компрессионного перелома.
Позже были описаны еще четыре типа эпифизеолиза, в том числе с периферическим расположением, вызывающим угловую деформацию, с повреждением надкостницы, с последующим возможным нарушением эндесмального или энхондрального остеогенеза. Эти типы имеют меньшее клиническое значение из-за малой распространенности.
После травмы ребенок жалуется на боль. При осмотре выявляется припухлость, покраснение и ограничение движений. При пальпации определяется болезненность в проекции повреждения.
Эпифизеолизы не сопровождаются крепитацией отломков, патологическая подвижность отсутствует.
Наличие смещения обуславливает деформацию (обычно – нерезко выраженную), при отсутствии смещения контуры сегмента не нарушаются.Движения нередко ограничиваются незначительно, небольшой отек напоминает ушиб, поэтому родители не обращаются за медицинской помощью. Косвенным признаком эпифизеолиза является повышение температуры тела до 37-38°С из-за всасывания содержимого травматической гематомы в первые дни после травмы.
В отдельных случаях возможно развитие контрактуры Фолькмана, особенно – при преждевременном наложении циркулярной повязки.
Основными отдаленными осложнениями эпифизеолизов являются нарушение дальнейшего роста кости и деформация ее суставного конца. В слабо выраженном варианте эти осложнения встречаются достаточно часто.
Так, преждевременное исчезновение ростковой зоны с небольшим укорочением выявляется у 15-20% больных, перенесших эпифизеолиз лучевой кости.
Диагностика эпифизеолиза осуществляется детскими ортопедами, может представлять затруднения, особенно у детей младшего возраста. Это обуславливает необходимость настороженности при характерных травмах и важность проведения расширенного обследования при сомнительных результатах базовых исследований. План диагностических мероприятий включает:
- Физикальное обследование. Контуры конечности сохранены или незначительно изменены. При осмотре обнаруживается боль в зоне повреждения, усиливающаяся при попытке активных и пассивных движений. Функция конечности зачастую ограничена умеренно или даже незначительно. Крепитация и патологическая подвижность отсутствуют, поэтому данные признаки не проверяют, чтобы не усугублять страдания пациента.
- Рентгенография. У детей старшего возраста при 2 и 4 типах перелома на снимках просматривается фрагмент метафиза, выявляется смещение ядер окостенения в эпифизарной зоне. У пациентов младшей возрастной группы и больных с остальными типами переломов изменения отсутствуют или нерезко выражены, поэтому в сомнительных случаях выполняют сравнительные рентгенограммы обеих конечностей.
- КТ и МРТ. Не входят в базовую программу обследования, применяются для уточнения данных при неоднозначных результатах рентгеновских снимков или при необходимости оперативного лечения. Позволяют с более высокой достоверностью определять наличие и расположение перелома.
Дифференциальную диагностику эпифизеолизов проводят с ушибами. При различении основываются на данных визуализирующих исследований.
Лечение в подавляющем большинстве случаев (более 90%) консервативное. При переломах дистальных сегментов без смещения или с небольшим смещением терапия осуществляется амбулаторно. Сложные травмы и повреждения проксимальных сегментов являются показаниями для госпитализации.
Консервативная терапия
Тактику лечения определяют в зависимости от локализации эпифизеолиза, наличия и характера смещения. Возможны:
- Иммобилизация. При переломах без смещения накладывают гипсовую лонгету с захватом двух соседних суставов. Гипс циркулируют не ранее, чем через неделю, чтобы избежать нарушений кровообращения.
- Репозиция. Проводится даже при наличии незначительного смещения. У детей дошкольного и младшего школьного возраста выполняется под наркозом, в остальных случаях возможна местная анестезия. В особо сложных случаях репозицию проводят под рентген-контролем. Затем накладывают гипс, лечение осуществляют по тем же принципам, что при эпифизеолизе без смещения.
- Вытяжение. Применяется очень редко, обычно – при повреждениях плечевой и бедренной костей. Детям до 3 лет накладывают лейкопластырное вытяжение, пациентам старшей возрастной группы – скелетное.
В ходе лечения производят периодические контрольные снимки. Больным назначают физиотерапевтические методики, ЛФК, массаж. Срок иммобилизации определяется локализацией эпифизеолиза.
Хирургическое лечение
Показаниями к операции являются повреждения с ротацией отломка или интерпозицией мягких тканей, открытые травмы, сохранение смещения после двух попыток закрытой репозиции, патологические переломы и неправильно сросшиеся переломы.
При фиксации отломков используют простые устройства для остеосинтеза, не повреждающие хрящевую ткань ростковой зоны, обычно – спицы Киршнера.
В послеоперационном периоде назначают анальгетики и антибиотики, проводят восстановительные мероприятия.
При своевременно начатом лечении и адекватном устранении смещения прогноз благоприятный. Отломки хорошо срастаются, функция конечности полностью восстанавливается.В отдаленном периоде возможно преждевременное закрытие зоны роста с незначительным (визуально незаметным, не нарушающим функции) укорочением конечности.
При сохранении смещения, сложных переломах повышается вероятность деформаций и значимых укорочений.
Первичная профилактика включает в себя предупреждение бытового и уличного детского травматизма, составление продуманных программ тренировок и постоянное наблюдение тренера за детьми, занимающимися спортом.
Предупреждение отдаленных последствий заключается в повышенном внимании при обследовании пациентов с подозрением на эпифизеолиз, тщательной коррекции положения отломков, регулярном рентгенологическом контроле, обязательной реабилитации.
Источник: https://www.KrasotaiMedicina.ru/diseases/traumatology/epiphysiolysis
Эпифизеолиз: что такое, как развивается патология, стадии, симптомы и особенности лечения заболевания
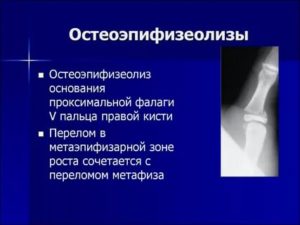
Эпифизеолиз – это тяжёлое заболевание, при котором происходит повреждение ростковой зоны кости в области её головки вследствие перелома. Данная патология также известна как остеоэпифизеолиз. Такое название болезнь получила из-за того, что пластинки, обеспечивающие рост трубчатых костей в длину располагаются на концах кости – эпифизах.
Что за болезнь
Остеоэпифизеолиз встречается только у детей и подростков, так как в этом возрасте активно растут кости. У взрослого человека области деления на головке закрывает эпифизарная линия, представляющая собой плотную костную ткань, переломы в которой не возникают.
Вследствие развития патологии прекращается рост костей в длину, а из-за повреждения происходит смещение концевых отделов и образование деформации конечностей.
Среди клиницистов данная патология называется как перелом Салтера — Харриса в честь учёных, открывших и описавших ее.
Для понимания развития патологии необходимо знать основные части трубчатой кости:
- Диафиз – тело кости, находится в центре;
- Эпифиз – это утолщенные концы. Различают проксимальный (верхний или головка) и дистальный (нижний). В них находятся клетки, обеспечивающие рост костей в длину;
- Метафиз – участок между диафизом и эпифизом.
Этиология
Точных причин развития эпифизеолиза не установлено, но врачи выделяют несколько факторов риска. По данным статистических исследований чаще всего у детей развивается остеоэпифизеолиз при следующих условиях:
- Отягощённая наследственность – по данным генетиков заболевание имеет аутосомно-доминантный тип наследования. Риск развития патологии возрастает у каждого второго перворожденного в семье;
- Возрастные перестройки организма – в переходном возрасте на фоне гормональных скачков возникают постоянные изменения концентрации гормонов роста, приводящие к изменению активности ростковых клеток головки трубчатой кости и возможному развитию остеоэпифизеолиза;
- Травмы эпифизов костей – способствуют развитию эпифизеолиза и многочисленные повреждения, приводящие к нестабильности ростковых зон на клеточном уровне.
При травмах костей тазобедренного сустава эпифизеолиз встречается гораздо реже, чем при повреждении костей нижней части голени. Это объясняется тем, что тазобедренный сустав защищён мощными связками и мышцами, в отличие от голеностопа.
На основании статистических данных учёные выделяют несколько факторов риска, способствующих развитию эпифизеолиза головки трубчатых костей:
- Дети, быстро растущие и развивающиеся;
- Преимущественно мальчики;
- Активно занимающиеся подвижными видами спорта.
Как развивается патология
Точного механизма развития остеоэпифизеолиза не установлено. По гипотезе учёных под действием причинных факторов происходит ослабление прочности на границе головки кости, которая при сокращениях мышц испытывает нагрузки. Резкие движения (бег или прыжки) вначале приводят к постепенной деформации, а затем могут и спровоцировать перелом в ослабленной зоне со смещением эпифиза.
Классификация заболевания
По МКБ-10 заболевание обозначается шифром М 91–93, в зависимости от локализации поражения. Для удобства используется несколько разновидностей классификации остеоэпифизеолиза.
По типу перелома
Данная классификация описана авторами – Салтером и Харрисом, открывшими первые пять форм заболевания. В дальнейшем Рангом и Огденом были добавлены ещё четыре патологии, которые встречаются гораздо реже.
Основные типы заболевания:
- I – самый тяжёлый, при котором перелом располагается поперечно и захватывает всю ростковую зону;
- II – характеризуется переломом, проходящим через эпифизарную пластинку и затрагивая метафиз;
- III – повреждение затрагивает головку и ростковую область;
- IV – вертикальный перелом проходит через ростковую область, повреждая метафиз и эпифиз с возможным его смещением;
- V – перелом ростковой зоны вертикальной нагрузкой;
- VI – возникает при повреждении ростковой зоны и угловых перемещений частей кости;
- VII – это закрытый остеоэпифизеолиз. Характеризуется обособленным переломом зоны роста, без смещения головки и метафиза;
- VIII – повреждение эпифизарной пластинки и образованием преждевременных зон окостенения;
- IX – травма надкостницы в зоне роста.
Лидирующие позиции по детской инвалидизации занимает юношеский эпифизеолиз головки бедренной кости. При малейших подозрениях на нестабильность тазобедренного сустава следует обратиться к врачу.
Классификация по стадиям развития
По данному признаку различают следующие виды остеоэпифизеолиза:
- Период предвестников – на этой стадии перелом отсутствует, но имеются признаки, говорящие о слабости эпифизарной зоны –болезненность после физической нагрузки, ощущение дискомфорта в зоне поражения;
- Острая стадия – характеризуется выраженными проявлениями клинических симптомов;
- Хроническая стадия – образуется деформированное срастание головки с метафизом. Развивается при отсутствии лечения.
Классификация по степени повреждения
В зависимости от смещения отломленных участков различают следующие формы остеоэпифизеолиза:
- I степень – угол при переломе составляет менее 30°;
- II степень – угол между повреждёнными костными элементами 30-50°;
- III степень – самое тяжёлое проявление, эпифиз по отношению к метафизу находится под углом более 50°.
Клиническая картина
Клинические проявления заболевания характеризуются постепенным появлением симптомов остеоэпифизиолиза, так как эпифизарная пластинка истончается и под воздействием нагрузки возможно развитие перелома. Данные признаки появляются не всегда. К таким симптомам относятся:
- Эпизодические боли в крупных суставах нижней конечности;
- Изменение походки в виде прихрамывания из-за укорочения одной ноги;
- На поражённой стороне стопа разворачивается наружу.
Если у вашего ребёнка периодически возникает дискомфорт, болезненность в суставах и соседних областях, требуется консультация лечащего врача.
Остеоэпифизеолиз также может привести к недостаточному развитию половых желёз, гипотрофии наружных мышц таза и голени, периодическим падением артериального давления.
Вне зависимости от поражённого сустава при возникновении перелома характерны следующие симптомы:
- Сильная боль в суставе, усиливающаяся при попытке пошевелить пальцами или переместить больную ногу;
- Появление отёка и подкожного кровотечения в поражённой области.
Особенности течения остеоэпифизеолиза костей тазобедренного сустава
Эпифизеолиз головки бедренной кости протекает с выраженным болевым симптомом в боковой области таза. Поражённая нога повёрнута наружу, наблюдаются ограничения поворота обеих ног в стороны – данное движение сопровождается болью. Амплитуда при вращении бедра поражённой конечности больше нормы. Перелом может возникнуть как в области головки, так и шейки бедра.
Основные клинические симптомы остеоэпифизеолиза:
- Симптом Гофмейстера – во время сгибания в коленном и тазобедренном суставе происходит поворот бедра кнаружи и его отклонение в бок;
- Симптом Тренделенбурга – если пациент стоит на больной ноге, то вторая половина таза опускается;
- Симптом ротации таза – если больной стоит на обеих ногах, то с поражённой стороны отмечается отклонение таза вперёд;
- Симптом перекрещивающихся голеней – при эпифизеолизе голень с больной стороны перекрещивает здоровую ногу, при двустороннем процессе наблюдается двусторонний перекрёст.
Симптомы проверяет медицинский работник. Самостоятельный осмотр без лечащего врача может навредить ребёнку.
Поражение коленной чашечки
Остеоэпифизеолиз надколенника характеризуется возникновением сильной боли при разгибании голени. Это объясняется тем, что он входит в состав сухожилия четырёхглавой мышцы бедра и является мощным блоком при её сокращении. При разрыве чашечки отмечается сильнейшая боль в колене, невозможность разгибания голени и развитие гематомы.
Другие поражения нижней конечности
Помимо разрушения головки бедренной кости в патологию могут вовлекаться голень и стопа. Эпифизеолиз большеберцовой кости встречается крайне редко, развивается только при серьёзных гормональных или эндокринных расстройствах. Причиной перелома является резкий удар в переднюю область эпифиза.
Верхняя часть редко подвергается переломам, поскольку укреплена суставной капсулой и рядом расположенными мышцами.
При остеоэпифизеолизе верхнего мыщелка большеберцовой кости возникает сильная боль в верхней части голени, развивается её скольжение относительно коленного сустава.
Возможно образование шишки на передней поверхности, которая образуется при отклонении головки от метафиза. Затем образуется отёк и гематома.Эпифизеолиз наружной лодыжки у детей возникает при резком отведении стопы, в результате чего возникает боковой перелом ростковой зоны нижнего эпифиза малоберцовой кости. Клиническая картина характеризуется сильным отёком голени и стопы, болью, которая не даёт ребёнку встать на поражённую ногу. Если доктор тянет наружный край стопы вверх, отмечается отклонение лодыжки вбок.
Эпифизеолиз пяточной кости возникает под действием осевой нагрузки, когда голень кратковременно «сдавливает» пяточную кость. Возникает перелом пяточной кости на две части.
Симптоматика сопровождается болями в области пятки, которая усиливается при попытке встать на поражённую ногу, гематомой и отёком в области лодыжки.
Диагностика
Эпифизеолиз выявляется при внешнем осмотре лечащего врача, а также на основании рентгенологического исследования.
В качестве дополнительных методов возможно назначение компьютерной томографии и ядерного магнитного резонанса. По данным последней методики определяется способность поражённой головки к восстановлению.
КТ показывает переломы более детально, назначается для уточнения характера повреждений.
Осмотр лечащего врача
Первым этапом диагностики является осмотр пациента. Общими внешними признаками остеоэпифизеолиза являются отёк и гематома в области поражения (выше или ниже сустава), скольжение эпифиза при сгибании или разгибании.
Рентгенографическое исследование
Для окончательного подтверждения диагноза назначается рентген в передней и боковой проекциях. Внешние проявления эпифизеолиза на снимках характеризуют стадию заболевания:
- На начальных этапах патологии отмечается размытость и рыхлость очертаний эпифизарной пластины, расширение её границ. На рентгене в области эпифиза выявляются участки остеосклероза и остеопороза, которые имеют послойно пятнистую структуру;
- На поздних этапах остеоэпифизеолиза отмечается укорочение поражённой кости, смещение эпифиза и его соскальзывание назад на 2-3 мм, уменьшение угла между головкой и шейкой кости. При развитии эпифизеолиза головки бедренной кости на рентгене отмечается: нарушение поверхности шейки – вместо полукруглой становится гладкой и прямой, укорочение шейки и образование шипа на передне-верхней поверхности.
Осложнения
Если не начать своевременное лечение, то эпифизеолиз может нанести серьёзный вред здоровью и привести к инвалидности. Поражённая кость перестаёт расти в длину и деформирует поражённую ногу. Вторым серьёзным осложнением является отмирание пораженных тканей и образование гангрены.
Источник: https://cmiac.ru/diagnostika/epifizeoliz-chto-takoe-prichiny-simptomy-i-lechenie.html
Переломы костей кисти и пальцев
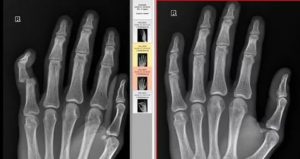
Как известно, кисть — это собирательный термин. Составляющими скелета этой анатомической области являются кости запястья, пястья и фаланги пальцев. Повреждения костей кисти у детей встречаются значительно реже по сравнению с таковыми у взрослых людей.
Закрытые переломы, по литературным данным, составляют в среднем около 3—5 % по отношению к повреждениям верхней конечности и носят преимущественно амбулаторный характер. Отмечается также определенная закономерность частоты повреждений отдельных локализаций.
Как и в области предплечья, частота переломов растет в дистальном направлении.
Статистика переломов
Что касается переломов костей запястья, то они у детей возникают крайне редко. Среди наших пациентов они встретились у 11 подростков: в семи случаях имели место переломы ладьевидной кости, в трех — головчастой и в одном — многоугольной. У 35,3 % больных наблюдались переломы пястных костей, у 64,5 % — переломы фаланг пальцев и у 0,2 % — переломы костей запястья.
Из 9598 больных с повреждениями кисти, что составляет 3,8 % по отношению ко всем травматологическим больным детского возраста, 96,5 % лечились амбулаторно, 3,5 % — в условиях стационара.
Среди переломов пястных костей преобладают переломы первой и пятой костей, среди переломов фаланг пальцев преимущественной локализацией являются проксимальная и срединная фаланги.
В области II—V пястных костей повреждения чаще локализуются в дистальном отделе по типу метафизарных переломов или остеоэпифизеолизов.
Повреждения I пястной кости чаще локализуются в проксимальном отделе также по типу метафизарных переломов и остеоэпифизеолизов.
Типичные повреждения Беннета наблюдались у пяти пациентов старшего школьного возраста. Диафизарные переломы пястных костей, свойственные взрослым больным, не являются характерными для детей, так же, как и внутрисуставные переломы костей кисти в детской практике являются большой редкостью.
Прототипом их у детей являются остеоэпифизеолизы. В области фаланг пальцев повреждения проксимальной и срединной фаланг чаще носят характер остеоэпифизеолиза, повреждения дистальных фаланг обычно возникают от прямой травмы и локализуются в пределах их костной бугристости.
Лечение
Лечебная тактика при повреждениях костей кисти основывается на тех же принципах, что и лечение повреждений ростковых зон костей любой локализации. Представляет дополнительные сложности только их реализация, ввиду ограниченных возможностей непосредственного мануального воздействия на смещенные отломки мелких костей.
Сцепившиеся после боковых сдвигов и угловых смещений эпиметафизарные фрагменты требуют вначале разъединения, а затем идеального сопоставления. При повреждениях костей запястья обычно существенных смещений фрагментов не возникает.
Однако всегда имеет место нарушение их кровоснабжения, что требует для восстановления полноценной продолжительной фиксации.
При переломах ладьевидной кости накладывают циркулярную гипсовую повязку от основания II—V пальцев до верхней трети предплечья, в классической позиции максимального лучевого отведения кисти и большого пальца, с умеренным тыльным сгибанием в лучезапястном суставе на 5—6 недель.
Если после снятия повязки контрольная рентгенография не подтверждает наступление консолидации, гипсовая иммобилизация продолжается еще в течение 3—4 недель. Среди собственных клинических наблюдений отмечалась замедленная консолидация отломков на протяжении более трех месяцев у подростка 15 лет.Причиной было преждевременное снятие повязки — ранее месяца после перелома.
При переломах пястных костей без смещения отломков накладывается ладонная гипсовая шина от кончиков пальцев до верхней трети предплечья при полусогнутых пальцах и слегка разогнутой кисти, которая спустя две недели превращается в съемную для заключительного физиофункционального этапа лечения.
В процессе ближайших и отдаленных наблюдений за результатами лечения детей с переломами пястных костей и фаланг пальцев вблизи суставов демонстративно прослеживаются отрицательные последствия неполного устранения смещения отломков.
Обычно это проявляется деформацией поврежденных костей и отставанием их в росте, что обусловлено недооценкой серьезности оставленных смещений, а также стойкостью и склонностью к рецидивам угловых деформаций костей вблизи суставов.
Поэтому смещенные отломки пястных костей следует вправлять под наркозом путей встречного давления на дистальный фрагмент с ладонной стороны, на проксимальный — с тыльной. Особенно тщательная методичность требуется при сопоставлении отломков первой пястной кости.
При наиболее частых метафизарных переломах и остеоэпифизеолизах, локализующихся обычно у основания кости, сопровождающихся смещением под углом, открытым в медиальном и ладонном направлении, необходимо энергично произвести тягу за первый палец, одновременно надавливая на вершину угла смещения с тыльной стороны и максимально отводя первый палец до полного восстановления оси пястной кости. При неполном устранении смещения репозиция должна быть повторена.
Достигнутое правильное стояние отломков фиксируется тщательно отмоделированной циркулярной гипсовой повязкой от кончика отведенного большого пальца до оснований остальных пальцев и верхней трети предплечья в течение 3—4 недель.
Такие же четкие правила репозиции и иммобилизации соблюдаются и при лечении переломовывихов Беннета. До затвердения повязки потягивание за палец и давление пальцем с тыльной стороны через гипс на область перелома не должно ослабевать.
Контрольная рентгенография производится в тот же день и спустя 7—8 дней после репозиции. Послесопоставления отломков II—V пястных костей накладывается глубокая ладонная гипсовая шина от кончиков разогнутых пальцев до верхней трети предплечья сроком до трех недель в зависимости от возраста ребенка.
При косых и винтообразных переломах пястных костей
диафизарной локализации, наблюдающихся у детей старшего возраста, для удержания сопоставленных фрагментов иногда приходится прибегать к внутрикостной их фиксации спицами или применять компрессионно-дистракционный остеосинтез с помощью специально предназначенных для этой цели аппаратов.
При повреждениях фаланг пальцев, представляющих собой обычно остеоэпифизеолизы или эпифизеолизы, малейшие смещения отломков должны расцениваться как недопустимые и подлежащие обязательному устранению.
В противном случае неминуемы расстройства роста и развития пальцев в виде некомпенсируемых их деформаций и укорочений.При отсутствии смещения иммобилизация осуществляется в среднефизиологическом положении пальцев и кисти с помощью ладонной гипсовой шины, захватывающей лучезапястный сустав, сроком на 10—12 дней.
Смещенные фрагменты тщательно сопоставляются теми же приемами, что и пястные кости, и удерживаются ладонной гипсовой шиной в течение 12—14 дней.
При неудачах репозиции или иммобилизации отломков производится чрезкожная их фиксация инъекционной иглой или спицей.
Гипсовая шина накладывается на те же сроки, превращается в съемную спустя 8—10 дней для завершающего физиофункционального этапа лечения.
Спица удаляется при наличии первичной костной спайки, подтвержденной контрольной рентгенографией через 3—4 недели после травмы.
Выполнение всех необходимых условий лечения закрытых повреждений костей запястья, пястных костей и фаланг пальцев обеспечивает у детей сращение отломков в правильном положении, полноценное функциональное восстановление кисти, а также нормальный последующий рост и развитие поврежденных костных сегментов.
Источник: https://travmatolog.net/perelomy-kostej-kisti-i-palcev/
