Аппарат кардиовертер-дефибриллятор
Содержание
Кардиовертер-дефибриллятор: показания, процесс имплантации, прогноз и жизнь с ним
© Сазыкина Оксана Юрьевна, кардиолог, специально для СосудИнфо.ру (об авторах)
В последние годы нарушения ритма сердца, являющиеся фатальными, могут развиться даже у пациентов молодого возраста. Такие типы аритмий, как пароксизмальная желудочковая тахикардия и фибрилляция желудочков, способны привести к смертельному исходу без оказания помощи в первые несколько минут.
Но часто пациенты, оказавшиеся одни, не могут вызвать скорую помощь, особенно, если аритмия является гемодинамически значимой и провоцирует потерю сознания. В таких случаях пациенту жизненно необходимо восстановление нормального сердечного ритма в первые минуты от возникновения аритмии.
Для этого и существует такой безусловный метод лечения, как имплантация кардиостимулятора, в частности, такой его разновидности как кардиовертер-дефебриллятор.
Что собой представляет кардиовертер?
Процедура кардиоверсии является оказанием помощи пациенту с аритмией при помощи электроимпульсной терапии. Другими словами, это электрическая перезарядка сердечной мышцы, после чего в идеале должен восстановиться синусовый (правильный) ритм.
Кардиоверсия и дефибрилляция отличаются друг от друга некоторыми тонкостями, в частности, наличием или отсутствием синхронизации с собственными желудочковыми сокращениями сердца. Ранее такой вид помощи оказывался только с использованием наружных аппаратов, а ток подавался к сердечной мышце через мышцы передней грудной стенки.
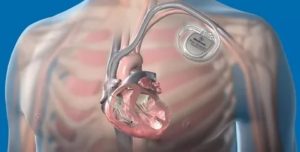
В настоящее же время использование таких методик возможно и с помощью небольшого аппарата, осуществляющего контроль сердечного ритма с помощью вживленных электродов – кардиовертера.
Это устройство представляет собой небольшой аппарат, состоящий из микросхемы и литиевой батарейки, который вшивают под большую грудную мышцу.
То есть такая схема «слежения» за ритмом подобна обычной кардиограмме, но результаты этой записи фиксируются в микросхеме аппарата. В том случае, если ритм хороший, никакой электростимуляции не требуется.
Если же у пациента произошел пароксизм тахиаритмии (*опасный для жизни приступ сердцебиения – ред.
), кардиовертер улавливает эти нарушения, и по электродам посылает сигнал небольшой мощности с целью синхронной деполяризации всех электрически активных клеток миокарда.
Происходит электрическая «перезагрузка» миокарда, после чего должен восстановиться правильный ритм. Таким образом, работа аппарата происходит только «по требованию», то есть тогда, когда нарушенный сердечный ритм требует электрокардиоверсии.
Обычно срок службы аппарата составляет от 5 до 10 лет. Проверка аппаратуры осуществляется в лечебно-профилактическом учреждении, в котором была проведена имплантация, раз в пять лет. Проверка осуществляется с помощью компьютера, в котором зарегистрированы все показатели, полученные при восстановлении нормального ритма.
Показания для имплантации кардиовертера
Операция имплантации должна проводиться по четким показаниям. Для того, чтобы определиться, требуется ли операция, врачом-кардиоаритмологом должны быть интерпретированы следующие критерии:
1. Клинические:
- частые приступы тахиаритмий, с частотой желудочковых сокращений более 150 в минуту,
- потери сознания, обусловленные гемодинамически значимыми тахиаритмиями,
- имеющаяся в анамнезе у пациента остановка сердца, возникшая вследствие желудочковой тахикардии, после чего сердце удалось «запустить» с помощью наружной дефибрилляции,
- пароксизмальные тахиаритмии, не поддающиеся медикаментозному восстановлению ритма.
2. Данные ЭКГ, Холтеровского мониторирования:
- официально зарегистрированные пароксизмы мерцательной аритмии, наджелудочковой тахикардии, желудочковой тахикардии, фибрилляции желудочков.
3. Иногда для уточнения типа аритмии применяется ЧПЭФИ:
- чреспищеводное электрофизиологическое исследование, позволяющее спровоцировать и зарегистрировать пароксизмальную тахиаритмию.
Когда операция противопоказана?
Со стороны сердечно-сосудистой системы единственное противопоказание для операции – это наличие у пациента замедленной проводимости по сердечной мышце (блокада, дисфункция синусового узла).
То есть в том случае, когда у пациента редкий пульс (менее 30 в минуту), сопровождающийся потерей сознания, решается вопрос об установке другого типа кардиостимулятора – искусственного водителя ритма.
Установка кардиовертера в данном случае нецелесообразна.
Из общих противопоказаний можно отметить следующие состояния:
- Острые инфекционные заболевания,
- Тяжелые соматические заболевания в стадии выраженной декомпенсации (сахарный диабет, бронхиальная астма), в этом случае имплантация возможна после того, как удается скомпенсировать пациента,
- Обострение хронических заболеваний (язвенная болезнь желудка, пиелонефриты, бронхиты и др).
Эти противопоказания являются относительными, то есть имплантация может быть проведена, но позднее.
Как проводится операция по имплантации кардиостимулятора?
Имплантация кардиовертера проводится в условиях рентгено-хирургических методов лечения (в рентген-операционной). После премедикации и подготовки пациента с помощью внутривенного ведения фентанила или других нейролептиков, осуществляется подготовка операционного поля (обработка с помощью антисептиков, введение подкожных анестетиков).
Далее осуществляется доступ к подключичной вене и введение в ее просвет проводника (интродьюсера), в который вводится электрод кардиовертера.
Под рентген-контролем интродьюсер с электродом внутри подводится к полости правого предсердия (при установке однокамерного кардиовертера), а затем и в полость правого желудочка (при установке двухкамерного и трехкамерного кардиовертера).Осуществляется фиксация электродов путем «ввинчивания» его кончика во внутреннюю оболочку предсердия и желудочка.
После фиксации электродов интродьюсер извлекается, а под кожу или под большую грудную мышцу подшивается сам аппарат. Он имеет небольшие размеры (меньше ладони), и после затягивания швов раны практически незаметен под кожей. Края послеоперационной раны ушиваются саморассасывающимися нитями, а заживление раны наступает не позднее 10-14 дней.
Вся процедура занимает не более часа и, в принципе, является безболезненной для пациента.
Возможны ли осложнения после операции?
В связи с тем, что имплантация является операцией с малым операционным стрессом (нет большого разреза, нет длительного вмешательства и нет большой кровопотери), постоперационные риски составляют не более 3% от числа всех прооперированных.
Однако, у этой незначительной части пациентов могут развиться осложнения, но эти неприятные явления способны возникнуть после любой операции.
К ним относятся тромбоэмболические и инфекционные (воспаление краев раны) осложнения, а также кровотечения у пациентов с нарушениями свертывающей системы крови.
Профилактикой осложнений являются ранняя активизация пациента, тщательная обработка и своевременная смена повязки на постоперационной ране, а также комплексное обследование пациента до операции (в частности, анализ крови на свертываемость с определением специфических показателей – МНО, АЧТВ, ВСК, ПТИ, ПТВ).
Кроме этих общих осложнений, в казуистических случаях возможно преждевременное нарушение работы аппарата – несостоятельность кардиостимулятора. В связи с тем, что современные аппараты редко выходят из строя, риски подобных осложнений сведены к минимуму.
Осложнения без операции
Несмотря на то, что у части пациентов и существует небольшой риск перечисленных выше осложнений, неблагоприятные последствия тахиаритмий без имплантации встречаются гораздо чаще.
Самое опасное из них – это внезапная сердечная смерть вследствие развившейся фибрилляции желудочков.
Поэтому в том случае, если аритмолог выявил у пациента четкие показания для имплантации, необходимо провести эту операцию как можно раньше.
Прогноз после имплантации кардиовертера-дефибриллятора
Продолжительность жизни и ее качество у пациентов с имплантируемым кардиовертером-дефибриллятором, несомненно, меняются в лучшую сторону. Разумеется, существуют определенные ограничения, особенно в первые несколько недель после операции, но в целом прогноз после имплантации благоприятнее, чем без нее.
В целом образ жизни после имплантации кардиовертера требует незначительной коррекции, который обычно рекомендуется всем пациентам с патологией сердца и сосудов.
Особенно это касается лиц с органической патологией сердца, послужившей причиной нарушений ритма (ИБС, перенесенные инфаркты, пороки сердца и др).
При этом требуется ограничение физической активности (исключение профессиональных занятий спортом), коррекция питания (исключение вредных продуктов питания) и исключение вредных привычек.Что касается трудоспособности, пациенты могут заниматься привычной трудовой деятельности, если она не подразумевает работу с электроприборами, работу в ночное время, удаленные и длительные командировки. В принципе, трудоспособность пациента после имплантации не нарушается.
А вот что касается инвалидности, здесь следует отметить следующие нюансы. Согласно Постановлению Правительства РФ «Об утверждении положения о проведении военно-врачебной экспертизы», в частности, на основании ст. 44, имплантация кардиовертера подразумевает под собой ишемическое заболевание сердца со значительным нарушением функций.
Но вот на практике все происходит совсем по-другому. Для того, чтобы получить инвалидность после операции, пациент должен быть освидетельствован в бюро МСЭ, где учитываются основные нарушения работы сердца, в том числе и в связи с основным заболеванием.
То есть, группа инвалидности пациенту будет присвоена, скорее всего, на основании органической патологии миокарда, повлекшей за собой полную или частичную утрату трудоспособности.
Из основных запретов после установки прибора можно отметить следующие:
- запрещено выполнять МРТ, а в случае необходимости этого исследования проводится КТ,
- запрещено проводить литотрипсию (дробление камней в желчном пузыре или в мочевыводящих путях) без изменения настройки кардиовертера,
- выполнять хирургическое вмешательство с применением электрокоагуляции тканей без соответствующей настройки кардиовертера,
- запрещена длительная работа с электроприборами,
- исключается ношение мобильного устройства в нагрудных карманах.
Пациент с установленным кардиовертером должен ежегодно посещать кардиоаритмолога в том медицинском учреждении, которое располагает компьютером, способным считывать данные с прибора. Повторная имплантация с полной заменой прибора возможна через 5-10 лет, в зависимости от срока службы батареи в составе кардиовертера.
Стоимость операции
В большинстве случаев имплантация кардиовертера-дефибриллятора выполняется на средства, выделенные из муниципального или федерального бюджета, то есть по квоте.
Получить квоту пациент может в региональном отделении Минздрава на основании направления аритмолога из поликлиники или из стационара.
Для этого в Минздрав следует предоставить само направление, а также все имеющиеся выписки и результаты обследований, подтверждающих диагноз тахиаритмии и необходимость установки кардиовертера.
Для пациентов, способных самостоятельно оплатить стоимость операции, существуют платные услуги.
В стоимость имплантации входят цена самого кардиовертера-дефибриллятора (от 50 тыс руб до 700 тыс руб), стоимость электродов (несколько тысяч рублей), стоимость операции (от 5 до 10 тыс руб, в зависимости от города и от клиники), а также стоимость пребывания пациента в клинике (2-3 тыс руб в сутки).
Таким образом, следует отметить, что имплантация кардиовертера является вмешательством, способным не только предотвратить внезапную сердечную смерть и продлить жизнь пациента, но и существенно улучшить качество жизни.
Ведь после имплантации исчезают постоянные срывы ритма, зачастую тяжело переносимые пациентом и требующие немедленной госпитализации и оказания помощи.Кроме этого, у большинства пациентов исчезает необходимость постоянного приема антиаритмических препаратов, имеющих немало побочных эффектов.
© 2012-2020 sosudinfo.ru
Источники
Вывести все публикации с меткой:
Источник: https://sosudinfo.ru/serdce/kardioverter-defibrillyator/
Кардиовертер-дефибриллятор (кардиодефибриллятор), цена | Ассута
Стоимость диагностической программы составляет порядка 1 500$. Ориентировочная цена операции — 11 500$, не включая стоимость прибора. Если Вас интересует более подробная информация, заполните форму заявки, мы предоставим исчерпывающие сведения по интересующему вопросу.
В странах Западной Европы стоимость кардиовертера-дефибриллятора и операции находится в рамках 30 000 – 50 000$.
Клиника Ассута предоставляет услуги по имплантации кардиовертеров-дефибрилляторов с помощью лучших кардиохирургов Израиля, обеспечивая самое высокое качество медицинской помощи.
О кардиодефибрилляторе
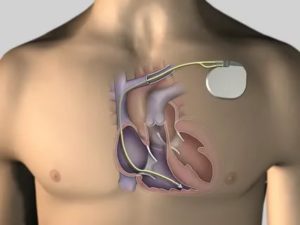
Имплантируемый кардиовертер-дефибриллятор (ИКД) представляет собой небольшое устройство, которое помещают в грудную клетку или в брюшную полость. Врачи применяют его для лечения аритмии.
ИКД использует электрические импульсы, чтобы контролировать ритм сердца, особенно в тех случаях, когда аритмия угрожает жизни и способна стать причиной внезапной остановки сердца. Это состояние приводит к смертельному исходу, если в течение нескольких минут не оказывается медицинская помощь, поскольку сердце прекращает биться, кровь не поступает в мозг и другие жизненно важные органы.
Электрическая система сердца
Сердце имеет свою собственную внутреннюю электрическую систему, которая контролирует скорость и ритм сердцебиения. С каждым ударом электрический сигнал распространяется от верхней части органа к основанию. Он заставляет сердце сжиматься и перекачивать кровь.
Электрический разряд зарождается в синусовом узле. Поскольку он распространяется сверху вниз, это синхронизирует сердечную активность клеток.
Сначала две верхних камеры сердца – предсердии – сокращаются. Как результат — кровь в нижние камеры – желудочки. Затем они сокращаются, и кровь начинает двигаться к остальным частям тела. Комбинированное сокращение предсердий и желудочков создает сердцебиение.
Нарушения в работе любой части электрической системы органа вызывает аритмию. Большинство из них не несет серьезного вреда, но некоторые нарушения сердечного ритма являются опасными.
ИКД использует электрические импульсы для лечения угрожающих жизни аритмий, которые развиваются в желудочках. В таких случаях сердце не может перекачивать кровь должным образом. Без медицинской помощи может спустя несколько секунд или минут исходом будет смерть. Аритмию лечат с помощью электрического тока, пропущенного через сердце. Такую терапию называют дефибрилляцией.
В ИКД есть провода с электродами на концах, которые подключаются к камерам сердца. Прибор контролирует ритм органа.
Если устройство обнаруживает нерегулярный ритм в желудочках, оно может использовать низкоэнергетические электрические импульсы, что восстановить его.Если это не помогает, движение появляется, но желудочки не сжимаются, ИКБ переключается на высокоэнергетические. Такие импульсы длятся лишь доли секунды, но они могут быть болезненными.
Врачи также лечат аритмию с помощью другого прибора – кардиостимулятора. ИКД похож на него, но имеет некоторые отличия.
Кардиостимуляторы дают только низкоэнергетические электрические разряды. Их часто используют для лечения менее опасных видов нарушения сердечного ритма – тех, которые происходят в верхних камерах сердца. Большинство новых ИКД могут выступать как кардиостимуляторы и дефибрилляторы.
Людям с сердечной недостаточностью, возможно, потребуется специальное устройство – система СРТ (CRT) – сердечная ресенхронизирующая терапия. Этот прибор нормализует ритм обоих желудочков одновременно, это позволяет им работать вместе и лучше перекачивать кровь. Устройства СРТ, имеющие дефибриллятор, называются CRT-D.
Показания для кардиовертера-дефибриллятора
ИКД используют в лечении взрослых, подростков и детей. Врач порекомендует кардиодефибриллятор, если у пациента возник определенный тип аритмии, опасный для жизни. При таких нарушениях желудочки сердца начинают биться слишком быстро или дрожать. Показания:
- Если желудочковая аритмия уже наблюдалась.
- Если случился сердечный приступ, который повредил электрическую систему сердца.
Врачи часто рекомендуют данное устройство пациентам, которые пережили внезапную остановку сердца. Также к показаниям для имплантации кардиовертера — дефибриллятора относят следующие:
- При длинном QT синдроме, синдроме Бругада или врожденном пороке сердца. ИКД может принести пользу при данных нарушениях, даже если у человека ранее никогда не было желудочковых аритмий.
- При сердечной недостаточности некоторым людям могут потребоваться CRT-D устройства. Они сочетают кардиостимулятор с дефибриллятором. Прибор улучшает работу желудочков.
Диагностические тесты в Ассуте
Врач предлагает установку ИКД, если видит признаки желудочковой аритмии (или повреждения сердца) на следующих тестах.
ЭКГ (электрокардиограмма)
ЭКГ – это простой и безболезненный тест, который распознает и записывает электрическую активность сердца. Он фиксирует скорость и ритм органа (постоянный или нерегулярный), силу и длительность электрических сигналов.
Стандартный ЭКГ регистрирует биение органа в течение нескольких секунд и не обнаруживает аритмии, если она не происходит в момент испытания.
Для выявления нарушений ритма, которая приходят и уходят, доктор может предложить пациенту носить портативный монитор ЭКГ некоторое время. Для наиболее распространенных типа – холтеровский монитор и монитор событий.
Холтеровский монитор записывает электрическую активность сердца в течение 24-48 часов. Его носят с собой, это позволяет прибору фиксировать работу органа более длительное время, по сравнению со стандартным ЭКГ.
Монитор событий аналогичен холтеровскому, его также носят с собой. Он регистрирует электрическую активность, пока сопровождает человека – от 1 до 2 месяцев или до тех пор, пока требуется, чтобы получить запись сердца во время появления симптомов.
Эхокардиография
Данный тест использует звуковые волны для создания движущихся изображений органа. Он показывает размер и форму сердца, исследует работу камер и клапанов. Эхокардиография определяет области плохого притока крови к сердцу; зоны сердечной мышцы, которые плохо сжимаются; травмы органа, вызванные недостаточным кровотоком.
Электрофизиологическое исследование
Для проведения данного теста катетер вводят в бедренную артерию (или вену на руке). Он записывает электрические сигналы сердца. Врач использует катетер, чтобы стимулировать орган с помощью разряда. Это позволяет увидеть ответ электрической системы сердца. Такое обследование точно определяет зону повреждения системы.Стресс-тест
Некоторые проблемы с сердцем легче диагностировать, когда орган напряженно работает и быстро бьется. Во время стресс-теста человек тренируется, чтобы заставить сердце работать и биться интенсивнее, чем при ЭКГ или эхокардиографии. Если пациент не может тренироваться, ему дают лекарство, увеличивающую частоту сердечных сокращений.
Как работает кардиодефибриллятор?
Данный прибор имеет провода с электродами на концах, которые подключаются к одной или нескольких камерам сердца. По проводам информация об электрических сигналах поступает в небольшой компьютер в ИКД, который отслеживает сердечный ритм.
Если прибор фиксирует аритмию, он посылает низкоэнергетические электрические разряды, чтобы устранить нарушения. Если ритм восстанавливается, устройство не использует высокоэнергетические импульсы, которые иногда бывают болезненными.
У однокамерных ИКД провод идет в правое предсердие или желудочек. Он фиксирует электрическую активность и корректирует ритм.
Двухкамерные кардиодефибрилляторы имеют провода, которые ведут в атриум (предсердие) и желудочек. Этот прибор обеспечивает низкоэнергетические разряды в одну или обе камеры. Некоторые ИКД оснащены тремя проводами, идущие к предсердию и обоим желудочкам.
Провода на устройстве подключаются к небольшой металлической коробке, имплантированной в область груди или брюшной полости. В коробке содержится генератор импульсов, батарея и маленький компьютер. Когда компьютер фиксирует нарушения сердечного ритма, он запускает генератор импульсов в ИКД для отправки электрических разрядов, которые проходят по проводам к сердцу.
Имплантируемый кардиовертер-дефибриллятор также может записывать электрическую активность и сердечные ритмы. Эта информация помогает врачу точно запрограммировать прибор, чтобы устранить нарушения. Устройство будет точно реагировать на выявленный тип аритмии.
Преимущества кардиодефибриллятора
Данное устройство эффективно выявляет и останавливает угрожающие жизни аритмии. ИКД может быть эффективнее, чем лекарственная терапия в предотвращении внезапной остановки сердца, зависит от причины.
Этот прибор не может вылечить болезнь сердца. Тем не менее, он снизит риск смерти от асистолии.
Источник: https://msassuta.com/otdeleniya/kardiohirurgiya/implantiruemyi-kardioverter-defibrilliator
Кардиостимуляторы и имплантируемые кардиовертеры-дефибрилляторы
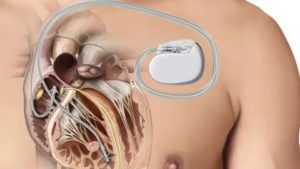
Имплантируемый кардиовертер-дефибриллятор (ИКД) – это специальное устройство, которое предназначено для непосредственного лечения различных аритмий, и оно направлено на лечение желудочковых тахиаритмий.
ИКД произвели революцию в лечении больных, имеющих риск наступления внезапной сердечной смерти в результате желудочковых тахиаритмий.
Постоянный кардиостимулятор – это имплантированное устройство, обеспечивающее электрические импульсы, приводя тем самым к сокращения сердечной мышцы, когда внутренняя электрическая активность миокарда ненадлежащим образом замедляется или отсутствует. Все современные ИКД также функционируют как кардиостимуляторы.
Обзор
Имплантируемый кардиовертер-дефибриллятор представляет собой специальное имплантируемое электронное устройство, которое предназначено для непосредственного лечения тахиаритмии сердца, в то время как постоянный кардиостимулятор представляет собой имплантируемое устройство, обеспечивающее электрические импульсы, приводя сокращения сердца, если внутренняя электрическая активность миокарда замедлена или отсутствует. Кардиостимулятор определяет внутренние электрические потенциалы сердца и, если они слишком редкие либо отсутствуют, направляет импульсы в сердце для стимуляции сокращения миокарда.
Все современные ИКД оснащены системой стимуляции по требованию и выполняют двойные функции аварийной дефибрилляции и резервной стимуляции. Если у больного имеется желудочковая ИКД и устройство распознает желудочковую частоту, которая превышает запрограммированный порог, устройство может быть запрограммировано на проведение стимуляции антитахикардии или дефибрилляции.
С помощью стимуляции антитахикардии устройство выдает заданное количество быстрых импульсов подряд в попытке прекратить желудочковую тахикардию.Если в течение заданного числа испытаний или заданного промежутка времени неэффективна терапия стимуляцией антитахикардии или если частота желудочков превышает заданную частоту, устройство выдает высокоэнергетический электрический шок для сброса электрической активности сердца.
Показания к применению ИКД
Показания к применению имплантируемого кардиовертер-дефибриллятора можно разделить на 2 широкие категории: вторичная профилактика внезапной сердечной смерти и первичная профилактика.
Разнообразные исследования показали, что ИКД превосходит антиаритмическую медикаментозную терапию у пациентов с угрожающей жизни желудочковой тахикардией и фибрилляцией желудочков.
Поэтому показания к вторичной профилактике хорошо подтверждаются клиническими данными, которые получены в результате различных клинических исследований.
Вторичная профилактика
ИКД рекомендуется в качестве начальной терапии для больных, перенесших остановку сердца в результате фибрилляции желудочков или гемодинамически нестабильной желудочковой тахикардии. Опубликованные руководства исключают случаи, когда имеются «полностью обратимые причины».
Исключение для полностью обратимых причин является несколько спорным. Например, острый инфаркт миокарда (ИМ) предрасполагает к полиморфной желудочковой тахикардии, и поражение может быть устранено при помощи интракоронарного стентирования.
Однако, что любой пациент с инфарктом миокарда подвергается повышенному риску рецидивирующего ИМ, что может вновь приводить к нестабильной желудочковой аритмии.
В соответствии с одной из научных идей, для данных лиц необходима имплантация имплантируемого кардиовертер-дефибриллятора, даже если причина остановки сердца полностью обратима, поскольку риск рецидива высок.
При этом, в настоящее время стандарт лечения заключается в том, что остановка сердца в течение первых часов определения острого инфаркта миокарда не рассматривается и является показанием для имплантации ИКД.
В другом примере рассмотрим остановку сердца, вторичную по сравнению с кратковременным удлинением интервала QT, возможно, вторичную по отношению к лекарственной терапии. Продление интервала QT увеличивает риск возникновения пуантах , потенциально опасной для жизни аритмии.
Снятие нарушителя может нормализовать интервал QT, устраняя тем самым причину остановки сердца.
Тем не менее такие больные по-прежнему подвержены риску повторного удлинения интервала QT и последующей остановки сердца, вероятно, в результате нарушения уровня электролитов или в результате приема другого пролонгирующего QT фармакологического агента.
Первичная профилактика
Показания к применению имплантата ИКД в качестве первичной профилактики внезапной сердечной смерти.
Основными предикторами риска внезапной сердечной смерти являются систолическая функция левого желудочка и симптомы сердечной недостаточности.
В подавляющем большинстве клинических исследований количественно определялась систолическая функция левого желудочка с использованием показателя фракции выброса левого желудочка.Наиболее широко используемой формой классификации симптомов сердечной недостаточности является система классификации функциональных классов, которая классифицирует легкие или не имеющие симптомов как класс I, а наиболее тяжелые симптомы – как класс IV.
Показания к установке кардиостимулятора
Наиболее распространенные показания для использования постоянной стимуляции включают в себя следующее:
- Симптоматическая брадикардия вследствие дисфункции синусового узла (синдром слабости синусового узла)
- Симптоматическая хронотропная некомпетентность
- Симптоматическая синусовая брадикардия в результате необходимой лекарственной терапии других заболеваний, например, мерцательной аритмии или заболевания коронарной артерии
- Симптоматический АВ-блокада
- Симптоматическая брадикардия в результате полной блокады сердца или АВ-блокады 2-ой степени или когда предположительно возникает желудочковая аритмия из-за АВ блокады
- Симптоматическая брадикардия в результате полной блокады сердца или АВ-блокады 2-ой степени, которая обусловлена необходимостью лекарственной терапии другого заболевания
- АВ блокада 2-ой или 3-ей степени у больных в отсутствии симптомов при синусовом ритме, приводящих к периодам асистолии более 3,0 секунд или частоте желудочков менее 40 ударов в минуту
- АВ-блокада 2-ой или 3-ей степени у больных в отсутствии симптомов с фибрилляцией предсердий, приводящий к паузам не менее 5 секунд
- Для облегчения абляции АВ-узла
- Расширенный АВ-блокада 2-ой или 3-ей степени, связанная с нейромышечными заболеваниями, такими как миотоническая дистрофия, синдром Кирнса-Сэйера, дистрофия Эрба (мышечная дистрофия конечностей и конечностей) и атрофия мышц малоберцовой кости
- АВ блокада 2-ой или 3-ей степени при физических нагрузках при отсутствии ишемии миокарда
- Рецидив синкопы, который вызван спонтанно возникающей стимуляцией каротидного синуса и явными желудочковыми паузами длительностью более 3 секунд с целенаправленным давлением на сонный синус
- Сердечная ресинхронизирующая терапия с бивентрикулярной стимуляцией
В условиях хронической бифасцикулярной блокады постоянная стимуляция показана для:
- Расширенной АВ-блокады 2-ой степени или прерывистой АВ-блокады 3-ей степени
- Тип II блокады АВ 2-ой степени
- Блокада разветвленных пучков
Временная экстренная стимуляция необходима при терапии значимых и гемодинамически нестабильных брадиаритмий и для профилактики брадикардозависимых злокачественных аритмий. Примеры включают в себя рефрактерную дисфункцию симптоматического синусового узла, полную блокаду сердца, блокаду чередующихся пучковых ветвей, би-фасцикулярную блокаду и зависимую от брадикардии желудочковую тахикардию.
Примеры показаний для профилактической временной стимуляции включают в себя транскатетерную замену аортального клапана, использование лекарственных препаратов, которые могут вызывать или усугублять гемодинамически значимую брадикардию, профилактику в течение периоперационного периода, связанного с операцией на клапане сердца, болезнью Лайма или другими инфекциями (болезнь Шагаса), вызывающие изменения интервала.
Осложнения и неисправности при использовании ИКД
Имеется несколько осложнений при использовании имплантируемого кардиовертер-дефибриллятора.
Острые хирургические осложнения включают в себя следующее:
- Перфорация сердца с перикардиальным выпотом или без него и тампонады (в отдельных случаях требующая срочного дренирования)
- Безимпульсная электрическая активность после интраоперационного тестирования порога дефибрилляции
Умеренные осложнения ИКД включают в себя следующее:
- Боль
- Инфекционное заболевание
- Гематома
- Глубокий венозный тромбоз
- Отек верхней конечности
- Ухудшение функции свинца
Хронические осложнения включают в себя следующее:
- боль
- Эрозия устройства через кожу
- Иммунологическое отторжение – Редкое
Осложнения при использовании кардиостимулятора
Осложнения при использовании кардиостимулятора включают в себя сбой из-за механических факторов, таких как пневмоторакс, перикардит, инфекция, эрозия кожи, гематома, смещение устройства и тромбоз вен. Лечение зависит от этиологии. Пневмоторак может потребовать медицинского наблюдения, аспирации иглой или даже размещения грудной трубки.
Эрозия кардиостимулятора через кожу, хотя и в редких случаях, требует замены устройства и приема антибиотиков. Гематомы лечатся прямым давлением и наблюдением, в редких случаях требуется хирургическое дренирование.
Смещение кардиостимулятора обычно происходит в течение 2 дней после имплантации устройства и может наблюдаться при рентгенографии грудной клетки. Альтернативно, флуктуирующий импеданс может быть показателем, поскольку у больного может быть нормальный импеданс, когда проводник находится в контакте с эндокардом, но бесконечный (или очень высокий) импеданс, когда вывод смещен.
Свободно плавающие желудочковые отведения могут вызывать злокачественные аритмии. Связанный с устройством венозный тромбоз встречается редко, но обычно представляет собой односторонний отек руки. Лечение включает в себя антикоагуляцию.
Дефибрилляция может безопасно выполняться для лиц с установленными кардиостимуляторами. Стернальные лопасти расположены на безопасном расстоянии (10 см) от генератора импульсов. Временная кардиостимуляция может стать необходимой в случаях инфаркта миокарда, поскольку текущие настройки разряда кардиостимулятора могут быть недостаточными для стимуляции сокращения желудочков.
Загрузка…
Источник: https://cardio-bolezni.ru/kardiostimulyatory-i-implantiruemye-kardiovertery-defibrillyatory/
Вживляемый кардиовертер-дефибриллятор (ICD)
ICD (вживляемый кардиовертер-дефибриллятор) – это имплантированное устройство (больше напоминающее большой ритмоводитель), которое контролирует электрический ритм сердца, чтобы обнаружить и излечить опасный учащенный сердечный ритм, желудочковую тахикардию (VT) и фибрилляцию желудочков (VF).
Важно помнить, что данные устройства изначально не предупреждают эти виды ненормального сердечного ритма. VT и VF представляют собой типы ненормального учащенного сердцебиения, исходящего из главных насосных камер сердца – желудочков.
Существует множество причин возникновения VT и VF, но большинство случаев происходит из-за ограничения кровоснабжения сердечной мышцы вследствие сужения коронарных артерий или рубцевания сердечной мышцы.
При желудочковой тахикардии электричество, которое заставляет сердце биться, проходит по замкнутому кругу обычно быстрее, чем нормальная скорость сердцебиения.
Самым распространенным симптомом заболевания является сильное сердцебиение, однако VT также может вызвать боль в груди, одышку, головокружение или даже временную потерю сознания. При фибрилляции желудочков электричество в желудочках течет очень быстро и хаотично, и сердце не может качать кровь во все части тела, что приводит к остановке сердца.
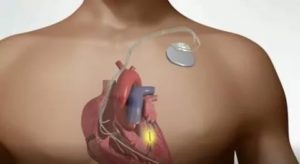
ICD состоит из «генератора импульсов» и одного или большего количества проводников. Генератор импульсов состоит из батареи, конденсатора и разумного электронного «мозга».
Генератор импульсов обычно вживляется немного ниже ключицы, как правило, слева, а в редких случаях справа. Проводник или проводники вводятся в сердце через крупные вены груди.
Проводники определяют электрический ритм сердца и передают эту информацию в генератор импульсов. Через проводники также осуществляется лечение, исходящее из генератора импульсов к сердцу.
Каким образом ICD лечит VT и VF?
Если VT умеренно учащенная, ее можно вылечить «антитахикардиальной электрокардиостимуляцией». ICD отсылает последовательность из коротких импульсов, которые стимулируют сердце немного быстрее, чем VT.
Антитахикардиальная электрокардиостимуляция бывает весьма успешной для полного излечения от VT, и пациент даже может не знать о том, что это произошло. VF и крайне учащенную VT нельзя вылечить методом антитахикардиальной электрокардиостимуляции, их лечат электрошоком.
Электрошок из генератора импульсов проходит по проводнику, расположенному в правом желудочке сердца. Несмотря на кратковременность электрошока, он может быть болезненным.
Похож ли ICD на ритмоводитель?
Во многих отношениях ICD очень похож на ритмоводитель, и принцип работы всех ICD схож с принципом работы ритмоводителей; то есть, они не позволяют сердцу биться слишком медленно. Главное различие заключается в том, что ритмоводители не лечат VT и VF. Поскольку ICD используют особую технологию для лечения VT и VF, по размеру они превосходят ритмоводители.
Каким образом вживляется ICD?
ICD обычно вживляется под действием местной анестезии; пациентам также могут предложить принять седативное средство, чтобы ввести их в состояние сна и большей расслабленности. В целом процедура занимает приблизительно час или два и проводится в «лаборатории кардиальной катетеризации».
При этом постоянно проверяется сердечный ритм, кровяное давление и уровень кислорода в крови пациента. Врач вводит средство для местной анестезии в кожу чуть ниже ключицы. Обезболивающее средство создает чувство жжения в течение нескольких секунд, но вся зона быстро немеет. Затем ниже ключицы врач делает разрез приблизительно 5 см длиной.
На следующем этапе процедуры врач должен найти вену, через которую проводники будут подведены к сердцу. Как только проводники будут введены в вены, их можно будет подводить к сердцу. Этот этап не причиняет абсолютно никакого неудобства, хотя пациент может недолго чувствовать несколько учащенное сердцебиение.
Особое внимание уделяется тому, чтобы найти идеальное место для проводника или проводников, и пациент слышит, как называют числа измерений, осуществляемых через проводники. Когда врач убедится в том, что для проводников выбрано наилучшее положение, проводники вшивают и создают специальный карман, в котором будет находиться генератор импульсов.
Такой карман может располагаться под кожей или глубже, под мышцей стенки грудной клетки. В большинстве случаев, но не всегда, на следующем этапе ICD тестируют, вызывая в сердце VF, чтобы гарантировать, что ICD может определять и лечить патологический очаг с достаточным запасом надежности. При этом пациенту вводят седативное средство, и он чувствует себя комфортно.Наконец, разрез зашивают. Для зашивания кожи некоторые врачи используют растворимый шовный материал, тогда как другие специалисты предпочитают накладывать шов, снимаемый через неделю. Пациентам сообщают, какой тип шва им наложили.
Могут ли возникать осложнения?
Эта процедура всегда сопровождается определенным риском; пациенты должны знать о рисках до того, как они подпишут форму информированного согласия. Важно, чтобы пациенты понимали, что эти риски потенциальны и непредсказуемы. Однако у большинства пациентов не возникает никаких проблем. С целью ознакомления ниже приводится список потенциальных рисков:
Пневмоторакс (скопление воздуха в легких): случается приблизительно у 4 пациентов из 100. Вены, через которые обычно проходят провода ритмоводителя, ведущие к сердцу, расположены в непосредственной близости к легким.
Есть риск того, что они будут сужать легкие, проходя мимо них, и вызывать утечку воздуха. Иногда это проходит самостоятельно.
В редких случаях требуется проведение дренажа грудной клетки; при этом пребывание пациента в больнице может быть отсрочено на несколько дней.
Экссудативный перикардит (просачивание крови в области сердца): случается приблизительно у 1 пациентов из 500.
Когда провод размещен внутри сердца, он может вызвать скопление жидкости с внешней его стороны. Иногда кровь рассасывается самостоятельно, в редких случаях необходим дренаж; очень редко требуется проведение операции.
В таком случае пребывание пациента в больнице может быть продлено на несколько дней.
Инфекция: случается приблизительно у 2 пациентов из 100. Для предотвращения этой проблемы пациентам обычно дают антибиотики. В маловероятных случаях заражения ICD прибор удаляется и вместо него вживляется новый ICD.
Гематома (сильный кровоподтек): случается приблизительно у 4 пациентов из 100. Изредка такой кровоподтек требует проведения дренажа. Организм пациентов, принимающих лекарства для разжижения крови, более склонен к образованию гематом.
Смещение проводов: случается приблизительно у 5 пациентов из 100. Стает причиной неадекватной работы ритмоводителя. В большинстве случаев необходимо повторно расположить провода, что требует хирургического вмешательства.
Неспособность воздействовать на сердце, приводя его к нормальному ритму: случается редко, но может произойти при определенных обстоятельствах.
Спасательный дефибриллятор посылает импульсы для того, чтобы вернуть сердце к нормальному ритму. Зачастую эту проблему может решить модификация программирования или изменение системы.
Иногда требуются новые лекарства или прекращение приема употребляемых препаратов. Очень редко необходимо вживлять специальные дополнительные проводники.
Смерть: к счастью, это чрезвычайно редкий тип осложнений
Чего следует ожидать после вживления ICD?
Как правило, в течение нескольких дней испытывается некоторый дискомфорт и образовываются кровоподтеки на участке вокруг раны. На краях раны обычно наблюдается небольшое покраснение кожи. Это происходит сразу после операции и должно пройти в течение нескольких дней. Во многих случаях пациентов отпускают домой на следующее утро после вживления ICD.
Последующее наблюдение
Важно проходить регулярную проверку вживленного ICD. Первая проверка обычно выполняется спустя приблизительно четыре недели после вживления, а затем примерно каждые полгода. ICD подвергается «допросу» с помощью «щупа». Щуп соединяется с «программатором», который, по существу, является своеобразным компьютером.
Проводится проверка ICD, чтобы удостовериться, что он работает надежно и правильно запрограммирован. Если происходит приступ VT или VF, ICD сохраняет большое количество информации о каждом таком эпизоде, который может быть загружен программатором. Обычная процедура последующего наблюдения не включает в себя проверку импульсов, исходящих из ICD.
Важной функцией последующего наблюдения является оценка состояния батареи ICD. По мере того как срок действия батареи приближается к концу, ICD продолжает функционировать нормально, но процедуру последующего наблюдения можно проводить чаще до тех пор, пока не потребуется заменить генератор импульсов.
Полный разряд батареи предсказуем, так что замену генератора можно распланировать, предоставив пациенту соответствующее уведомление за нескольких недель до процедуры.
Как долго будет работать мой ICD?
Это один из самых сложных вопросов, поскольку срок действия батареи определяется многими различными факторами. В целом текущее поколение ICD – это дефибрилляторы, работающие четыре-шесть лет, прежде чем понадобиться сменить генератор.
Существуют ли какие-либо ограничения для людей с имплантированным ICD?
В целом жизнь пациентов с ICD почти не отличается от жизни других людей.
Поскольку ICD лечат VT и VF, но не предотвращают их, пациентам следует избегать опасных ситуаций, когда они могут почувствовать головокружение или сильно испугаться, например, во время плавания без сопровождения.
a) Вождение транспортных средств
Правила дорожного движения периодически пересматриваются, и с действующими правилами можно ознакомиться по этому адресу http://www.dvla.gov.uk/drivers/dmed1.htm. Однако вкратце:
- Вживление ICD означает, что пациенты не могут получить профессиональные (группа 2) водительские права.
- Если у пациента имеются обычные водительские права, в таком случае он не может управлять транспортным средством:
- В течение шести месяцев, если его ICD был вживлен после эпизода (или предполагаемого эпизода) VT или VF, о чем пациент должен уведомить Управление автомобильным транспортом.
- В течение одного месяца, если ICD был вживлен просто для профилактики, то есть врач считает, что его пациент может подвергнуться риску возникновения VT или VF, но таких приступов у пациента еще не было. В этом случае пациент обязан уведомить Управление автомобильным транспортом.
- ПРИМЕЧАНИЕ: ЕСЛИ ПАЦИЕНТ ОЩУЩАЕТ ИМПУЛЬСЫ, ИСХОДЯЩИЕ ИЗ ЕГО УСТРОЙСТВА, УПРАВЛЕНИЕ АВТОМОБИЛЬНЫМ ТРАНСПОРТОМ МОЖЕТ НАЛОЖИТЬ БОЛЕЕ ДЛИТЕЛЬНЫЙ ЗАПРЕТ НА ВОЖДЕНИЕ ТРАНСПОРТНОГО СРЕДСТВА
б) Помехи, создаваемые механизмами
Пациенты с ICD часто волнуются из-за того, что механизмы могут создавать помехи, которые могут повредить их ICD. Современные ICD надежно защищены от электромагнитных помех, поэтому такая проблема возникает крайне редко.
Не рекомендуется носить мобильные телефоны поверх ICD, и прикладывать телефон следует к уху с противоположной стороны от ICD. Сверхвысокочастотные волны не вызывают никаких проблем. Проходить через ворота безопасности на входе в магазин следует с обычной скоростью, однако не следует к ним прислоняться.
В аэропортах пациенты имеют право обходить ворота безопасности, показав персоналу свое удостоверение ICD, однако если пациент проходит через ворота в нормальном темпе, это обычно не создает никаких трудностей.
Если пациент волнуется по поводу возможных помех, создаваемых определенным оборудованием дома или на работе, ему следует проконсультироваться со своим врачом или кардиологом-физиолом в клинике.в) Медицинские процедуры
Медицинское сканирование методом отображения магнитного резонанса (MRI) можно выполнять для пациентов с ICD с чрезвычайной осторожностью, и потому пациент всегда должен информировать врача, предлагающего провести такое сканирование, о том, что у него вживлен ICD.
Многие хирургические операции подразумевают использование диатермии (электрического метода остановки кровотечения), который может создавать помехи для работы ICD.
Пациент должен сообщить о наличии у него ICD хирургу и анестезиологу, и тогда они, с целью предотвращения помех, примут меры для перепрограммирования ICD пациента на время проведения операции.
Что произойдет, если я получу импульс в результате прикосновения ко мне другого человека?
Пациент может почувствовать небольшое кратковременное покалывание, но оно не представляет абсолютно никакой опасности.
Источник: http://www.londonarrhythmiacentre.co.uk/russian/treatments-implantable-cardioverter-defibrillator.html
Имплантированный кардиовертер-дефибриллятор (ИКД) — Медицина и здоровье
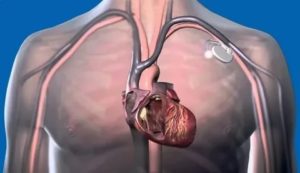
Дефибрилляторы – устройства, которые могут обнаруживать и корректировать потенциальные смертельные сердечные ритмы. Наиболее распространенный опасный ритм – фибрилляция желудочков.
При этой патологии нижние камеры сердца (желудочки) дрожат без фактического сдавливания и перекачивания. Кровь перестает поступать в мозг и другие органы. В результате человек теряет сознание.
Смерть может наступить в течение нескольких минут.
Однако быстрый удар электричества может восстановить нормальный ритм сердца. Элекрошок делают на грудной клетке с помощью автоматического внешнего дефибриллятора.
По показаниям здоровья некоторым людям необходим имплантируемый кардиовертер-дефибриллятор (ИКД). Это миниатюрное электронное устройство устанавливают под кожей под ключицей (см. Иллюстрацию).
Как работает имплантированный кардиовертер-дефибриллятор?
«Это все равно, что постоянно иметь с собой собственного личного специалиста по неотложной медицинской помощи», – говорит д-р Мусса Мансур, руководитель программы мерцательной аритмии в Массачусетской больнице, связанной с Гарвардом.
ИКД обнаруживает аномальный сердечный ритм за считанные секунды и устраняет его.
Устройство постоянно отслеживает ритм и частоту сердечных сокращений и выдает низкоэнергетическую электрическую коррекцию в случае обнаружения незначительной частоты сердечных сокращений.
Устройство также вызывает более значительный толчок, подобный быстрому удару в грудь. Это останавливает потенциально опасные для жизни нарушения ритма сердца.
Состав ИКД
ИКД состоит из генератора, который имплантируется под кожу под ключицей.
Он содержит батарею ( обычно работает от шести до девяти лет) и электрические компоненты, анализирующие электрическую активность сердца. Один или несколько электродов пронизывают через вену камеры сердца.
Эти электроды фиксируют ненормальный ритм и посылают короткий, интенсивный электрический шок. Это восстанавливает нормальный ритм сердца.
Причины для использования ИКД
- Самые ранние ИКД использовались у пациентов, переживших внезапную остановку сердца и перезапуск. Если ваше сердце однажды вошло в рискованный ритм, есть большая вероятность, что оно сделает это снова, говорит доктор Мансур. Но эти случаи составляют лишь небольшую часть имплантаций ИКД.
- Сегодня большинство пациентов с имплантированными ИКД получают его в качестве профилактической меры из-за высокого риска развития опасного ритма.
- Часто основной причиной является дилатационная кардиомиопатия, заболевание, вызывающее структурное повреждение сердечной мышцы. насосная камера сердца (левый желудочек) увеличивается и слабеет.
И в конечном итоге сердце не может перекачивать достаточно крови для удовлетворения потребностей организма.
- Повреждения от инфарктов часто являются причиной кардиомиопатии.
- Наследственные факторы.
- Инфекции.
- Злоупотребление наркотиками или алкоголем.
Большинство ИКБ имплантированы пожилым людям. Но небольшой процент детей и молодых людей в возрасте от 20 до 30 лет получают его для лечения редких наследственных проблем с сердечным ритмом. Это могут быть синдром длинного интервала QT и гипертрофическая кардиомиопатия.
Рекомендации: как жить с ИКД?
- Пациентов с ИКД необходимо проверять примерно каждые три-шесть месяцев. Но новая беспроводная технология теперь позволяет им получить некоторые оценки, не выходя из дома. При этом устройство по беспроводной связи отправляет информацию из ИКД на компьютер врача.
- Многие пациенты с имплантированным ИКД не испытывали электрошока.
Но сама идея получить его может вызвать чувство тревоги или страха.
- Некоторые пациенты испытывают особенное беспокойство во время упражнений или секса. Но нет убедительных доказательств повышенного риска во время этих занятий. В этом случае может помочь терапия, разработанная, чтобы помочь людям эмоционально приспособиться к ИКД.
- Пациентам, которым имплантировали ИКД для предотвращения остановки сердца, но не имеющим фибрилляции желудочков в анамнезе или необъяснимых обмороков, обычно дают разрешение на вождение через нескольких недель. Но после подозреваемой серьезной аритмии водить автомобиль не разрешается 6 месяцев и даже больше.
- Пациенты с ИКД должны всегда носить медицинский браслет или иметь идентификационную карточку, чтобы предупредить других о наличии устройства в случае аварии.
- Важно: Пациенты с ИКД должны избегать электромагнитных помех от систем безопасности на рабочих местах, в аэропортах и других зонах с высоким уровнем безопасности.
Американская кардиологическая ассоциация располагает информацией о других устройствах, которые могут создавать помехи ИКД и кардиостимуляторам см. www.health.harvard.edu/pacemaker .
Источник: Что такое имплантированный кардиовертер-дефибриллятор и кому он нужен? / Гарвард сердце письмо.- сентябрь 2019.-
https://www.health.harvard.
edu/heart-health/what-is-an-implanted-cardioverter-defibrillator-and-who-needs-one
Источник: https://medz24.ru/implantirovannyj-kardioverter-defibrilljator-ikd/
