Аортальная регургитация 2 степени при беременности
Содержание
Симптомы и лечение аортальной регургитации в первой степени

Аортальная регургитация, это дисфункция клапана аорты, при которой створки не закрываются плотно, что ведет к обратному кровотоку в желудочек левой камеры из аорты во время расслабления сердца.
К основным причинам возникновения этого недуга относят – эндокардит, врожденный порок в виде двустворчатого строения клапана, болезни соединительной ткани и другое.
Диагностировать болезнь можно с помощью инструментальных методов, в частности ЭхоКГ.
В статье будет подробно описана симптоматика заболевания, категории развития болезни клапана, а также лечение и врачебные предписания для пациентов с диагнозом аортальная регургитация. По мере ознакомления со статьей, у читателя могут возникнуть вопросы.
Специалисты портала проводят бесплатные консультации 24 часа в сутки.
Комментируйте медицинские обзоры и задавайте дополнительные вопросы.
Признаки заболевания
Аортальная регургитация 1 степени, это довольно распространенное заболевание, которое диагностируется у многих людей, невзирая на половую принадлежность и возрастную группу. Бытует мнение, что недуг не представляет опасности для жизни. Но так ли это?!
На рисунке ниже можно увидеть, как выглядит болезнь.
Заболевание клапана имеет две фазы – острая и хроническая. В первом случае признаки болезни аналогичны недостаточности сердца. Во втором, болезнь протекает без симптомов на протяжении долгих лет. При прогрессировании болезни степень тяжести состояния ухудшается, и появляются следующие признаки:
- Незначительная одышка при выполнении физических упражнений и нагрузках.
- Одышка, при которой человек комфортно себя чувствует только в положении сидя.
- Одышка в ночное время суток.
- Систематические мигрени.
- Учащенный ритм сердца.
- Болевой синдром в грудном отделе диагностируется у 7% пациентов.
- Симптомы эндокардита: снижение веса, лихорадочное состояние, анемия и т.д.
- Дисфункция желудочка левой камеры.
Симптоматическая картина напрямую зависят от тяжести заболевания. По мере того как хронический процесс прогрессирует давление в пульсе и во время систолы в артериях увеличивается. При регулярном обследовании доктор может фиксировать со временем, как толчок в желудочке нарастает и уходит вниз.
На рисунке выше дана наглядная информация о всех признаках проявления заболевания.
Что касается причин возникновения, то в данном случае провоцирующими факторами являются:
- Аномальное строение клапана, обусловленное врожденным дефектом. В медицине принято считать такое проявление индивидуальной особенностью. Лечение не проводится, т.к. отклонение не считается опасным.
- Различные травмы или перенесенные болезни, которые повлияли на изменение тканей. Если аортальная регургитация возникала после ангины или скарлатины, то пациент должен пройти дополнительную диагностику во избежание ревматизма сердечного органа.
- Воспалительный процесс в сухожильных клапанах, в т.ч. разрыв.
При хронической стадии заболевания, доктор во время пальпации может определить течение заболевания по систолическим признакам: дрожь в верхушке сердечного органа, в сонных артериях. Это обусловлено увеличенным ударным объемом и пониженным давлением в аорте во время диастолы. Для того чтобы в полной мере оценить тяжесть недуга, следует пройти ряд обследований и сдать соответствующие анализы.
Диагностические методы
[block id=”1″]Первичный диагноз устанавливается на приеме у кардиолога. Проводится анамнез, осмотр пациента и инструментальные виды диагностики. К ним относят:
- Метод Доплера, который позволяет выявить величину потока регургитации.
- Двухмерное ЭхоКГ. В ходе диагностики оценивают корень аорты, особенности анатомического строения клапана и работоспособность желудочка левой камеры.
- ЭхоКГ дает возможность анализа тяжести болезни, выявить вегетацию и составить прогноз.
На рисунке ниже приведены изображения, по которым определяют признаки заболевания во время ЭхоКГ.
- Рентгенография полости грудины позволяет классифицировать увеличение объема сердца, корень аорты.
- Коронография. Редко используется как диагностический метод, т.к. она проводится непосредственно перед операцией.
Если болезнь имеет высокую тяжесть течения, то проявляются такие признаки, как отечность легких дыхательных путей и недостаточность сердечного органа. В этом случае могут проводить исследования с физ.нагрузкой для того чтобы проанализировать клинику патологии. Также этот метод могут использовать, если есть сомнительная симптоматика.
Как лечить заболевание?
Первоначальное лечение проводят следующим образом:
- Изменение образа жизнедеятельности. Так как регургитация в первой степени не опасна, то врачи рекомендуют: аэробные нагрузки и спорт в умеренном режиме, снижение псиоэмоциоанальных нагрузок, регулярное обследование у лечащего врача. При таком заболевании клапанов беременность и роды протекают в штатном режиме, но под наблюдением кардиолога.
- Лечение сопутствующих заболеваний. Риск развития недуга с возрастом повышается, поэтому чтобы предупредить дальнейшее развитие болезни клапана, следует строго следить за здоровьем. Приобретенные заболевания могут привести к ухудшению состояния и переход на 2 и 3 стадию. Если диагностирована острая фаза, то требуется протезирование. При риске инфицирования проводится профилактика антибиотиками.
В зависимости от степени тяжести применяют лечение медикаментами. Основная цель такой терапии – снизить артериальное давление во время систолы и уменьшить регургитацию. В качестве препаратов назначают нифедипин, гидралазин, ингибиторы и другие вазодилататоры.
Терапия проводится в следующих случаях:
- Лечение клапана занимает длительный период и есть признаки дисфункции желудочка левой камеры.
- Хирургия противопоказана и есть кардиальные причины.
- С целью проведения минимальной терапии для улучшения гемодинамики с ярковыраженными признаками недостаточности сердца.
- Уменьшения тяжести симптомов при высокой регургитации, расширении полости желудочка, но при этом у пациента выброс фракции в норме.
На основании того, что есть благоприятный прогноз у пациентов с заболеванием первой степени, вазодилататоры не назначают. Также нельзя их принимать больным с незначительной или средней тяжестью АР и при адекватной систоле желудочка левой камеры.
Для того чтобы назначить хирургическое вмешательство, необходимы объективные показания.
К ним относят больных с тяжестью аортальной регургитации клапана. При этом учитывают клинические проявления, дисфункцию систолического состояния желудочка левой камеры и другие операции в сфере кардиологии.Программный комплекс с использованием оборудования проводят у людей при отсутствии симптоматической картины, но с тяжелым видом такого заболевания. А также если фракция выброса составляет больше 50%, и при этом имеется дилатация желудочка.
Ведение пациентов с диагнозом аортальная регургитация
Регулярность посещения доктора и проведение диагностики клапана зависит от формы заболевания и степени ее развития.
Пациенты, у которых отсутствуют симптомы, а функция систолы желудочка в норме посещают кабинет кардиолога не реже одного раза за год. Обследование в форме эхокардиографию делают один раз в два года.
Аортальная ругургитация, протекающая без признаков заболевания, но в тяжелой форме и нормальной систолой обследуются каждые полгода.
Инструментальная диагностика осуществляется каждый год. При проявлении симптоматической картины и изменениях при физических упражнениях, Эхо КГ делают сразу, не дожидаясь обозначенного срока.
Все пациенты обязаны проходить профилактику для предупреждения инфекционного эндокардита. Пациенты с диагнозом «Ревматический порок» в качестве проходят комплекс мероприятий, направленных на снижение риска рецидива.
При этом заболевании к лечению могут подключить гипотензивные лекарства. Это обусловлено высоким давлением в аорте. Также противопоказано занятие профессиональным спортом и тяжелыми нагрузками.
Дополнительная информация
При регургитации клапана аорты следует всем пациентам придерживаться следующих рекомендаций:
- Действовать на основании инструкций, выданных лечащим доктором.
- Принимать лекарства по расписанию, т.к. адекватная лекарственная терапия залог улучшения состояния здоровья и отсрочка операции.
- Посещение кабинета кардиолога один раз в 6 месяцев или по расписанию. Все зависит от степени недуга и необходимости проведения инструментальной диагностики.
- Снизить прием жидкостей в любом виде и соленых продуктов (в т.ч. соль).
- По любым вопросам и новым методикам советоваться с доктором.
- При планировании любых хирургических вмешательств (в т.ч. стоматология) консультироваться с врачом.
- В случае плохого самочувствия немедленно связываться с лечащим специалистом (усиление одышки, приступы астматического удушья и т.п.)
Прогноз будет благоприятным, если выполнять все предписания доктором. Что касается статистики, то у больных без симптоматики и нормальной деятельностью левого желудочка, смертность не достигает 5% ежегодно. В случаи отягощения болезни стенокардией и недостаточностью сердца, риск летального исхода увеличивается на 20% за год.
Наихудшее развитие выявлено у пациентов в преклонном возрасте, когда регургитация протекает наряду с ишемией и при тяжелых признаках.
Большое значение на течение заболевания и прогнозирование накладывает норма фракции выброса, размер желудочка левой камеры сердца как во время систолы, так и диастолы.
Резюмируя обзор, следует подчеркнуть, что ежегодное обследование имеет большое значение не только для пациентов с пороками сердца, но и здоровых людей. Ведь многие заболевания долгое время протекают бессимптомно, не нарушая обычный образ жизни. А вовремя проведенная диагностика организма позволяет предупреждать заболевания, а, следовательно, вовремя начинать лечение.
Источник: https://cardiologiya.com/bolezni/arterija/aortalnaya-regurgitaciya.html
Вначале незаметная, а потом крайне опасная для жизни аортальная регургитация
При недостаточном смыкании створок клапана аорты часть поступившей крови возвращается обратно в левый желудочек (ЛЖ). Такое явление называется регургитацией.
Она возникает при аортальной недостаточности из-за врожденной патологии или перенесенных заболеваний. Сопровождается затруднением дыхания, сердечной болью, сердцебиением.
Для лечения нужна операция с имплантацией протеза аортального клапана.
Что такое аортальная регургитация
У здоровых людей в период расслабления желудочков и заполнения их кровью клапаны аорты плотно закрыты для того, чтобы весь объем сердечного выброса продвигался дальше по артериальной сети.
Если нарушена герметичность клапана, то возникает обратное движение аортальной крови – регургитация.
ЛЖ наполняется не только из предсердия, но и вернувшейся назад кровью из аорты. Объем такого возврата может достигнуть до 73% от первоначального выброса.
Полость ЛЖ под избыточным давлением на стенки начинает расширяться, вытягиваются в длину мышечные волокна. Вначале для компенсации увеличивается сила сокращений. При хорошем состоянии сердечной мышцы удается какое-то время поддерживать нормальное кровообращение. Когда резерв прочности исчерпывается, то наступает гипертрофия клеток миокарда, а затем их истощение (дистрофия).
Увеличенная полость ЛЖ растягивает митральное кольцо и сосочковые мышцы, фиксирующие створки. В результате перестает закрываться и предсердно-желудочковый клапан. Часть крови в период сокращения возвращается в левое предсердие, которое начинает испытывать перегрузку. В нем происходят те же процессы, что и в желудочке:- Усиленная функция.
- Гипертрофия мышечного слоя.
- Расширение полости с дистрофией миокарда.
Левое предсердие не может обеспечить достаточный приток крови из легких, в них нарастают проявления гипертензии. Это затрудняет выброс крови из правого желудочка в легочную артерию, приводит к гипертрофии миокарда правых отделов сердца и недостаточности по правожелудочковому типу.
Рекомендуем прочитать статью об аортальном пороке сердца. Из нее вы узнаете о распространенности заболевания и причинах его развития, симптомах, методах диагностики и проводимом лечении.
А здесь подробнее о недостаточности клапанов сердца.
Основные причины аортальной регургитации
Недостаточное смыкание створок клапана может возникнуть при врожденных заболеваниях:
- одна или две створки вместо трех, как в норме;
- болезни соединительной ткани (синдромы Марфана, Данлоса);
- системный муковисцидоз;
- пролапс клапана с дефектом межжелудочковой перегородки;
- разрежение костной ткани;
- аневризма из-за отмирания средней оболочки (синдром аортоаннулярной эктазии).
Большинство приобретенных пороков, сопровождающихся аортальной регургитацией, связаны с ревматизмом. При этой болезни створки становятся толще, деформируются, а затем сморщиваются. Это не дает им полностью закрыть отверстие. При бактериальном эндокардите (тиф, скарлатина, дифтерия) клапан меняет свою структуру из-за эрозий, перфорации полулунных заслонок.
Дефекты аортального клапана могут быть вызваны:
Миксома сердца — одна из причин развития дефекта аортального клапана
Расширение фиброзного кольца в аорте возникает при высоком давлении крови, аневризме синусов Вальсальвы, аневризматическом расширении, спондилоартрите Бехтерева. Известны случаи отрицательного влияния на состояние клапана медикаментов для понижения веса тела (Минифаж, Фен-фен).
Степени и формы поражения
Течение аортальной регургитации может быть острым при травме, гипертоническом кризе, расслоении аневризмы или выраженном воспалении клапана.
При этих состояниях внезапно увеличивается объем вернувшейся крови в ЛЖ. Он не успевает приспособиться к такой перегрузке, и в аорту поступает гораздо меньше крови, чем требуется для жизнедеятельности организма.
Это сопровождается развитием кардиогенного шока, отека легочной ткани.
Хроническая форма характеризуется постепенным прогрессированием клинических признаков. В зависимости от стадии нарушения кровообращения выделены пять последовательных этапов формирования аортального порока:
| Признаки обратного движения крови выявляются только при обследовании, жалоб на самочувствие нет. | |
| Снижена переносимость физических нагрузок. Гипертрофия миокарда и перегрузка ЛЖ. | |
| Боли по типу стенокардии, ограничена физическая активность. Есть объективные признаки ишемии миокарда. | |
| Приступы удушья при незначительном напряжении, печень увеличена, отеки конечностей. | |
| Терминальная недостаточность | Недостаточность по обоим кругам кровообращения, тяжелые дистрофические изменения в сердце, головном мозге и внутренних органах. |
Признаки поражения
На ранних стадиях аортальная регургитация себя не проявляет, это продолжается до тех пор, пока ЛЖ полностью справляется с высокой нагрузкой. В дальнейшем клинические признаки нарастают:
- ощущается пульсация шейных сосудов;
- появляется чувство толчка в области сердца;
- возникает частое и сильное сердцебиение.
Это соответствует увеличению выброса крови в артериальные сосуды и повышению разницы между систолическим и диастолическим давлением. Когда объем крови, вернувшийся в желудочек, превышает его компенсаторные возможности, отмечаются симптомы недостаточного питания головного мозга и сердца:
- головокружение,
- шум в голове,
- головная боль,
- снижение зрения,
- обмороки при вставании с постели,
- приступы стенокардии,
- резкая слабость,
- потливость,
- учащение дыхания,
- ускорение пульса,
- перебои в ритме.
Вначале эти проявления бывают при значительных нагрузках, затем при малейшем усилии, а в тяжелых случаях – в состоянии полного покоя.
Если перегрузка распространяется на правый желудочек, то присоединяются отеки на ногах, увеличение печени, усиливается одышка. При острой недостаточности формируется отек легких, резко падает давление крови. Если не проводится нужного хирургического лечения, то последствия чаще фатальные.
Смотрите на видео о недостаточности аортального клапана:
Методы диагностики
При осмотре пациента выявляют типичные признаки аортальной регургитации:
- бледная кожа;
- цианоз пальцев, кончика носа и губ;
- «пляшущие каротиды» – заметная пульсация сонных артерий;
- кивание головой в такт пульса;
- ритмичное расширение и сужение зрачков;
- дрожание мягкого неба и язычка;
- при измерении давления – низкое диастолическое, высокое систолическое и пульсовое;
- видимый толчок верхушки;
- при пальпации мечевидного отростка ощущается пульсация аорты;
- убывающий шум на протяжении диастолы, слабые раздвоенные тоны, двойные шумы.
Для инструментального подтверждения диагноза используют такие методы:
- электрокардиография – гипертрофированный миокард ЛЖ, на поздних стадиях и правых отделов;
- фонокардиография – шумы сердца в соответствии со стадией процесса;
- УЗИ сердца – дефект смыкания створок, увеличение размеров камер сердца, количества возврата крови в левый желудочек;
- рентгенография – расширена полость ЛЖ, аортальная тень, верхушка перемещена книзу и влево, в легочной ткани заметен венозный застой;
- аортография – регургитация через открытый клапан в фазе диастолы;
- зондирование сердца помогает определить объем выброса и возврата крови, давление в полостях;
- МРТ, МСКТ назначается для предоперационной диагностики и динамического наблюдения после операции или в стадии компенсации.
Лечение у детей и взрослых
Возможности лекарственной терапии ограничены предоперационной подготовкой или симптоматическим применением препаратов при противопоказаниях к проведению хирургического вмешательства (тяжелые сопутствующие заболевания, онкология).
Используют такие группы медикаментов:
- антибиотики при ревматизме, эндокардите (Уназин, Аугментин);
- блокаторы кальциевых каналов (Коринфар, Занидип);
- блокаторы ангиотензинпревращающего фермента (Пренеса, Моэкс);
- антагонисты ангиотензина (Валсар, Кандесар);
- бета-рецепторов (Коронал, Небиволол).
Ни один из медикаментов не может существенно повлиять на состояние кровообращения при аортальной регургитации, поэтому пациентов направляют на операцию по протезированию клапана.
Она показана при острой форме, а также в случае хронической, если диастолический объем в ЛЖ не выше 300 мл, а сердечный выброс не менее 55% от нормы. Для замены используют механические и биологические модели. В подавляющем большинстве случаев операция проходит через открытый доступ в грудную клетку.
Последствия
Если у больного выявлена аортальная регургитация, но нет тяжелых гемодинамических нарушений, то продолжительность жизни может достичь 10 лет. На стадии декомпенсации имеется сердечная и коронарная недостаточность кровообращения, поэтому редко кому удается прожить без операции более 2 лет.
Проведенная замена клапана существенно повышает вероятность продления жизни. На течение и прогноз порока влияет также тяжесть заболевания, на фоне которого он возник.
Рекомендуем прочитать статью о митральном пороке сердца. Из нее вы узнаете о врожденных и приобретенных пороках, причинах патологии, обращении к врачу, проведении диагностики и лечения, прогнозе для больных.
А здесь подробнее о комбинированном пороке сердца.
Аортальной регургитацией называется обратное движение крови через створки аортального клапана в период диастолы левого желудочка. Она вызвана деформацией самого клапана или растяжением фиброзного кольца, где он крепится.
Патология бывает врожденной и приобретенной. Длительное время порок течет бессимптомно, так как миокард ЛЖ компенсирует усилением силы сокращений возросший объем выброса. По мере ослабления мышечного слоя возникает и нарастает недостаточность кровообращения с опасными последствиями. Для лечения требуется операция по протезированию клапана.
Источник: http://CardioBook.ru/aortalnaya-regurgitaciya/
Аортальная регургитация: симптоматика, методы лечения и прогноз
Регургитация аортального клапана — это обратный ток крови из аорты в левый желудочек. Такая патология возникает из-за неполного закрытия клапана аорты. Чаще всего эта патология наблюдается у мужчин старше 60 лет.
При аортальной регургитации лечение может быть медикаментозным или хирургическим.
Степени и формы аортальной регургитации
Данную патологию подразделяют на 4 степени в зависимости от объёма потока крови:
- при 1-й степени поток не выходит за пределы выносящего тракта левого желудочка;
- при 2-й поток распространяется до передней митральной створки;
- при 3-й поток доходит до уровня сосочковых мышц;
- при 4-й поток крови достигает стенки левого желудочка.
Причина аортальной регургитации – недостаточность аортального клапана, имеющая. Патология имеет две формы: хроническую и острую.
При хронической форме с течением времени поражаются коронарные артерии, понижается сократимость левого желудочка, развивается его дисфункция, увеличивается объём.
Всё это приводит к развитию серьёзных и крайне опасных осложнений, которые могут повлечь за собой летальный исход.
При острой форме очень быстро нарушается гемодинамика, поэтому пациенту требуется безотлагательная медицинская помощь. В противном случае существует высокий риск развития кардиогенного шока.
Причины аортальной регургитации
Основные причины острой формы:
- инфекционный эндокардит;
- расслоение восходящей части аорты;
- тяжёлые травмы грудной клетки.
Основная причина умеренной хронической регургитации:
- двустворчатый или фенестрированный аортальный клапан в сочетании с тяжёлой диастолической артериальной гипертензией.
Основные причины умеренной и тяжёлой хронической регургитации у взрослых:
- идиопатическая дегенерация клапанов или корня аорты;
- ревматизм аортального клапана;
- инфекционный эндокардит.
Основная причина патологии у детей:
- дефект межжелудочковой перегородки с пролапсом аортального клапана.
Прочие причины появления этой патологии:
- некоторые аутоиммунные заболевания;
- гипертония;
- атеросклероз;
- злокачественная гипертензия;
- последствия инфаркта миокарда;
- кардиомиопатия;
- заболевания органов ЖКТ;
- поражением клапана из-за побочного действия некоторых лекарственных средств (например, для снижения аппетита при ожирении);
- аортит на почве инфекционных заболеваний (туберкулёза и др.);
- кистозный медионекроз аорты;
- гигантоклеточный артериит и т. д.
Симптомы регургитации аортального клапана
При хроническом развитии симптомы обычно долгое время отсутствуют, а затем проявляются в таком виде:
- одышка (изначально проявляется при физической нагрузке, в дальнейшем при отсутствии лечения — в состоянии покоя);
- брадикардия, преимущественно, по ночам;
- стенокардия также по ночам.
Симптомы острой регургитации таковы:
- тяжелая одышка;
- предобморочные состояния и обмороки;
- понижение давления;
- боль в области груди;
- потеря сил;
- внезапная слабость;
- бледность;
Важно! Если вы наблюдаете такие симптомы, следует немедленно обратиться к врачу!
Кроме того, аортальную регургитацию может сопровождать отёк лёгких, при котором наблюдаются следующие симптомы:
- хриплое дыхание;
- влажные хрипы в лёгких;
- ощущение нехватки воздуха;
- синюшность кожи;
- при кашле отходит мокрота с пеной и кровью;
- тоны сердца приглушены.
Диагностика аортальной регургитации
Диагностика проводится в несколько этапов. На первом этапе врач осматривает пациента, записывает жалобы, измеряет давление, прослушивает сердце.
Признаки, выявляемые при осмотре:
- лёгкое качание головы в ритме пульсации сердца;
- пульсация сонных артерий;
- дрожь в области основания сердца;
- шум на аорте и т. д.
Если врач наблюдает какие-либо признаки патологии, он назначает дальнейшие обследования, к которым относятся:
- Эхокардиография: самый информативный из методов диагностики. Эхокардиография бывает двухмерной, она определяет размер корня аорты, характеристики левого желудочка, тяжесть лёгочной гипертензии и некоторые другие показатели. Кроме того, применяются эхокардиография с допплерометрией, которые определяют величину потока крови. Также этот метод позволяет оценить прогноз. Он обнаруживает нарушение тока крови даже в бессимптомной стадии заболевания.
- Рентгенография: определяет, насколько гипертрофированы левый желудочек и восходящая часть аорты, обнаруживает отложения кальцинатов при их наличии.
- Электрокардиография: помогает выявить перегрузку левых отделов сердца; в начальной стадии заболевания неинформативна.
- Коронарография: выполняется перед операцией на сердце, в других случаях не используется для диагностики.
- Фонокардиография и другие.
Лечение регургитации аортального клапана
Лечение подразделяется на два вида:
- медикаментозную терапию;
- оперативное вмешательство.
Медикаментозное лечение
Медикаментозная терапия направлена на понижение верхнего давления и уменьшение возвратного потока. Наиболее часто для оптимизации функций левого желудочка применяют вазодилататоры («Гидралазин» и др.
) Но следует отметить, что они применяются только при тяжёлой форме патологии, если регургитация незначительная (лёгкая или средняя), их не назначают. Ещё их применяют пациенты, отказавшиеся от хирургического вмешательства, а также уже перенесшие операцию. При минимальной регургитации назначаются диуретики («Верошпирон» и др.
) и ингибиторы АПФ («Лизиноприл» и др.) Также пациенту следует понизить физические нагрузки и регулярно проходить осмотр у врача-кардиолога.
Оперативное вмешательство
Оперативное лечение производится при таких показаниях:
- если симптомы регургитации возникают при нормальной физической активности или в покое;
- если диагностирована тяжёлая и/или острая форма патологии;
- если симптомы отсутствуют, но выражена дилатация.
Суть операции заключается в том, что поражённый клапан удаляется, а на его место устанавливается имплант. Операция является полостной и имеет достаточно высокий риск появления осложнений.
Она противопоказана пациентам, перенёсшим инфаркт миокарда и имеющим недостаточность левого желудочка высокой степени тяжести.
Впоследствии для профилактики осложнений, в частности инфекционного эндокардита, который может спровоцировать повторное развитие патологии, назначаются курсы антибиотикотерапии при всех инвазивных процедурах, даже таких, как лечение и удаление зубов.
Прогноз регургитации аортального клапана
Прогноз зависит и от развития и стадии основного заболевания, и от степени регургитации. Также важно своевременное лечение, в частности — хирургическое. При его отсутствии сердечная недостаточность может развиться в течение двух лет с момента появления первых симптомов.
Все нижеперечисленные прогнозы даются с учётом своевременной замены клапана. При минимальной и умеренной регургитации (1 и 2 степень) прогноз на ближайшие 10 лет достаточно высок – 80 – 95%.
Этот показатель отображает, насколько важно вовремя диагностировать патологию. Чем выше степень регургитации, тем заметнее снижается прогноз. При 3 степени он примерно равен 50%, а при 4 сердечная смерть может оказаться внезапной.
Также это характерно при остром развитии патологии.
Для улучшения прогноза всем пациентам с любой стадией течения заболевания следует соблюдать здоровый образ жизни, в который входит:
- отказ от вредных привычек (алкоголя, особенно в избытке, и курения);
- соблюдение режима питания (регулярное сбалансированное питание без переедания);
- нормализация массы тела;
- нормализация физических нагрузок (от усиленных тренировок следует оказаться в пользу прогулок на свежем воздухе и умеренных упражнений);
- избегание стрессовых ситуаций.
Регулярно проходите профилактическое обследование, при первых признаках заболевания обращайтесь к врачу и ведите здоровый образ жизни, это поможет избежать множества опасных заболеваний.
Источник: https://kardiodocs.ru/vessels/aorta/simptomy-lechenie-prognoz-pri-aortalnoj-regurgitatsii.html
Аортальная регургитация 1 и 2 степеней у ребенка — симптомы и лечение
Аорта – это самый крупный сосуд организма. Она сообщается с левым желудочком и доставляет поток крови в большой круг кровообращения, который включает голову, туловище, верхние и нижние конечности. В начальном отделе аорты расположены три полулунных створки. Они обеспечивают разграничение левого желудочка и центрального сосуда тела человека во время расслабления нижней половины сердца.
Створкам аортального клапана может помешать закрыться:
- ревматизм;
- эндокардит бактериальной этиологии;
- воспаление клапана (системные заболевания соединительной ткани);
- миксоматозная дегенерации;
- травматическое повреждения;
- врожденный порок, когда в наличии две створки вместо трёх.
Если три створки, составляющие клапан аорты, не перекрывают выход из левого желудочка, кровь течёт обратно. Механизм процесса регургитации таков:
- Между створками остался просвет после их смыкания.
- В желудочке давление упало (он пуст), а в аорте находится выброшенная в результате систолического сокращения кровь.
- Кровь из главного сосуда тела должна пойти на периферию. Но чтобы попасть в относительно узкие артерии, ей нужно преодолеть сопротивление их стенок. Желудочек намного шире их, поэтому крови легче вернуться, пройдя между неплотно сомкнутыми створками аортального клапана.
- Некоторый объём крови возвращается (регургитация), а часть продвигается по аорте в сторону периферических сосудов.
- Предсердие в систоле выталкивает объём крови, содержащейся в нём, в желудочек. Но в последнем есть та кровь, которая вернулась из аорты.
- Поскольку левый желудочек не рассчитан на вмещение избыточного объёма жидкости, он начинает растягиваться (происходит дилатация). По закону Франка-Старлинга, чем больше растянут миокард, тем сильнее он сократится. Это приведет к постепенному увеличению толщины мышечных волокон.
- Возникает компенсаторная гипертрофия миокарда левого желудочка.
- Чем больше он выталкивает крови, тем больше её возвращается из аорты во время диастолы (от 5 до 50%).
- Перерастяжение миокарда приводит к значительной дилатации и дегенеративным изменениям в сердечной мышце.
- Насосная функция левого желудочка значительно ослабевает. Сердце становится неспособным выполнять свою работу.
Компенсаторные возможности миокарда велики. Однако после клинической манифестации заболевания средняя продолжительность жизни составляет 3-7 лет без лечения.
Как определить обратный заброс крови в клапане?
Регургитация аортального клапана 1 степени не сопровождается клиническими проявлениями, поэтому выявить заболевание на ранней стадии возможно только случайно. На развитие патологии укажут характерные симптомы.
Человек будет жаловаться на:
- ощущение сердцебиения, которое усиливается в положении лежа и сопровождается неприятными эмоциями;
- чувство пульсации периферических артерий;
- боль за грудиной жгучего, сжимающего характера;
- ощущение потери координации в пространстве;
- пульсирующую головную боль;
- склонность к потере сознания при действии сильного стрессового агента.
При явной декомпенсации добавляются:
- одышка;
- сердечная астма;
- отёки под вечер и во второй половине дня.
При осмотре стоит обратить внимание на:
- бледность кожи;
- в верхней половине шеи – видимая в положении лежа пульсация сонных артерий;
- ритмичное движение стенок поверхностных артерий;
- покачивание головы в такт пульсу;
- сужение и расширение зрачков соответственно пульсовому ритму.
Характерны изменения артериального давления. Систолическое будет повышено до 160-180 мм.рт.ст., а диастолическое снижено до 50-30 мм.рт.ст.
Если систематически определяются подобные симптомы, необходима консультация кардиолога. Он осмотрит пациента и назначит дополнительные исследования для подтверждения наличия обратного тока крови. Инструментальные методы верификации диагноза аортальной регургитации:
- электрокардиография (R(I) > 10 мм, отклонение электрической оси сердца влево, индекс Соколова-Лайона больше 35 мм);
- фонокардиография (затихающий диастолический шум высокой частоты, приглушенные первый и второй тоны);
- рентгенография (тень сердца расширена влево за счёт левого желудочка и дуги аорты);
- эхокардиография (утолщение задней стенки левого желудочка, её усиленные колебания, повышение амплитуды движений межжелудочковой перегородки);
- доплер-эхокардиография (регистируется непосредственно степень возврата крови через аортальный клапан);
- аортография (определение клапанной дисфункции по степени заполнения контрастным веществом полости левого желудочка).
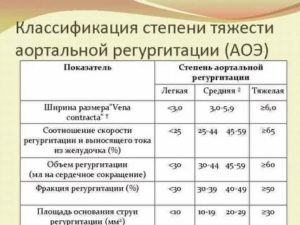
Степени тяжести аортальной регургитации
| Аортография | Незначительное попадание контраста в левый желудочек (ЛЖ) | Весь ЛЖ слабо контрастирован | ЛЖ контрастирован в такой же степени, как и аорта |
| Объём регургитации (мл) | 60 | ||
| Фракция регургитации (%) | 50 | ||
| Площадь отверстия регургитации (см²) | 0,30 |
Что делать при определении патологии?
При выявлении регургитации на аортальном клапане, особенно у ребенка, следует проанализировать с помощью врача степень риска и определить необходимость оперативного лечения.
Хирургическое лечение обязательно при:
- недостаточности аортального клапана, сопровождающейся тяжелыми симптомами (даже если систолическая функция ЛЖ удовлетворительна);
- бессимптомном течении регургитации с тяжелой дисфункцией ЛЖ (фракция выброса 50% и меньше);
- планировании операции реваскуляризации миокарда, хирургического вмешательства на других клапанах у пациента с аортальной регургитацией.
Оперативное лечение рекомендовано при выраженной дилатации левого желудочка (конечно-систолический размер больше 50 мм).
Если симптомы не беспокоят, а показатели инструментального исследования находятся в рамках таких значений, хирургическое лечение не нужно:
- фракция выброса ЛЖ >50%;
- конечный диастолический размер меньше 70 мм;
- конечный систолический размер меньше 50 мм.
Необходимо только наблюдение и регулярный инструментальный контроль степени аортальной регургитации.
Выводы
Аортальная регургитация – это патологическое состояние, возникающее при неспособности створок клапана перекрыть выход из левого желудочка. Растяжение его полости излишним объёмом крови приводит к ухудшению сократительной деятельности.
Выявить регургитацию можно с помощью доплер-эхокардиографии и аортографии, остальные методы указывают лишь на её косвенные признаки.
Даже если по результатам исследования выявлена регургитация аортального клапана 2 степени, это не обязательно указывает на необходимость операции. Хотя армия места для людей с такой патологией не предусмотрела.
Для подготовки материала использовались следующие источники информации.
Источник: https://cardiograf.com/bolezni/patologii/regurgitaciya-aortalnogo-klapana-1-stepeni.html
Аортальная регургитация. Клинические рекомендации

- Аортальная недостаточность
- Аортальная регургитация
- Протезирование аортального клапана
- Клапанные пороки сердца
АД – артериальное давление
АКШ – аортокоронарное шунтирование
АН – аортальная недостаточность
АР – аортальная регургитация
АС – аортальный стеноз
ДАК – двустворчатый аортальный клапан
ДЛА – давление в легочной артерии
ИКС – искусственный клапан сердца
ИЭ – инфекционный эндокардит
КАГ- коронароангиография
КБАВ – катетерная баллонная аортальная вальвулопластика
КДР – конечный диастолический размер
КПС- клапанные пороки сердца
КСО – конечный систолический объем
КСР – конечно-систолический размер
ЛЖ – левый желудочек
ЛП – левое предсердие
МК – митральный клапан
ПМК – протезирование митрального клапана
МН – митральная недостаточность
МНО – международное нормализованное отношение
МР – митральная регургитация
НМК – недостаточность митрального клапана
ПАК – протезирование аортального клапана
ПЖ – правый желудочек
ПМК – пролапс митрального клапана
ПМК – протезирование митрального клапана
РГ – рентгенография грудной клетки
СИ – сердечный индекс
ТИАК — транскатетерная имплантация аортального клапана
ТН – трискупидальная недостаточность
ТТЭхоКГ – трансторакальная эхокардиография
ФВ – фракция выброса
ФК – функциональный класс
ФП – фибрилляция предсердий
ФУ – фракция укорочения
ЧПЭхоКГ – чреспищеводная эхокардиография
ЭКГ – электрокардиография
ЭКС – электрокардиостимулятор
ЭхоКГ – эхокардиография
NYHA – New York Heart Association (Нью-Йоркская ассоциация сердца)
Термины и определения
Клапанные пороки сердца — нарушение деятельности сердца, обусловленное морфологическими и/или функциональными изменениями одного или нескольких его клапанов. Изменения клапанов могут быть в виде стеноза, недостаточности или их сочетания.
1.1 Определение
Аортальная регургитация (АР) — порок, характеризующийся несмыканием створок клапана, приводящий к обратному потоку крови во время диастолы в левый желудочек (ЛЖ).
Синонимы: Недостаточность аортального клапана, аортальная недостаточность.
1.2 Этиология и патогенез
Чаще всего причинами АР являются идиопатическое расширение аорты, врожденные пороки аортального клапана (наиболее часто – двустворчатого клапана), склеротическая дегенерация, ревматизм, инфекционный эндокардит, системная гипертензия, миксоматозная дегенерация, расслоение восходящей аорты и синдром Марфана, реже – травматические повреждения аортального клапана, анкилозирующий спондилит, сифилитический аортит, ревматоидный артрит, деформирующий остеоартроз, гигантоклеточный аортит, синдром Эллерса–Данлоса, синдром Рейтера, непостоянный субаортальный стеноз и дефект межжелудочковой перегородки с пролапсом аортального клапана. Большинство этих причин приводят к хронической АР с постепенной и скрытой дилатацией ЛЖ и с длительным бессимптомным периодом [1]. Другие причины, в частности инфекционный эндокардит, расслоение аорты и травма, чаще приводят к острой тяжелой АР, которая может вызвать внезапное катастрофическое повышение давления наполнения ЛЖ и снижение сердечного выброса.
При острой тяжелой АР в левый желудочек нормального размера возвращается объем крови, и ЛЖ не имеет времени адаптироваться к перегрузке объемом.
С резким увеличением конечного диастолического объема желудочек работает на «крутой» части кривой Франка–Старлинга, демонстрирующей отношение диастолическое давление: объем, и конечное диастолическое давление ЛЖ и давление в левом предсердии могут увеличиться быстро и вызвать резкое ухудшение состояния здоровья больного.
Неспособность желудочка к быстрой компенсаторной дилатации полости приводит к уменьшению ударного объема. Тахикардии, которая развивается как компенсаторный механизм для поддержания сердечного выброса, часто оказывается недостаточно для такой компенсации.
При выраженной АР высок риск развития отёка легких или кардиогенного шока. Наиболее ощутимы гемодинамические изменения у пациентов с гипертрофией ЛЖ на фоне артериальной гипертензии с небольшой полостью ЛЖ и уменьшенным резервом преднагрузки.В качестве примеров, иллюстрирующих последнюю ситуацию, можно привести расслоение аорты у пациентов с артериальной гипертензией, инфекционный эндокардит у пациентов с существовавшим ранее аортальным стенозом (АС) и острую регургитацию после баллонной вальвулотомии или хирургической комиссуротомии при врожденном АС.
У пациентов могут быть также симптомы ишемии миокарда. Поскольку конечное диастолическое давление ЛЖ приближается к диастолическому давлению в аорте и коронарных артериях, постольку снижается миокардиальная перфузия субэндокарда.
Дилатация ЛЖ и истончение стенки ЛЖ из-за увеличения постнагрузки в сочетании с тахикардией приводит к увеличению потребности миокарда в кислороде. Поэтому при острой тяжелой АР часто развивается ишемия, осложнения которой могут привести к внезапной смерти.
В ответ на перегрузку объемом при хронической АР в ЛЖ формируется ряд компенсаторных механизмов, в том числе увеличение конечного диастолического объема и податливости камеры ЛЖ, что приводит к увеличению объема без повышения давления наполнения ЛЖ и комбинации эксцентрической и концентрический гипертрофии.
Увеличенный ударный объем достигается нормальной работой каждой сократительной единицы вдоль увеличенной окружности [2,3]. Таким образом, сократительная функция ЛЖ остается нормальной, и показатели фазы изгнания, такие как фракции выброса и фракция укорочения, остаются в допустимых пределах.
Однако увеличение полости ЛЖ и связанное с ним повышение систолического пристеночного напряжения, в свою очередь, приводят к увеличению постнагрузки ЛЖ, что становится причиной дальнейшей гипертрофии [2, 4]. Таким образом, АР создает условия для комбинации перегрузки объемом и перегрузки давлением [5].
По мере прогрессирования болезни увеличение преднагрузочного резерва и компенсаторная гипертрофия дают возможность желудочку поддерживать нормальный выброс, несмотря на повышение постнагрузки [6,7].
Большинство пациентов остаются бессимптомными на протяжении фазы компенсации, которая может продолжаться в течение многих десятилетий [7-9].Снижение сократимости миокарда может также усугубить положение. Часто на этом этапе развития болезни у пациентов возникает одышка; уменьшенный коронарный резерв в гипертрофированном миокарде может привести к стенокардии напряжения. Однако пациенты могут оставаться бессимптомными до развития тяжелой дисфункции ЛЖ.
Систолическая дисфункция ЛЖ (наиболее часто определяемая как снижение фракции выброса ниже нормы в покое) связана преимущественно с приростом постнагрузки и может быть обратима на начальных этапах после протезирования аортального клапана (ПАК) [10–20].
Постепенно, по мере дилатации, ЛЖ приобретает сферическую форму.
Сократимость миокарда снижается из-за чрезмерной нагрузки, что приводит к стойкой систолической дисфункции, и ожидаемый результат операции (восстановление функции ЛЖ, повышение выживаемости) уже не может быть достигнуто [18, 21–30].
В большинстве исследований показано, что систолическая функция ЛЖ и конечный систолический размер являются самыми важными детерминантами выживаемости и послеоперационной функции ЛЖ у пациентов, подлежащих ПАК при хронической АР.
1.3 Эпидемиология
По мнению многих специалистов, в мире не существует полноценных сведений о распространенности клапанных пороков сердца, в связи, с чем необходимо проведение глобального эпидемиологического исследования. Отдельные исследования дают представление о распространенности тех или иных пороков.
В популяционном исследовании Cardiovascular Health Study, включавшем 5621 человека старше 65 лет, поражение аортального клапана (утолщение створок, кальцинаты) выявлено у 29%, в то же время с помощью допплер-эхокардиографии аортальная недостаточность или стеноз (градиент давления >25 мм рт. ст.) – у 2% (Stewart B.F., 1997).
В 2009 году в России было зарегистрировано 178 623 случая клапанной патологии у больных с хронической ревматической болезнью сердца.Несмотря на то, что ревматизм по-прежнему является одним из ведущих факторов формирования клапанных пороков в Российской Федерации, доля пациентов с так называемыми дегенеративными поражениями клапанов сердца, (миксоматоз, диспластические процессы, кальциноз) достигла в 2014г 46.6% от общего числа операций по поводу приобретенных пороков сердца.
1.4 Коды по МКБ-10
106.1 — Ревматическая недостаточность аортального клапана
135.1 — Аортальная (клапанная) недостаточность
135.8 — Другие поражения аортального клапана
1.5.Классификация
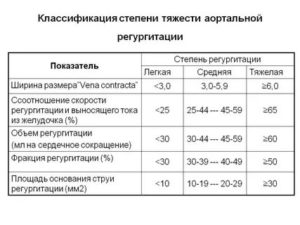
В таблице 1 представлена классификация аортальной регургитации в зависимости от ее тяжести.
Таблица 1 — Классификация тяжести аортальной регургитации
|
Параметр |
Степень |
||
|
Мягкая |
Умеренная |
Тяжелая |
|
|
Ширина потока регургитации, % ВОЛЖ |
Менее 25 |
25-64 |
Более 65 |
|
Vena contracta, см* |
Менее 0,3 |
0,3-0,6 |
Более 0,6 |
|
Обьем регургитации, мл/уд |
Менее 30 |
30-59 |
Более 60 |
|
Фракция регургитации, % |
Менее 30 |
30-49% |
Более 50 |
|
ERO,см?** |
Менее 0,1 |
0,1-0,29 |
Более 0,3 |
|
Ангиографические данные |
1степень |
2 степень |
3 степень |
*перешеек регургитации
** эффективная площадь отверстия регургитации
2.1 Жалобы и анамнез
- На этапе диагностики рекомендуется сбор анамнеза и жалоб у всех пациентов с подозрением на АР [8, 31-39].
Уровень убедительности рекомендаций I (уровень достоверности доказательств С)
Источник: https://medi.ru/klinicheskie-rekomendatsii/aortalnaya-regurgitatsiya_13860/
