Адреногенитальный синдром у мальчика
Содержание
Адреногенитальный синдром у новорожденных — лечение

28.06.2017
Какая связь между недостатком в организме гормона, контролирующего обмен углеводов и опосредующего стресс-реакции, и множественными нарушениями полового развития? Самая прямая. Примером служит т.н.
адреногенитальный синдром у детей и взрослых.
Этот довольно редкий наследственный недуг поражает людей обоего пола (в среднем — одного на пять–шесть тысяч) и уже в юном возрасте имеет свои характерные проявления.
Чем характеризуется? Кора надпочечников — важных «игроков» на «сцене» обмена веществ, процессов роста, развития, приспособления к меняющимся условиям и др.
, не поставляет организму должное количество химических регуляторов и координаторов этих процессов — кортизолаи, в некоторых случаях, альдостерона.
Почему? Потому что в наличии врожденное нарушение образование необходимых для синтеза этих гормонов ферментов.
В результате, желая скомпенсировать эти недостатки, организм запускает каскад взаимодействий между различными органами, имеющий патологические следствия. Если более конкретно:
- нехватка гормонов провоцирует мозговые структуры (точнее, гипоталамо-гипофизарную систему) к выработке фактора, побуждающего кору надпочечников наверстать упущенное;
- в ответ на этот однозначный стимул надпочечники силятся исполнить приказ и увеличивают количество рабочих клеток (т.н. гиперплазия);
- но, поскольку необходимые ферменты по-прежнему отсутствуют, образование кортизола (и, в некоторых случаях, альдостерона) не приходит в норму;
- зато без всякой необходимости (на фоне исходно нормальной выработки половых стероидов) усиливается продукция все той же корой надпочечников веществ, обладающих потенциалов половых гормонов — андрогенов (еще до рождения!);
- избыток половых гормонов производит в организме всевозможные эффекты;
- в то время как недостаток кортизола (и, в некоторых случаях, альдостерона) по-прежнему дает о себе знать и провоцирует мозг на дальнейшую стимуляцию работы коры надпочечников.
Формы врожденного адреногенитального синдрома определяются тем, какого (и в какой степени) фермента (или ферментов) организму не хватает. И, соответственно, какой конкретно гормон (или гормоны) находятся в дефиците. Чаще всего диагностируется т.н. вирильная форма.
В самом названии (переводится как «мужская») кроется и комплекс сопутствующих ей симптомов — наличие вторичных мужских половых признаков у девочек и преждевременных гипертрофированных атрибутов сильного пола у мальчиков. В остальном недуг этой формы протекает довольно легко (т.н.
компенсированная форма), поскольку работа фермента нарушена лишь частично, и при своевременном обнаружении хорошо поддается корректировке.Две другие формы (редкие) — гипертоническая и сольтеряющая — более тяжелые. Настолько, что без их раннего выявления существует высокий риск гибели детей от сердечной и почечной недостаточности, и кровоизлияния в мозг.
Адреногенитальный синдром у новорожденных
Поскольку надпочечники под руководством мозговых центров (в ответ на нехватку кортизола) начинают усиленно трудиться еще внутриутробно, ребенок рождается на свет, уже имея избыток половых гормонов. В результате у новорожденных девочек регистрируют симптомы т.н.
ложного гермафродитизма (наличия признаков обоих полов). А у новорожденных мальчиков — увеличенный копулятивный орган. Кроме того, аномальное количество половых стероидов приводит к избыточной пигментации наружных половых органов, кожи вокруг ануса и сосков.
Перечисленные признаки характерны для самой распространенной (вирильной) формы адреногенитального синдрома.
При более редкой и тяжелой форме (сольтеряющей) к ним добавляются следствия потери организмом натрия и хлора, и задержки калия (из-за недостатка альдостерона):
- диспепсические расстройства (рвота, не связанная с кормлением), понос;
- обезвоживание (в том числе, вследствие потери жидкости с рвотой и жидким стулом);
- судороги;
- низкое артериальное давление;
- нарушения ритма сердца.
Адреногенитальный синдром у девочек и мальчиков
С возрастом вышеуказанные признаки сохраняются (если не поставлен ранний диагноз и не начата заместительная терапия). К двум-четырем годам появляются симптомы преждевременного полового созревания с признаками маскулинизации (от латинского слова «мужчина, «самец») у девочек:
- увеличение половых органов;
- оволосение подмышек и лобковой области;
- изменение тембра голоса;
- появление угревой сыпи;
- высокие темпы роста и набора массы тела и др.
Касательно последнего пункта: высокие темпы роста характерны только для юного возраста. Довольно рано (к двенадцати годам) зоны роста закрываются, рост сильно притормаживается или останавливается вовсе. В результате в подростковом периоде наблюдается уже отставание в росте от сверстников.
Другими (неспецифическими) признаками не выявленных в очень раннем детстве гипертонической и сольтеряющей форм адреногенитального синдрома могут стать:
- стойкое повышение артериального давления;
- диспепсические нарушения.
Длительная гипертензия рискует осложниться ухудшением зрения, сердечно-сосудистыми, почечными и мозговыми нарушениями (вплоть до инсульта).
Для правильной (и ранней) диагностики помимо осмотра и опроса необходимы лабораторные и инструментальные исследования:
- анализы крови и мочи на гормоны и их предшественники;
- ультразвуковое исследование;
- рентгенография кистей рук;
- магниторезонансная и компьютерная томография.
Лечение адреногенитального синдрома
Чем раньше поставлен правильный диагноз, тем эффективнее лечение.
Прежде всего, оно состоит в заместительной терапии недостающими гормонами (на протяжении всей жизни человека). Хорошим подспорьем медикаментозным методам служат: диета с учетом формы патологии и индивидуальными особенностями организма и психотерапевтические сеансы. Возможно хирургическое вмешательство — удаление клитора, пластика влагалища.
Вопросов пока никто не задал. Вы можете быть первым.
Источник: https://zagerclinic.ru/articles/adrenogenitalnyy-sindrom/
Адреногенитальный синдром – все особенности патологии. Адреногенитальный синдром у детей и новорожденных

Если человек с врожденной гиперплазией надпочечников вступает в брак со здоровым партнером, вероятность рождения ребенка с патологией низкая – примерно один случай из 100.
Если и у матери, и у отца есть заболевание – все дети в 100% случаев унаследуют данную патологию.
Особенности симптоматики
Систематизация разных форм адреногенитальных расстройств основана на особенностях клинической картины, выраженности генетического дефекта и времени появления первых признаков.
Сольтеряющая форма – самый тяжелый вариант течения АГС, который проявляется в первые годы жизни ребенка грубыми пороками развития половых органов у девочек и их увеличением у мальчиков. Дети с адреногенитальными расстройствами часто срыгивают, мочатся. Сольтеряющий синдром приводит к необратимым метаболическим нарушениям, обезвоживанию.
При классических формах расстройства степень вирилизации различается: от гирсутизма до яркого гетеросексуализма. Первые симптомы отклонений у младенцев женского пола обнаруживаются сразу после рождения.
Вирильная форма у мальчиков проявляется позднее. Примечательно, что при рождении их половые органы правильно сформированы. Клинически синдром проявляется в 3–4 года.По мере взросления у мальчиков с гиперплазией надпочечников прогрессирует репродуктивная дисфункция.
Благоприятной в плане течения считаются неклассические формы адреногенитальных отклонений. Признаки скрытого синдрома проявляются во время полового созревания.
При этом гениталии больных имеют вполне нормальное строение, расстройство выявляется случайно во время обследования по поводу бесплодия или нарушения менструального цикла.
В зависимости от дефекта ферментных систем выделяют следующие виды адреногенитального синдрома:
| Дефектный фермент | Клиническая картина |
| 20, 22-десмолаза | Нарушается секреция стероидов из холестерина в активные стероиды, что приводит к сольтеряющему синдрому, глюкокортикоидной недостаточности и летальному исходу. |
| 3-ол-дегидрогеназа | Приводит к нарушению выработки кортизола и альдостерона, на фоне чего развивается синдром потери соли. За счет частичной выработки дегидроэпиандростерона вирилизация у девочек имеет слабовыраженный характер. |
| 17-гидроксилаза | Проявляется дефицитом эстрогенов, андрогенов, кортизола. Провоцирует половое недоразвитие, гипертонию, гипокалиемический алкалоз. |
| 11-гидроксилаза | Вызывает существенный избыток 1-дезоксикортикостерона. При этом варианте синдрома признаки вирилизации менее выражены. Отмечается высокое давление, задержка хлоридов, натрия. |
| 18-оксидаза | Приводит к недостатку альдостерона. Клинически адреногенитальное расстройство проявляется сольтеряющим синдромом. Приводит к смерти в раннем детстве. |
| 21-гидроксилаза | Тяжесть клиники синдрома обусловлена степенью блокировки ферментных систем. При полном нарушении процессов гидроксилирования наступает смерть. Частичная блокировка вызывает гиперпродукцию 17 -гидроксипрогестерона, прегнантриола, стероидов с андрогенными свойствами, что вызывает вирилизацию и нарушение водно-солевого баланса. |
Когда давать дополнительный кортизон
Дополнительный прием кортизона не нужен при незначительных порезах и царапинах, даже если предполагается проведение местной анестезии. Но если травма более тяжелая (например, перелом руки или ноги), необходимо увеличить дозу препарата.
Другие случаи использования включают:
• когда ребенок чувствует себя больным, особенно если он или она имеет высокую температуру;• когда вашему ребенку требуется общая анестезия по любой причине. Важно, чтобы инъекцию кортизона сделали заранее. Несоблюдение этого условия может привести к смерти;
• когда у ребенка есть рвота или диарея. Учитывая то, что в ЖКТ препарат не усваивается в данной ситуации, используют инъекционные формы. Не стоит отказываться от предложенной госпитализации.
Проконсультируйтесь с врачом о том, какое количество гормона давать ребенку в сомнительных ситуациях.
Прогноз
При классической форме прогноз зависит от своевременной постановки диагноза (предотвращение выраженных нарушений строения наружных половых органов у девочек), качества назначенного лечения и своевременности проведения хирургического вмешательства на гениталиях. Сохранение гиперандрогении или перенасыщенность кортикостероидами приводят к тому, что пациенты остаются низкого роста.
Это вкупе с косметическими дефектами значительно нарушает психосоциальную адаптацию. При адекватном и своевременном лечении у женщин с классической формой АГС возможно благополучное наступление и вынашивание беременности.
Адреногенитальный синдром – классификация
В зависимости от степени разрастания надпочечниковой коры и выраженности симптомов описываемая болезнь существует в нескольких вариациях. Формы адреногенитального синдрома:
- сольтеряющая;
- вирильная (простая);
- постпубертатная (неклассическая, атипичная).
Адреногенитальный синдром – сольтеряющая форма
Самый распространенный вид патологии, который диагностируется у новорожденных или детей первого года жизни. При сольтеряющей форме адреногенитального синдрома характерно нарушение гормонального баланса и недостаточность функции коры надпочечников.
Данный тип заболевания сопровождается слишком низкой концентрацией альдостерона. Он необходим для поддержания водно-солевого баланса в организме. Указанный адреногенитальный синдром провоцирует нарушение сердечной деятельности и скачки артериального давления.
Это происходит на фоне скопления солей в почках.
Адреногенитальный синдром – вирильная форма
Простой или классический вариант течения патологии не сопровождается явлениями надпочечниковой недостаточности. Описываемый адреногенитальный синдром (АГС вирильной формы) приводит только к изменениям наружных половых органов. Этот вид болезни тоже диагностируется в раннем возрасте или сразу после родов. Внутри репродуктивная система остается нормальной.
Постпубертатная форма адреногенитального синдрома
Рассматриваемый тип заболевания еще называют атипичным, приобретенным и неклассическим. Такой адреногенитальный синдром встречается только у женщин, которые ведут активную половую жизнь.
Причиной развития патологии может стать как врожденная мутация генов, так и опухоль коры надпочечников. Данная болезнь часто сопровождается бесплодием, поэтому без адекватной терапии адреногенитальный синдром и беременность – несовместимые понятия.
Даже при успешном зачатии высок риск невынашивания, плод гибнет еще на ранних сроках (7-10 недель).
Адреногенитальный синдром – симптомы
Клиническая картина описываемой генетической аномалии соответствует возрасту и форме заболевания. Адреногенитальный синдром у новорожденных иногда определить не удается, из-за чего пол младенца могут идентифицировать неправильно. Специфические признаки патологии становятся заметны с 2-4 лет, в некоторых случаях она проявляется позже, в подростковом периоде или зрелости.
Адреногенитальный синдром у мальчиков
При сольтеряющей форме болезни наблюдаются симптомы нарушения водно-солевого баланса:
- диарея;
- сильная рвота;
- пониженное артериальное давление;
- судороги;
- тахикардия;
- потеря веса.
Простой адреногенитальный синдром у детей мужского пола имеет следующие признаки:
- увеличенный пенис;
- избыточная пигментация кожи мошонки;
- темный эпидермис вокруг ануса.
Новорожденным мальчикам редко ставится указанный диагноз, потому что клиническая картина в раннем возрасте выражена слабо. Позднее (с 2-х лет) адреногенитальный синдром более заметен:
- рост волос на теле, включая половые органы;
- низкий, грубоватый голос;
- гормональные прыщи (вульгарные угри);
- маскулинизация;
- ускорение формирования костей;
- низкорослость.
Адреногенитальный синдром у девочек
Определить рассматриваемую болезнь у младенцев женского пола проще, она сопровождается такими симптомами:
- гипертрофированный клитор, внешне очень похожий на пенис;
- большие половые губы, выглядят, как мошонка;
- вагина и уретра объединены в урогенитальный синус.
На фоне представленных признаков новорожденных девочек иногда принимают за мальчиков и воспитывают в соответствии с неправильно установленным полом.
Из-за этого в школьном или подростковом возрасте у таких детей часто появляются психологические проблемы. Внутри репродуктивная система девочки полностью соответствует женскому генотипу, поэтому и ощущает она себя женщиной.
У ребенка начинаются внутренние противоречия и сложности с адаптацией в обществе.
После 2-х лет врожденный адреногенитальный синдром характеризуется следующими признаками:
- преждевременный рост волос на лобке и подмышками;
- короткие ноги и руки;
- мускулистость;
- появление волос на лице (к 8-ми годам);
- мужское телосложение (широкие плечи, узкий таз);
- отсутствие роста молочных желез;
- низкий рост и массивное туловище;
- грубый голос;
- угревая болезнь;
- позднее начало менструаций (не раньше 15-16 лет);
- нестабильный цикл, частые задержки месячных;
- аменорея или олигоменорея;
- бесплодие;
- скачки артериального давления;
- избыточная пигментация эпидермиса.
Источник: https://bolezn.info/ginekologiya/adrenogenitalnyj-sindrom-vse-osobennosti-patologii-adrenogenitalnyj-sindrom-u-detej-i-novorozhdennyh.html
Адреногенитальный синдром (АГС): что это такое, причины возникновение, симптомы, диагностика, лечение. Адреногенитальный синдром у новорожденных
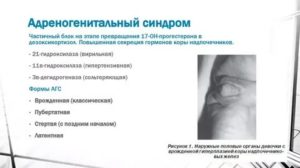
В качестве основной причины, приводящей к развитию адреногенитального синдрома, является генетическое нарушение, приводящее к недостатку фермента, участвующего в синтезировании гормонов стероидный группы, осуществляемой в надпочечниках.
Чаще всего это недостаточность гена, располагающегося в области короткого плеча, относящегося к шестой хромосоме. Реже причиной выступает недостаток такого фермента, как 3-бета-ол-дегидрогеназы и 11-бета-Гидроксилаза.
Диета при гормональном сбое у женщин
- Эффективность: лечебный эффект через 3 недели
- Сроки: постоянно
- Стоимость продуктов: 1400-1500 рублей в неделю
Методы лечения детского адреногенитального синдрома
Лечение заболевания лекарственным методом
Виральная разновидность такого синдрома нуждается в непрерывном заместительном лечении преднизолоном. Порция препарата определяется для каждого пациента отдельно, обуславливается возрастом, уровнем вирилизации и разделяется на два-три приема.
Дозировка делится на равные порции на протяжении дня. Ориентировочно, суточная норма преднизолона – от 4 до 10 мг. Такая доля препарата даст возможность понизить лишнюю выработку андрогенов, не причиняя организму каких-либо побочных воздействий.
Терапия сольтеряющего вида адреногенитального синдрома при внезапном обострении надпочечниковой недостаточности осуществляется тем же способом, как и при острой надпочечниковой недостаточности – вводом изотонического состава натриевой соли и глюкозы капельным методом.
Кроме того, инъекционным путем проводится введение лекарств гидрокортизона (от 10 до 15 мг/кг/сутки). При этом его дозы в течение суток делят на равные части. Отдается предпочтение водорастворимому гидрокортизону – солу-кортефу.При нормализации состояния инъекции понемногу замещают таблетками гидрокортизона, в случае надобности, терапию дополняют минералокортикоидом – флудрокортизоном (2,5-10 мкг/сутки).
Хирургический метод лечения болезни
Девочкам в возрасте 4-6 лет осуществляют операцию по корректировке внешних половых органов.
Признаки действенности лечения адреногенитального синдрома: восстановление активности роста ребенка, правильного кровяного давления, количества электролитов в кровяной сыворотке. Приемлемая дозировка глюкокортикостероидов высчитывается исходя из значения 17-OH-прогестерона в кровяной сыворотке, минералокортикоидов – по количеству ренина в плазме крови.
Что делать?
Если Вы считаете, что у вас Адреногенитальный синдром и характерные для этого заболевания симптомы, то вам могут помочь врачи: эндокринолог, гинеколог, генетик.
Желаем всем здоровья!
Классификация врожденной дисфункции коры надпочечников
Классификация синдрома учитывает генетическую основу заболевания и отсутствующий фермент стероидогенеза.
Медики выделяют следующие формы адреногенитального синдрома:
- дефицит 21-гидроксилазы;
- дефицит 11α-гидроксилазы;
- дефицит STAR-протеина;
- дефицит Зβ-гидроксистероиддегидрогеназы;
- дефицит 17α-гидроксилазы;
- дефект 20, 22 десмолазы;
- дефицит оксидоредуктазы.
Большинство случаев приходится на частичный или полный дефект выработки фермента 21-гидроксилазы. Больные с такой мутацией составляют около 90 % от всех пациентов с адреногенитальным синдромом.
Дефицит 21-гидроксилазы
Этот фермент один из ключевых в биосинтезе надпочечниковых стероидов. Если у человека возникает дефицит 21-гидроксилазы, то трансформация 17-гидроксипрогестерона в 11-дезоксикортизол и прогестерона в дезоксикортикостерон подавляется.
Из-за этого формируется стойкий дефицит альдостерона и кортизола. Далее недостаток глюкокортикоидов активирует выработку АКТГ (адренокортикотропин). Это вещество действует на кору надпочечников, провоцируя ее гиперплазию. Масса эндокринной ткани увеличивается.
В коре начинает вырабатываться избыток андрогенов.
Самочувствие больного и проявления болезни зависят от степени утраты 21-гидроксилазы.
Выделяют 3 формы болезни:
- простая вирильная;
- сольтеряющая;
- постпубертатная (неклассическая).
Простая вирильная форма является скомпенсированной. При таком варианте синдрома наблюдается явный избыток андрогенов, но с признаками дефицита альдостерона или кортизола.
Единственное проявление болезни – аномальное строение гениталий. У мальчиков эти врожденные изменения не всегда очевидны.
Наружные половые органы у них формируются правильно (то есть по мужскому типу), но наблюдается увеличение размеров и выраженная пигментация.
У девочек аномалии строения наружных половых органов могут быть разной степени тяжести. В легких случаях наблюдается только гипертрофия клитора. В более тяжелых ситуациях формируется гермафродитное строение гениталий.
Для него характерны:
- пенисообразный клитор;
- узкий вход во влагалище;
- sinus urogenitalis;
- клитор с уретрой;
- недоразвитие малых половых губ;
- пигментация больших половых губ;
- сращение и складчатость больших половых губ;
- частичная атрезия влагалища.
Тяжелая вирилизация наружных половых органов приводит к появлению на свет девочек с признаками гермафродитизма. В таких ситуациях части новорожденных присваивается мужской пол (по документам). Это приводит к соответствующему воспитанию и формированию у ребенка восприятия себя как мальчика.
Дети с простой вирильной формой синдрома в первые годы жизни обгоняют сверстников по физическому развитию и росту. У них рано наступает пубертат.
К 13-14 годам наблюдается закрытие эпифизарных зон роста в трубчатых костях. Из-за этого к взрослому возрасту у пациентов наблюдается низкорослость и непропорциональность телосложения.
Такие больные имеют широкие плечи, узкий таз, большую мышечную массу.
У девушек в пубертат не развиваются молочные железы, внутренние половые органы. Менструального цикла нет. В подростковом возрасте усиливается вирилизация гениталий, снижается тембр голоса, начинается рост волос в адренозависимых зонах.
У мальчиков в детском возрасте отмечается гипертрофия пениса. Размеры яичек могут быть нормальными или сниженными. Во взрослом возрасте заболевание повышает риск развития опухоли из клеток Лейдига. Часть мужчин с врожденной дисфункцией надпочечников бесплодны. При анализе эякулята у них находят азооспермию.
Сольтеряющая форма дефицита 21-гидроксилазы – более тяжелая. При этом варианте заболевания наблюдают недостаток минералокортикоидов и глюкокортикоидов. Дети рождаются с такими же аномалиями наружных половых органов как при простой вирильной форме синдрома. Если лечение не начато сразу, то в течение 2-14 дней происходит резкое ухудшение самочувствия.
У ребенка начинается:
- рвота фонтаном;
- диарея;
- обезвоживание.
Затем появляются признаки коллапса. Сольтеряющая форма приводит к острой надпочечниковой недостаточности.
Порстпубертатная (неклассическая форма) встречается у людей с незначительным дефицитом 21-гидроксилазы. Такой адреногенитальный синдром у новорожденных не проявляется. Девочки и мальчики имеют нормально развитые наружные половые органы. Дефицит фермента приводит к умеренному повышению уровня андрогенов. Недостатка минералокортикоидов и глюкокортикоидов нет.
В результате у взрослых женщин могут быть жалобы на:
- угревую сыпь (акне);
- избыток волос на лице и теле;
- нарушение менструального цикла;
- бесплодие.
У 20-50 % всех женщин с неклассической формой адреногенитального синдрома нет никаких проявлений заболевания. У них дефицит 21-гидроксилазы практически полностью скомпенсирован.
Другие формы врожденной дисфункции коры надпочечников
При дефиците 11α-гидроксилазы симптомы адреногенитального синдрома похожи на признаки простой вирильной формы заболевания. Единственное отличие – присоединение артериальной гипертензии.
Если нарушена секреция фермента 20, 22-десмолазы, то блокируется превращение холестерина во все стероидные гормоны. У пациентов имеется недостаток глюкокортикоидов, минералокортикоидов, андрогенов.
Мальчики с такой формой синдрома рождаются с гениталиями близкими по строению к женским (псевдогермафродитизм). Заболевание дифференцируют с синдромом Морриса (тестикулярная феминизация). Надпочечники подвергаются липоидной гиперплазии.
Такой адреногенитальный синдром у детей приводит к смерти в раннем возрасте.
Дефицит Зβ-гидроксистероиддегидрогеназы протекает тяжело. У пациентов наблюдают низкие уровни кортизола и альдостерона. Заболевание приводит к потере соли и обезвоживанию. Избыток андрогенов практически не наблюдается. У мальчиков могут быть признаки гипоандрогении.
Недостаток 17α -гидроксилазы приводит к подавлению выработки андрогенов, эстрогенов и кортизола. У новорожденных мальчиков наблюдают недоразвитие половых органов. У всех пациентов выявляют гипертонию, гипокалиемию, алколоз. Эти нарушения возникают из-за чрезмерной секреции кортикостерона и 11- дезоксикортикостерона корой надпочечников.Источник: https://probol.info/ginekologiya/adrenogenitalnyj-sindrom-ags-chto-eto-takoe-prichiny-vozniknovenie-simptomy-diagnostika-lechenie-adrenogenitalnyj-sindrom-u-novorozhdennyh.html
Адреногенетический синдром у детей
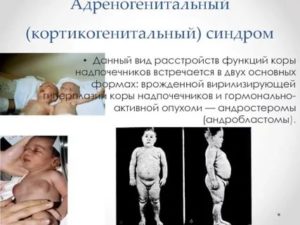
Для данной патологии характерны отклонения в строении и функционировании половых органов. Происхождение заболевания пока не установлено, однако медики считают, что синдром развивается вследствие чрезмерной выработки корой надпочечников андрогенов. Болезнь может быть вызвана различными опухолями или врожденной гиперплазией желез.
Что такое адреногенитальный синдром
Врождённая гиперплазия надпочечников является самым распространенным типом верулизующих патологий. Адреногенитальный синдром — это заболевание, которое известно мировой медицине, как синдром Апера-Гаме. Его развитие связано с повышенной выработкой андрогенов и выраженным снижением уровня кортизола и альдостерона, причиной чему служит врожденная дисфункция коры надпочечников.
Последствия отклонения могут быть серьезными для новорожденного, поскольку кора надпочечников отвечает за производство огромного количества гормонов, которые регулируют работу большинства систем организма. В результате патологии в теле ребенка (это может наблюдаться как у мальчиков, так и у девочек) становится слишком много мужских гормонов и очень мало женских.
Тип наследования
Каждая форма заболевания связана с генетическими нарушениями: как правило аномалии имеют наследственную природу и переходят от обоих родителей к ребенку.
Более редки случаи, когда тип наследования адреногенитального синдрома является спорадическим – возникает внезапно в период формирования яйцеклетки или сперматозоида.
Наследование адреногенитального синдрома происходит аутосомно-рецессивным путем (когда оба родителя являются носителями патологического гена). Иногда болезнь поражает детей в здоровых семьях.
Адреногенитальный синдром (АГС) характеризуется следующими закономерностями, влияющими на вероятность поражения им ребенка:
- если родители здоровы, но оба являются носителями гена StAR дефицита, есть риск, что новорожденный будет болеть врожденной гиперплазией надпочечников;
- если у женщины или мужчины диагностировали синдром, а второй партнер имеет нормальную генетику, то все дети в их семье будут здоровыми, однако станут носителями заболевания;
- если один из родителей болен, а второй является носителем адреногенетической патологии, то половина детей в данной семье будут болеть, а другая половина – носить мутацию в организме;
- при наличии болезни у обоих родителей, все их дети будут иметь аналогичные отклонения.
Формы
Андрогенетическое заболевание условно подразделяется на три типа – вирильный простой, сольтеряющий и постпубертатный (неклассический). Разновидности имеют серьезные отличия, поэтому каждый пациент требует детальной диагностики. Как проявляются формы адреногенитального синдрома:
- Вирильная форма. Для нее характерно отсутствие признаков наличия надпочечниковой недостаточности. Остальные симптомы АГС присутствуют в полном объеме. Данный тип патологии крайне редко диагностируют у новорожденных, чаще – у подростков (юношей и девушек).
- Сольтеряющий тип. Диагностируется исключительно у младенцев в течение первых недель/месяцев жизни. У девочек наблюдается псевдогермафродитизм (наружные половы органы схожи с мужскими, а внутренние – женские). У мальчиков сольтеряющий синдром выражается так: половой член имеет непропорционально большой размер относительно тельца, а кожный покров мошонки имеет специфическую пигментацию.
- Неклассический вид. Для патологии характерно наличие неясной симптоматики и отсутствие выраженной дисфункции надпочечников, что сильно усложняет диагностику АГС.
Адреногенитальный синдром — причины
Врожденная дисфункция надпочечников объясняется лишь проявлением наследственной болезни, поэтому приобрести в течение жизни или заразиться такой патологией невозможно.
Как правило, проявляется синдром у новорожденных малышей, но редко АГС диагностируют у молодых людей возрастом до 35 лет.
При этом активизировать механизм патологии могут такие факторы, как прием сильнодействующих препаратов, повышенный радиационный фон, побочное действие от гормональных контрацептивов.
Каким бы ни был стимул для развития болезни, причины адреногенитального синдрома носят наследственный характер. Прогноз выглядит примерно так:
- если в семье хотя бы 1 родитель здоров, ребенок вероятно родится без патологии;
- у пары, где один носитель, а другой болен АГС в 75% случаев родится больной ребенок;
- у носителей гена риск иметь больного ребенка равен 25%.
Симптомы
АГС не относится к числу смертельно опасных болезней, однако некоторые его симптомы доставляют человеку серьезные психологические неудобства и нередко приводят к нервному срыву.
При диагностике патологии у новорожденного родители имеют время и возможность помочь ребенку с социальной адаптацией, а если заболевание обнаруживается в школьном возрасте или позже, ситуация может выйти из-под контроля.
Установить наличие АГС можно исключительно после проведения молекулярно-генетического анализа. Симптомы адреногенитального синдрома, которые указывают на необходимость диагностики — это:
- нестандартная пигментация кожных покровов ребенка;
- устойчивый рост артериального давления;
- несоответствующий возрасту ребенка низкий рост (из-за быстрого окончания выработки соответствующего гормона рано происходит остановка роста);
- периодические судороги;
- проблемы с пищеварением: рвота, поносы, сильное газообразование;
- у девочек половые губы, клитор недоразвиты или же, наоборот, имеют увеличенные размеры;
- у мальчиков внешние половые органы имеют непропорционально большие размеры;
- у девушек с АГС наблюдаются проблемы с менструациями, зачатием ребенка (часто сопутствует болезни бесплодие), вынашиванием плода;
- у пациенток женского пола часто происходит оволосение половых органов по мужскому типу, кроме того, наблюдается рост усов, бороды.
У мальчиков
Болезнь у детей мужского пола развивается, как правило, с двухлетнего или трехлетнего возраста. Происходит усиленное физическое развитие: увеличиваются гениталии, осуществляется активное оволосение, начинают появляться эрекции.
При этом яички отстают в росте, а в дальнейшем вовсе прекращают развиваться.
Как и у девочек, адреногенитальный синдром у мальчиков характеризуется активным ростом, однако он длится недолго и в итоге человек все равно остается низким, коренастым.
У девочек
Патология у девочек зачастую выражается сразу при рождении в вирильной форме.
Ложный женский гермафродитизм, характерный для АГС, характеризуется увеличенным размером клитора, при этом отверстие мочеиспускательного канала находится прямо под его основанием.
Половые губы в данном случае напоминают по форме расщепленную мужскую мошонку (урогенитальный синус не делится на влагалище и уретру, а останавливается в развитии и открывается под пенисообразным клитором).
Не редко адреногенитальный синдром у девочек так ярко выражен, что при рождении младенца трудно сразу установить его пол. В период 3-6 лет у ребенка активно растут волосы на ногах, лобке, спине и девочка внешне становится очень похожа на мальчика.
Больные АГС дети растут гораздо быстрее своих здоровых сверстников, однако их половое развитие вскоре полностью прекращается.При этом молочные железы остаются маленькими, а менструации либо полностью отсутствуют, или же появляются нерегулярно из-за того, что недоразвитые яичники не могут в полном объеме выполнять свои функции.
Источник: https://gemoglobin.top/adrenogeneticheskij-sindrom-u-detej/
Адреногенитальный синдром: симптомы у новорожденных, формы врожденных у мальчиков, девочек – сольтеряюшая, вирильная, диагностика и скрининг, лечение
Это заболевание относится к наследственным. У больного нарушается образование кортизола и альдостерона надпочечниками. Это происходит из-за дефекта ферментов, участвующих в синтезе стероидных гормонов.
Некоторые типы болезни имеют выраженные признаки с рождения, а в других случаях имеются скрытые, «молчащие» гены, которые проявляются при стрессовых ситуациях в подростковом периоде или детородном.
Провокаторами могут быть травмы, радиация, стресс, отравления, тяжелые инфекции, физические перенапряжение. Ранее эти формы патологии считали приобретенными, а затем нашли дефектные гены, полученные от родителей.
Причины мутаций остались пока неисследованными.
Так как ген, отвечающий за адреногенитальный синдром, является рецессивным (подавленным), то для того, чтобы заболевания проявилось, необходимо его наличие у обоих родителей. Причем один из них может быть болен, а у другого обнаруживается носительство гена.
Рекомендуем прочитать статью о болезнях надпочечников. Из нее вы узнаете о том, какие могут быть болезни надпочечников, их гиперфункция и гипофункция, причинах болезней надпочечников, а также о симптомах у детей, женщин и мужчин.
А здесь болезни и синдроме Иценко-Кушинга.
Механизм развития
Генетическая аномалия нарушает образование гормонов надпочечников. На это реагирует гипофиз выработкой адренокортикотропного гормона (АКТГ). Это соединение в норме стимулирует синтез стероидов. Результатом активации является увеличение надпочечных желез.
Даже большие надпочечники не способны образовывать кортизол и альдостерон, так как имеется разрыв ферментативной цепи. Возникает такое состояние, как врожденная гиперплазия надпочечников. Именно так эндокринологи формулируют диагноз адреногенитального синдрома.
Путь наследования врожденной гиперплазии надпочечников. Патологический ген обозначен черным кружочком
Если стероидные гормоны не могут образоваться, то производство мужских половых гормонов (андрогенов) при гиперплазии возрастает. Все предшественники кортизола и альдостерона используются надпочечниками для синтеза андрогенов.
Мужские гормоны в организме женщин вырабатывают только надпочечники. Их избыток вызывает маскулинизацию, то есть приобретение половых признаков мужчины. Это проявляется очень ярко еще и потому, что андрогены имеют свойство подавлять действие женских (эстрогенов).
У мальчиков основная часть андрогенов продуцируется яичками, но так как надпочечниковые гормоны имеются в крови в избытке, то собственные железы теряют активность. Яички атрофируются. Повышенное содержание гормонов стимулирует раннее половое созревание и отставание в росте, так как удлинение костей скелета прекращается с наступлением половой зрелости.
Раннее половое созревание мальчика
Симптомы у девочек, мальчиков
Первые признаки неправильного строения половых органов часто видны на УЗИ даже до рождения ребенка. У новорожденных девочек увеличен клитор, бывает даже полностью сформированный половой член. Влагалище и матка присутствуют, но они бывают не до конца развитыми. У мальчиков обнаруживают увеличение мошонки и полового члена.
Так как в еще в период внутриутробного развития образуется много АКТГ и меланоцитстимулирующего гормона, то дети могут родиться с темной кожей из-за усиленного синтеза пигмента кожи.
Недостаток кортизола проявляется низким артериальным давлением, учащенным сердцебиением. При стрессовой ситуации может возникать адреналовый криз с шоковым состоянием. Дефицит альдостерона вызывает тяжелое обезвоживание – понос, рвота, судорожный синдром. Они могут иметь катастрофические последствия для младенца.
Формы врожденной патологии
Симптоматика гиперплазии надпочечников связана с дефектами разных видов ферментов. Наиболее типичными являются три формы вирильная, сольтеряющая и неклассическая.
Вирильная
Преобладают нарушения развития половых органов. У девочек:
- увеличен клитор, похожий на половой член;
- углублен вход во влагалище;
- половые губы больше нормы;
- матка и придатки сформированы.
У мальчиков увеличен пенис, кожа мошонки имеет темную пигментацию. У детей половое созревание начинается с семи лет. Девочки широкоплечие, с узким тазом, укороченными и массивными конечностями. У них низкий голос, кадык на шее, молочные железы не растут. У мальчиков рано появляются грубые волосы на подбородке и верхней губе, ломается голос.
Сольтеряющая
Проявления болезни начинают обнаруживаться с первых недель жизни. У девочек половые органы формируются по мужскому типу, а у мальчиков увеличиваются пенис и мошонка. Из-за грубого нарушения образованная стероидных гормонов развивается тяжелая рвота, понос, судороги, темнеет кожа. Прогрессирующее обезвоживание ведет к смерти при отсутствии своевременной заместительной терапии.
Через 2-3 дня от начала клинического проявления заболевания появляются симптомы дегидратации и развития метаболического ацидоза
Неклассический (постпубертатный)
Выявляют в молодом возрасте. Половые органы соответствуют полу, но бывает увеличение клитора и пениса. Основные нарушения встречаются у женщин – уменьшаются или прекращаются месячные после стресса, травмы, аборта, выкидыша. Наступление первой менструации может быть только к 15 годам, цикл удлинен (более 30-40 дней).
Кожа склонна к повышенной жирности и образованию угрей, имеется повышенное оволосение. При обследовании обнаруживают гиперплазию коркового слоя надпочечников.
На фото девушка с поздним началом заболевания
Также имеются и варианты неклассического течения адреногенитального синдрома – с высоким давлением крови, с лихорадкой, липидный (ожирение, нарушен холестериновый обмен), с гирсутизмом (усиленный рост волос на теле и лице, по средней линии живота, около сосков).
Возможные осложнения синдрома
Чем раньше возникают признаки адреногенитального синдрома, тем меньше шансов на то, что у женщины может произойти зачатие и нормальное вынашивание плода. Стойкое бесплодие характерно для вирилизирующей и сольтеряющей формы, а при неклассическом варианте беременность наступает, но возрастает риск выкидышей.
Любой стрессовый фактор может спровоцировать наступление острой надпочечниковой недостаточности. При сольтеряющей форме это возможно уже на второй неделе жизни.
Адреналовый криз у младенцев проявляется тяжелой рвотой, поносом, срыгиванием, неуправляемым падением давления, частым сердцебиением. Ребенок быстро теряет массу тела, впадает в бессознательное состояние. Ему требуется экстренная госпитализация для спасения жизни.
Смотрите на видео о развитии андрогении:
Скрининг и другие методы диагностики
При обследовании беременных о возможности гиперплазии надпочечников может свидетельствовать аномальное формирование половых органов плода. Это можно увидеть на втором скрининговом акушерском УЗИ.
В таких случаях рекомендуется дополнительное обследование для выявления патологии еще до родов. Проводят анализ амниотической жидкости или после 21 недели берут кровь плода (из пуповины под контролем УЗИ).
После родов назначается обследование:
- проба с АКТГ – нет повышения содержания кортизола после его введения;
- анализ крови – снижен натрий, повышен калий, 17 ОН-прогестерон в 5-7 раз и более, андростендион (предшественник стероидов), ренин (при сольтеряющей форме);
- анализ мочи – высокая концентрация 17-кетостероидов, после приема преднизолона снижается наполовину.
Анализ амниотической жидкости
Для молодых женщин с нетипичным течением гиперплазии учитывают данные, полученные при:
- рентгенографии костей кисти (раннее завершение роста);
- УЗИ яичников – фолликулы, не достигающие овуляции;
- измерении температуры в прямой кишке на протяжении цикла (базальной) – отсутствие изменений, характерных для овуляции.
Источник: https://pro-acne.ru/gormony/adrenogenitalnyj-sindrom-simptomy-u-novorozhdennyh-formy-vrozhdennyh-u-malchikov-devochek-solteryayushaya-virilnaya-diagnostika-i-skrining-lechenie-2.html
