1 пренатальный скрининг
Содержание
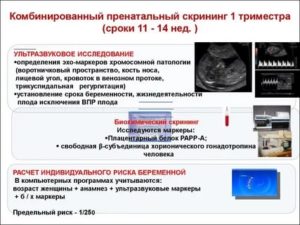
Пренатальный скрининг I триместра

Сегодня пренатальный скрининг рекомендуется пройти всем беременным женщинам. Он дает возможность выявить беременных, которые имеют высокий риск рождения младенцев с врожденными патологиями. Обследование включает в себя лабораторные исследования и ультразвуковое исследование.
При этом УЗ-скрининг на этом сроке должен проводиться в строгом соответствии с имеющимися требованиями, оценивая ряд параметров, помимо фетометрии. Особую важность представляют размер носовой кости, толщина воротникового пространства, КТР.
Протокол УЗИ потребуется для правильного проведения полного исследования с учетом результатов анализа крови. На основании полученных данных в специальной программе рассчитывается индивидуальный риск.
В расчет также принимаются индивидуальные данные беременной (дата последней менструации, рост, вес, наличие сопутствующих заболеваний и другие сведения). Учитываются предыдущие беременности, здоровье имеющихся детей.
Если беременность наступила в результате ЭКО, эта информация выносится отдельно, уточняется дата переноса эмбриона. Расчеты выполняются при помощи программного обеспечения, которое признано и используется во всем мире. Скрининг позволяет риск таких патологий, как триплоидия, синдромы Патау, Дауна, Тернера, дефект нервной трубки.
Состав и результаты скрининга
Для расчета риска используются данные 2-х лабораторных исследований: уровень PAPP-A и свободного бета-ХГЧ. Уровень этих показателей фиксирован для различных сроков беременности.
Отклонения от нормы возможны при различных состояниях, но в комплексе с данными УЗИ, индивидуальными данными беременной, выраженные колебания оцениваются системой как маркеры повышенного риска развития тех или иных хромосомных нарушений.
В результатах скрининга указывается количественный показатель степени риска наличия у плода генетических патологий, результаты лабораторных исследований и остальные данные, которые использовались для расчета. Результаты скрининга не являются диагнозом, они только определяют вероятность развития аномалий плода. Они используются врачами для планирования тактики ведения беременности и родов.
В таких случаях могут быть предложены не только инвазивные методы дополнительной диагностики, но и высокоспецифичный анализ крови, позволяющий оценить генотип плода лишь по анализу крови матери. Правильно трактовать результаты скрининга и определить целесообразность инвазивного исследования или других дополнительных обследований может только врач.
Пренатальный скрининг I триместра беременности проводится в сроки 11 недель -13 недель 6 дней. Для оформления заказа необходимо иметь при себе данные УЗИ, выполненного в этот период. Период между данными УЗИ и взятием крови не должен составлять более 5 дней. Для более точной диагностики рекомендуется проходить УЗИ и проводить забор крови в максимально близкие друг к другу даты. Ранее требовалось пройти комплекс в течение дня, максимум — через день.
Внимание!
Результат пренатального скрининга зависит от правильности данных, указанных в направительном бланке, а также стандартизации и точности измерения ультразвуковых параметров. В случаях расхождения срока по менструации и данным УЗИ, следует учитывая ранее проведенные УЗИ.
На основании результатов пренатального скрининга нельзя исключить все возможные хромосомные нарушения, генетические синдромы или аномалии развития плода. Выявленный низкий риск не исключает вероятность хромосомных аномалий плода.
Выявленный повышенный риск показывает, что в данном случае имеется большая, чем у остальных беременных, вероятность возникновения данной патологии плода. В таких случаях показано дополнительное обследование.
Результат скрининга не является диагнозом, для установления диагноза необходима консультация генетика и, возможно, инвазивная пренатальная диагностика.
Список Анализов
Ассоциированный с беременностью плазменный белок А (PAPP-A) Свободная бета-субъединица хорионического гонадотропина человека (Свободный бета-ХГЧ) Подготовка к обследованию: · Перед проведением УЗИ следует уточнить у врача, какой датчик будет использован для исследования.
В случае трансвагинального УЗИ следует опорожнить мочевой пузырь. Если же врач проводит трансабдоминальное УЗИ, то мочевой пузырь должен быть полным. · Накануне забора крови следует исключить аллергенные продукты, жареные и копченые продукты.
· Исследование проводится натощак или не ранее чем через 4 часа после приема пищи.
Источник: https://www.labquest.ru/kompleksnye-programmy/prenatalnyy-skrining/prenatalnyy-skrining-i-trimestra-beremennosti/
Первый скрининг при беременности: что показывает, когда делают – на каком сроке, каковы нормы и показатели УЗИ и анализов крови? | Чудо в животике
Первый скрининг – важное обследование, которое необходимо пройти всем женщинам в положении на 10-14-ой неделе беременности. Благодаря проведению комплекса процедур, можно определить будущих мам входящих в группу риска по возможному развитию генетических аномалий и патологий у ребенка.
Что такое первый скрининг, когда он проводится, каковы нормальные результаты – рассказано в этой статье.
Что такое скрининговое обследование и что в себя включает?
Скрининг – комплекс медицинских процедур, направленных на выявление и предупреждение развития различных заболеваний. Такое обследование проводится не только для женщин, ожидающих малышей, но и для других слоев населения.
Перинатальный скрининг за всю беременность проводится три раза и включает в себя:
- УЗИ, которое помогает увидеть, как развивается малыш в утробе матери.
- Взятие венозной крови для определения уровня гормона ХГЧ и белка PAPP-A.
Нужно ли делать?
Прохождение первого перинатального скрининга рекомендовано Министерством здравоохранения для всех беременных женщин, однако не является обязательной процедурой. То есть, если будущая мама откажется от анализов, принуждать ее сдавать кровь и делать УЗИ врачи не будут.
Но стоит ли отказываться? Ни в коем случае, ведь такое обследование поможет предупредить будущих родителей о возможных проблемах развития их малыша, таких как болезнь Дауна или Эдвардса, различных дефектах строения нервной системы и других патологиях, которые впоследствии могут повлечь за собой гибель ребенка или его рождение с инвалидностью.
Если же по результатам обследования будут обнаружены патологии плода не совместимые с нормальной жизнью, то врачи направят женщину на прерывание беременности по медицинским показателям. Лучше родить здорового ребенка, но позже, чем сейчас малыша, не способного к нормальному существованию.
Особенно рекомендовано прохождение первого перинатального скрининга следующим категориям беременных женщин:
- младше 18 и старше 35 лет – именно в этом возрасте велика вероятность невынашивания ребенка или развития у него врожденных пороков;
- ранее имевшим в анамнезе замершую беременность, самопроизвольное прерывание (выкидыш) или мертворождение;
- уже имеющим детей с генетическими отклонениями;
- имеющим в своей родословной наследственные заболевания или патологии;
- работающим на вредных производствах;
- принимающим лекарства опасные для плода (фетотоксичные препараты);
- в начале беременности перенесшим инфекционные заболевания (в том числе грипп, ОРВИ);
- имеющим пагубные привычки (алкоголь, курение, наркотики);
- забеременевшим в результате близкородственной связи.
Для перечисленных выше категорий женщин прохождение первого перинатального скрининга обязательно, так как все эти факторы, с большой вероятностью, могут вызвать отклонения в правильном развитии ребенка.
Когда делают – сроки проведения
Первый перинатальный скрининг проводиться в промежутке между 10-ой и 14-ой неделей беременности, но самый благоприятный период для процедуры – с 11-ой по 13-ую неделю. На этом сроке – в конце первого триместра беременности – заканчивается эмбриональный период развития малыша.
Именно в этот промежуток времени можно получить наиболее достоверные сведения о развитии ребенка с помощью ультразвукового исследования и определить важные параметры, такие как размер воротниковой зоны плода и копчико-теменной размер (КТР).
Также в этот период можно наиболее четко отследить уровень гормонов в сыворотке крови.
Возможно, вам будет полезно почитать про второй и третий перинатальный скрининг.
Нормы и показатели
Как уже было сказано выше, во время первого скрининга проводится два основных обследования: ультразвуковое исследование и сдача крови из вены.
Что определяют с помощью этих исследований, и каковы нормальные показатели? Рассмотрим далее.
Что показывает УЗИ?
Проведение ультразвукового исследования при первом скрининге направлено на определение следующих показателей:
- Расположения эмбриона в матке – для исключения внематочной беременности.
- Количества плодов – один ребенок или несколько, а также однояйцевая или разнояйцевая беременность.
- Жизнеспособности плода – в 10-14-ть недель, уже четко прослеживается сердцебиение малыша и его движения ручками и ножками.
- Копчико-теменного размера – этот показатель сверяется с данными о последней менструации будущей мамы, после чего определяется более точный срок беременности.
- Анатомии плода – в конце первого триместра у малыша на УЗИ четко прорисовываются кости черепа и лица, а также зачатки внутренних органов, в частности головного мозга.
- Толщины воротникового пространства (ТВП) – самый важный показатель, определяемый при первом скрининге. Его превышение может указывать на наличие генетических дефектов.
- Размера носовой кости – этот параметр также помогает в определении наличия генетических заболеваний.
- Состояния плаценты – определяются ее зрелость, способ крепления и другие показатели, которые могут вызвать самопроизвольное прерывание беременности.
Уровень гормонов
По результатам УЗИ проводится биохимический анализ крови для определения уровня гормонов ХГЧ и PAPP-A.
Повышенный уровень хорионического гонадотропина человека (ХГЧ) может указывать на:
- беременность двойней или близнецами;
- сахарный диабет у будущей мамы;
- наличие патологий у плода;
- неправильно установленный срок беременности.
Еще один гормон, уровень которого определяется при первом скрининге – белок PAPP-A. Он отвечает за правильную работу плаценты и его пониженный уровень может указывать на:
- наличие у плода синдрома Дауна или Эдвардса;
- развитие генетических патологий;
- замершую беременность.
Если результаты плохие
Если результаты первого скрининга являются не совсем благополучными – не стоит сразу же паниковать и расстраиваться.
Кроме скринингового обследования существуют несколько других способов определения патологий плода. После изучения результатов скрининга при необходимости их назначает врач-генетик. И только после проведения дополнительных исследований можно говорить о постановке какого-либо диагноза.
Кроме того, для подтверждения либо опровержения результатов первого скринингового обследования проводится второе, на 16 -20-ой неделе беременности. После его проведения ситуация станет более понятной.
Также всегда существует вероятность получения ошибочных результатов исследований, так как у каждой беременной женщины есть свои индивидуальные особенности, при которых результаты анализов и УЗИ могут отличаться от нормальных, но при этом малыш родится абсолютно здоровым.
Подробнее о первом перинатальном скрининге можно узнать из видео:
Источник: https://chudovzhivotike.ru/beremennost/pervyj-skrining.html
Пренатальный скрининг беременности

Комплексный пренатальный скрининг 1 триместра беременности – это комплекс исследований, который должен быть проведен каждой беременной женщине в сроке беременности с 11 недель до 13 недель и 6 дней. Его цель – выявить группу риска по развитию хромосомных аномалий у плода, а также врожденных пороков развития у плода.
Для того, чтобы оценка полученных показателей была максимально информативной, используются 2 метода диагностики – ультразвуковое исследование и биохимический анализ крови с определением уровня β-ХГЧ и РАРР-А, а также расчетом рисков при помощи программы PRISCA.
PRISCA – это компьютерная программа, так называемый «калькулятор» для расчета рисков по нескольким критериям.
Ультразвуковое исследование должно проводиться специалистом, обладающим правом проводить раннюю диагностику врожденных пороков развития, на аппарате экспертного класса, чтобы снизить вероятность ошибки. По данным УЗИ рассчитывается точный срок беременности, не только в неделях, но и в днях.
Например, заключение может выглядеть так: «Маточная беременность, 12 недель + 4 дня». Указывается количество плодов в матке, наличие частей плода, которые могут быть визуализированы на таком сроке, копчико-теменной размер плода (КТР) и толщина воротникового пространства (ТВП).
Это те показатели, которые имеют значение при интерпретации биохимического анализа, и которые сами по себе могут указывать на настороженность в плане каких-либо отклонений у плода.
Например, увеличение толщины воротникового пространства может указывать на хромосомные патологии, такие как синдром Дауна, либо на шейную гигрому, что также является прогностически неблагоприятным признаком. Все отклонения, которые специалист видит на УЗИ, он должен подробно задокументировать в заключении.После этого пренатальный скрининг трисомий 1 триместра беременности переходит во вторую фазу – биохимический анализ крови на маркеры патологий.
Анализы крови измеряют два вещества, которые присутствуют в крови всех беременных женщин:
- Связанный с беременностью белок плазмы-A (PAPP-A) — белок, вырабатываемый плацентой на ранних сроках беременности. Аномальный уровень в сроке с 8 по 14 неделю беременности связан с повышенным риском хромосомной аномалии.
- Хорионический гонадотропин человека (ХГЧ) — гормон, вырабатываемый плацентой на ранних сроках беременности. Аномальные уровни также преимущественно связаны с повышенным риском хромосомной аномалии.
Скрининг в первом триместре
Иногда пренатальная диагностика (биохимический скрининг) при беременности показывает отклонение параметров от нормы на том или ином сроке, которые указывается в референтных значениях для каждой лаборатории.
Если скрининг в первом триместре является ненормальным, для точного диагноза могут потребоваться дополнительные исследования, такие как отбор ворсин хориона, амниоцентез или другие инвазивные процедуры.
Но одни только биохимические маркеры отклонений не являются показанием для инвазивной диагностики, и тем более, для прерывания беременности и вообще постановке такого вопроса.
Однако консультация генетика обязательно должна быть проведена у беременной, у которой зафиксированы те или иные отклонения от нормы или в биохимическом анализе, или по данным ультразвукового исследования.
Скрининг в первом триместре не является точным на 100 процентов. Это всего лишь скрининг-тест, чтобы определить, существует ли повышенный риск развития врожденного дефекта у плода. Это также помогает идентифицировать женщин, которые могут нуждаться в дополнительном тестировании или мониторинге во время беременности.
Получая любой скрининг, в том числе, пренатальный скрининг 1 триместра беременности, помните, что есть вероятность ложноположительных или ложноотрицательных результатов:
- Ложноположительные результаты возникают, когда у женщин, результаты которых показывают высокий риск хромосомной аномалии, появляются здоровые дети;
- Ложноотрицательные результаты — это когда женщины с низким риском имеют ребенка с хромосомной аномалией.
Тем, кому не показан высокий риск в первом триместре, все еще предлагается пренатальный скрининг беременности во втором триместре. Этот скрининг, который состоит из дополнительных анализов крови, проверяет хромосомные аномалии и дефекты нервной трубки и помогает подтвердить результаты скрининга первого триместра или опровергнуть их.
Скрининг вo втором триместре
Во втором триместре, помимо ультразвукового скрининга, проводится биохимический анализ с определением трех показателей – ХГЧ, АФП и свободного эстриола. Поэтому скрининг так и называется – тройной тест второго триместра. Анализ проводится на 15-20 неделе беременности.
Уровень АФП, или альфа-фетопротеина, зависит от нескольких факторов – состояния кишечника плода, его почек и печени, и состояния плаценты.
Эти структуры, особенно эпителий кишечника и клетки печени плода являются основными местами синтеза альфа-фетопротеина. Поэтому изменения уровня этого вещества отражает возможные проблемы именно со стороны формирования этих структур.
Поэтому уровень АФП используется как неспецифический маркер состояния плода и фетоплацентарного комплекса.Свободный эстриол также является одним из маркеров нормально протекающей беременности, поскольку является главным эстрогеном при гестации, влияя на множество процессов при беременности.
Важна комплексная оценка этих показателей, потому что изолированное определение того или иного маркера не обладает высоким уровнем специфичности, в отличие от комплексной оценки.
Так, например, сочетание сниженного уровня свободного эстриола при повышенном уровне ХГЧ и АФП может указывать на вероятное развитие задержки развития внутриутробного плода и таких осложнений беременности, как преэклампсия и преждевременная отслойка плаценты.
Всегда интерпретировать результаты должен только специалист – акушер-гинеколог или генетик
Источник: https://analiz-na-genetiku-pri-beremennosti.ru/prenatalnyij-skrining-beremennosti.html
Пренатальный скрининг 1 триместра, цена биохимического скрининга крови первого триместра беременности

Скрининг 1 триместра – комплекс обследований, которые проводят с десятой по тринадцатую неделю беременности. Проводят эти мероприятия всем беременным женщинам, во всех медицинских организациях, где наблюдают беременных.
Необходимость прохождения скрининга 1 триместра определяется приказом Министерства здравоохранения РФ №572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология». Включает ультразвуковую диагностику и определение материнских сывороточных маркёров (РАРР-А и свободной бета-субъединицы хорионического гонадотропина).
Далее специальная программа рассчитывает риск рождения ребёнка с хромосомной патологией. Это и есть основная задача первого скрининга.
И УЗИ, и анализ материнских сывороточных маркёров лишь косвенно указывают на наличие отклонений.
Потому это и является скрининговым методом, то есть методом, призванным в большом потоке беременных женщин выявлять отдельных — с высоким риском аномалий у плода. Конечно, выявленные риски потом требуется перепроверять, поэтому в случае неблагоприятных результатов анализа проводятся подтверждающие инвазивные исследования.
Показания к первому скринингу
Комбинированный скрининг 1 триместра необходимо пройти каждой женщине, так как риск развития аномалий плода есть всегда. Этого требует и 572 приказ Минздрава. Особенно важно провести обследование в следующих случаях:
- Возраст матери превышает 35 лет, отца – 45 лет;
- Вредные привычки у родителей: курение, алкоголизм, употребление наркотиков;
- Перенесенное инфекционное заболевание в первые недели беременности;
- Прерванные патологические беременности в анамнезе: выкидыши, замершие и регрессирующие беременности;
- Плод с диагностированными хромосомными мутациями в прошлых беременностях или рождённый ребёнок с отклонениями;
- Наследственные заболевания у близких родственников родителей;
- Прием запрещённых для беременных лекарственных препаратов в первых неделях;
- Мать и отец – кровные родственники;
- Высокий риск прерывания беременности на раннем сроке.
Ультразвуковая диагностика
Всегда проводится перед биохимическим анализом, так как показывает точный срок беременности. Прогнозировать наличие у плода генетических патологий можно с одиннадцатой недели, когда становятся заметны физические отклонения от нормы.
В процессе обследования замеряют размеры, положение и состояние органов плода, полученные данные обрабатывают с помощью компьютерной программы, которая определяет риск мутаций.
Результат УЗИ неточный, требует перепроверки и не всегда совпадает с реальным положением дел.
Биохимический скрининг 1 триместра
После определения срока беременности, нужно сдать кровь на плазменный протеин А (РАРР-А) и свободную бета-субъединицу хорионического гонадотропина, он же ХГЧ. Гормон вырабатывается хорионом – оболочкой зародыша.
До 10 недели кровь на ХГЧ сдают для подтверждения внематочной беременности.
Исследование на наличие патологий у плода проводится на десятой-двенадцатой неделе, когда гормон перестает активно вырабатываться и его количество стабилизируется.
Точно определить наличие генетических заболеваний с помощью анализа крови на маркёры нельзя. Отклонения уровня гормона от нормы бывают вызваны причинами, не связанными с мутациями хромосом: двуплодной беременностью, сахарным диабетом, токсикозом, плацентарной недостаточностью.
Подтверждение диагноза инвазивной диагностикой
Если результаты первого скрининга при беременности показали высокий риск хромосомных патологий у будущего ребёнка, для верификации диагноза проводится забор клеток плода для последующего генетического исследования. С этой целью делают прокол брюшной стенки, через который берут биоматериал на исследование.
В качестве дополнения к первому скринингу всем беременным женщинам может быть рекомендован неинвазивный пренатальный тест Пренетикс. Это надёжный и точный скрининговый тест, который показывает вероятность рождения ребёнка с хромосомными заболеваниями с точностью 99,2% (для синдрома Дауна), что существенно точнее традиционного скрининга 1 триместра.
НИПТ позволяет в ряде случаев избежать выполнения инвазивного вмешательства – прокола брюшной стенки для забора генетического материала плода. Инвазивные процедуры несут некоторые риски для здоровья матери и ребёнка, очень низкие в процентном отношении, но вынуждающие считаться с ними с учётом массовости охвата беременных.
Для теста Prenetix достаточно 20 мл материнской крови. Сдать кровь можно в любой точке России. Результат – в течение двух недель.Для повышения информативности 1 скрининга рекомендуется одновременно с традиционным скринингом первого триместра пройти неинвазивный пренатальный тест Пренетикс.
Неинвазивный тест Пренетикс по американской технологии Harmony – это возможность обнаружить хромосомные аномалии плода без побочных эффектов от процедуры.
На исследование у будущей матери берут 20 мл венозной крови. Время ожидания результата – от двух дней.
Тест выявляет самые распространенные хромосомные заболевания, приводящие после рождения к инвалидности, ухудшению качества жизни или гибели ребёнка в первые годы жизни:
- Синдром Дауна
- Синдром Эдвардса
- Синдром Патау
- Синдром Шершевского-Тёрнера
- Синдром Клайнфельтера
- Увеличение числа Х-хромосом у девочек
- Увеличение числа Y-хромосом у мальчиков
Исследование проводят после 10 недели беременности, когда в крови матери появляется достаточное количество ДНК плода.
Гарантия результата
Вероятность погрешности теста Prenetix – 1 к 10 000. То есть, результаты верны более чем в 99,99% случаях.
Гарантия надёжности
В исследованиях технологии Harmony приняли участие более 23 000 женщин. В исследованиях других тестов, российских и международных, принимало участие менее 2000 человек, поэтому у них больше вероятность получить ошибочный результат. К настоящему времени тесту Prenetix доверились более 250 000 женщин в разных странах, и это число ежедневно увеличивается.
Точный диагноз на раннем сроке беременности
У неинвазивного пренатального тестирования высокая чувствительность, поэтому скрининг-тест Prenetix проводится с 10 недель беременности.
При прохождении Prenetix в случае выявления риска патологии и подтверждения диагноза верифицирующими методами у родителей есть время на осознание ситуации и принятие решения.
В случае, если риск не выявлен, будущие родители будут знать это уже на самом раннем сроке.
Результат при любом виде наступления беременности
Prenetix – единственный неинвазивный тест, который проводится при двуплодной беременности, суррогатном материнстве, ЭКО, донорских яйцеклетках или сперме.
Определение пола ребёнка на десятой неделе беременности
При выполнении теста Prenetix пол ребёнка определяется на раннем сроке, что невозможно сделать при ультразвуковой диагностике. Другие аналогичные тесты не делаются при двуплодной беременности. Пол, как правило, определяется на 23-25 неделе.
Не требуется повтор и пересдача анализов
Повторная сдача крови проводится менее чем в 3% случаев. В других вариантах НИПТ – более чем в 6%.
Возможность пройти тест в любой точке России
Сдать кровь на тест Пренетикс можно в любом регионе России, вне зависимости от места вашего проживания.
Неинвазивное тестирование – весьма информативное дополнение к традиционному первому скринингу при беременности, при котором исследуется множество других важных показателей.
Prenetix рекомендован всем беременным женщинам после прохождения первого скрининга. Неинвазивное пренатальное тестирование позволяет:
- Определить с высокой точностью риски хромосомных патологий плода на раннем сроке
- В ряде случаев избежать необходимости проведения инвазивной процедуры для верификации ошибочно определённого риска.
Если тест Пренетикс положительный, инвазивная диагностика проводится (при отсутствии явных противопоказаний со стороны как здоровья матери, так и течения беременности). Вас готовы проконсультировать наши врачи-генетики и ответить на те ваши вопросы, которые не осветил ведущий беременность врач.
Источник: https://prenetix.ru/prenatalnyy-skrining/1-skrining-pri-beremennosti/
Пренатальная диагностика патологии плода | Клиника Семейный доктор

Рождение здорового ребенка – естественное желание каждой беременной женщины. Но, к сожалению, надежды на счастливое материнство не всегда оправдываются. Около 5% новорожденных имеют различные врожденные заболевания. Скрининг в 1 и во 2 триместрах беременности позволяет определить, насколько велик риск врожденной патологии у будущего ребенка.
В настоящее время существуют достаточно эффективные методы пренатальной (дородовой) диагностики многих заболеваний плода, которые можно выявить с 11 недели беременности. Своевременное проведение скрининговых обследований дает возможность определить большой спектр патологии плода и увидеть ультразвуковые признаки хромосомных аномалий.
Что такое ранний пренатальный скрининг и когда он проводится
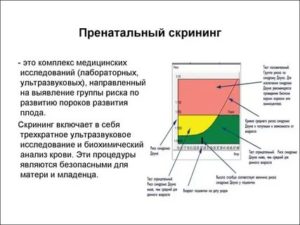
Скрининг (от англ. «просеивание») – это совокупность исследований, позволяющих определить группы беременных, у которых существует риск рождения ребенка с хромосомными аномалиями и врожденными пороками.
Но ранний скрининг – это только начальный, предварительный этап обследования, после которого женщинам, с выявленным риском врожденных аномалий, рекомендуется более детальное диагностическое обследование, которое точно подтвердит или исключит наличие патологии.
Данный комплекс диагностики проводится беременным на сроке 11–13 недель +6 дней (когда копчико-теменной размер плода составляет от 45 до 84 мм).Самым оптимальным временем для проведения скрининга считается возраст от 12 до 13 недели, так как при таком обследовании оцениваются как признаки хромосомной патологии у плода, так и анатомические структуры будущего ребенка, а на сроке в 11 недель – 11 недель +4 дня сделать это очень сложно.
Что включает в себя ранний пренатальный скрининг
В комплексное обследование входят:
- УЗИ плода на наличие маркеров (признаков) хромосомной патологии и врожденных пороков развития;
- определение уровня биохимических маркеров хромосомных аномалий в крови беременной женщины: бета-ХГЧ и РАРР-А. Исследование проходит на специальном высокотехнологичном оборудовании Cobas e, Roshe, разрешенном для расчета риска хромосомных синдромов в программе Astraia (FMF);
- допплерометрия маточных артерий;
- цервикометрия – измерение длины шейки матки;
- сбор анамнеза (возраст, рост, вес, количество беременностей и родов, курение, сахарный диабет, артериальная гипертензия и др.);
- измерение артериального давления на обеих руках.
Полученные данные: анамнез, УЗИ и биохимические маркеры помещают в специально разработанную программу Astraia, которая рассчитывает риск рождения ребенка с врожденными аномалиями. Комбинация данных исследований увеличивает эффективность выявления плодов с синдромом Дауна и другими хромосомными заболеваниями.
Что такое программа Astraia
Astraia – это профессиональная программа, вычисляющая вероятность хромосомных аномалий у плода.
Программа была разработана Фондом Медицины Плода (Fetal Medicine Foundation – FMF) в Лондоне и успешно апробирована на огромном клиническом материале во многих странах мира.
Она постоянно совершенствуется под руководством ведущего специалиста в области пренатальной диагностики профессора Кипроса Николаидеса, в соответствии с последними мировыми достижениями в области медицины плода.
Специалист, проводящий ранний пренатальный скрининг, должен иметь международный сертификат FMF, дающий право на выполнение данной диагностики и работу с программой Astraia. Сертификат подтверждается ежегодно после статистического аудита проделанной за год работы и сдачи сертификационного экзамена. Таким образом обеспечивается высокая диагностическая точность полученных рисков.
Проведение раннего пренатального скрининга с помощью данной программы регламентировано приказом Министерства Здравоохранения РФ от 1 ноября 2012 г. № 572н «Об утверждении порядка оказания медицинской помощи по профилю «акушерство-гинекология» (за исключением использования вспомогательных репродуктивных технологий)».
Ранний пренатальный скрининг позволяет вычислить следующие риски:
- синдром Дауна (трисомия 21) у плода;
- синдром Эдварда (трисомия 18) у плода;
- синдром Патау (трисомия 13) у плода;
- опасность развития ранней (до 34 недель) и поздней (после 37 недель) преэклампсии (гестоза) у самой беременной.
1. Копчико-теменной размер (КТР) плода
Этот показатель точно определяет срок гестации (беременности), особенно в случае, если женщина не помнит 1-й день последней менструации, либо если менструальный цикл у нее не регулярный. В заключении срок беременности выставляется по КТР плода, а не по дате последней менструации.
Правильное измерение КТР плода
2. Маркеры хромосомной патологии:
— толщина воротникового пространства (ТВП) – является основным признаком хромосомной патологии у плода. Патологической величиной считается увеличение ТВП больше 95-й процентили для каждого срока гестации. Каждое увеличение ТВП повышает риск существования хромосомной аномалии у плода.
ТВП в норме ТВР при патологии
Важно понимать, что увеличение ТВП — это признак (маркер), но не точная диагностика хромосомных аномалий у плода. Определить наличие синдрома Дауна и других заболеваний у будущего ребенка позволяет только инвазивная диагностика с последующим генетическим анализом.
— носовая кость. У плодов с синдромом Дауна носовая кость может отсутствовать, либо быть уменьшенной (гипоплазированной). Очень редко такое может встречаться и у совершенно здоровых детей. Точный диагноз устанавливается только при помощи генетического анализа.
Нормальная носовая кость Отсутствие носовой кости
— кровоток в венозном протоке – это маленький сосуд в печени плода. При обратном (ретроградном) токе крови в данном сосуде можно предположить, что у плода хромосомный синдром, либо врожденный порок сердца.
Нормальный кровоток в венозном протоке
Но важно правильно получить этот кровоток и дать ему оценку. Для этого требуются определенные навыки и квалификация врача, которые подтверждаются ежегодной сертификацией FMF.
— кровоток через трикуспидальный клапан в сердце плода. Здесь ретроградный (обратный) кровоток тоже указывает на хромосомную патологию, либо может проявляться при врожденных пороках сердца.
3. Анатомические структуры плода и исключение крупных врожденных пороков
Ручка плода Мозг плода в виде “бабочки” в норме
6. Кровоток в маточных артериях
УЗИ может проводиться как трансабдоминально, так и трансвагинально.
Что делать при высоком риске хромосомной патологии у плода
Если комплекс раннего пренатального обследования указывает на высокий риск врожденной патологии у плода, Вам будет рекомендована консультация генетика с последующей инвазивной диагностикой (биопсия ворсин хориона на сроке до 14 недель или амниоцентез, проводимый после 16 недель) и генетическим анализом. Именно генетический анализ точно определяет хромосомные заболевания и врожденные патологии у плода.
Что представляет собой скрининг во втором триместре беременности
Согласно приказу № 572н от 1.11.2012 г., второй скрининг состоит из ультразвукового исследования плода на сроке 18-21 неделя беременности. В этом возрасте кровь на биохимические маркеры уже не сдается.
Плод имеет массу около 300-500 грамм и длину 20-25 см, и УЗИ позволяет детально проанализировать все анатомические структуры плода и выявить большинство пороков развития.
Тогда же оценивается количество околоплодных вод, расположение и структура плаценты, длина шейки матки и др.
После проведения УЗИ на данных сроках беременности большинство вопросов пренатальной диагностики считаются закрытыми.Надеемся, что эта информация поможет Вам лучше понять важность и необходимость скрининга в первом и втором триместрах беременности. В нашей клинике у Вас есть уникальная возможность пройти качественное обследование и получить максимально объективные данные о состоянии Вашего плода.
Запишитесь на пренатальный скрининг в клинику «Семейный доктор» по телефону в Москве +7 (495) 775 75 66, через форму on-line записи или в регистратуре.
Источник: https://familydoctor.ru/about/publications/ginekologiya/prenatalnaya_dorodovaya_diagnostika.html
Пренатальный скрининг I триместра (11-13 неделя)
Прием биоматериала временно приостановлен.
Пренатальный (дородовый) скрининг — это комплексное медицинское исследование (лабораторное и инструментальное), направленное на выявление группы риска по развитию хромосомных аномалий плода во время беременности. Результаты скрининга позволяют принять решение о необходимости проведения более детального обследования (инвазивная диагностика, консультация генетика).
ООО «Лаборатория Гемотест» выполняет пренатальный скрининг I триместра беременности с помощью программного обеспечения PRISCA (PrenatalRiskCalculation) производителя Siemens Healthcare Global.
Для расчета биохимического риска хромосомных аномалий программа использует показатели биохимических маркеров крови, антропометрические данные плода по результатам ультразвукового исследования, а также анкетные данные беременной.
Пренатальный скрининг I триместра:
- Проводится в сроки 11-13 недель беременности;
- Биохимические (сыворточные) маркеры: свободный β-ХГЧ и РАРР (Ассоциируемый с беременностью белок А);
- Данные УЗИ I триместра с указанием даты выполнения: копчиково-теменной размер (КТР) для расчета срока беременности, толщина воротникового пространства (ТВП), визуализация носовой кости;
- Анкетные данные беременной: возраст, вес, расовая принадлежность, вредные привычки (курение);
- Анамнез беременной: количество предыдущих беременностей, наличие многоплодной беременности, экстракорпоральное оплодотворение, наличие заболеваний (инсулинзависимый сахарный диабет).
Для правильного расчета риска развития хромосомных аномалий, лаборатория должна иметь точные данные о сроке беременности, данные УЗИ (КТР, ТВП и визуализация носовой кости для I триместра) и полную информацию о всех факторах, необходимых для скрининга (указаны в бланке направлении). Срок беременности может быть рассчитан по дате последней менструации (ДПМ), дате зачатия (предположительный срок). Для пренатального скрининга рекомендуется использовать более точный и информативный метод — расчет срока беременности по данным УЗИ (КТР и БПР). Вследствие существования нескольких статистических методов определения срока беременности по данным УЗИ плода, результаты расчета, выполненные с помощью программного обеспечения PRISCA, могут незначительно отличаться от сроков беременности, установленных врачом УЗД (размах до 5 дней в I триместре). Программа компьютерного обсчета результатов анализа PRISCA позволяет:
- рассчитать вероятность различных рисков патологии плода
- учитывать индивидуальные данные пациентки
- учитывать факторы, влияющие на обнаружение отклонений от нормальных уровней биохимических маркеров.
Параметры скрининга в 1-ом триместре (11-14 недель):
- УЗИ измерение КТР + ТВП (копчико-теменной размер должен быть в интервале 38-84 мм; измерение шейной складки важно при диагностики Синдрома Дауна и повышено при патологии (в норме около 1 мм)
- Иммунохимическое определение свободной бета-субъединицы хорионического гонадотропина и белок ассоциированный с беременностью А (PAPP-А).
Особенности вычисления риска:
- Расчет риска зависит от точности предоставленных для анализа данных
- вычисление риска является результатом статистической обработки данных
- Результаты должны быть подтверждены (или исключены) цитогенетическими исследованиями.
1. Белок ассоциированный с беременностью А (PAPP-А) — белок плазмы, вырабатывающийся в большом количестве фибробластами плаценты во время беременности. Определяется в кровотоке матери. Его концентрация увеличивается на протяжении всего срока беременности. Данный белок обеспечивает полноценный рост и развитие плаценты. При хромосомной аномалии с пороками развития плода концентрация PAPP-A в крови значительно уменьшается с 8-й по 14-ю недели беременности. Наиболее резкое снижение отмечается при трисомиях по 21-й, 18-й и 13-й хромосомам. При синдроме Дауна показатель PAPP-A на порядок ниже, чем при норме. Еще более резко уровень РАРР-А в сыворотке крови матери падает при наличии у плода генетической патологии с множественными пороками развития – синдроме Корнелии де Ланже. 2. Свободная бета-субъединица хорионического гонадотропина– это гормон, который вырабатывается в плодной оболочке человеческого эмбриона. Он является важным показателем развития беременности и ее отклонений. По химическому строению является соединением белка и сложных углеводов. Существует несколько вариантов, или изоформ, ХГЧ, в число которых входит бета-ХГЧ свободный, или несвязанный. Повышение концентрации свободного бета-ХГЧ у беременных женщин в первом триместре беременности может свидетельствовать о наличии риска развития трисомии по 21-й хромосоме (синдром Дауна) у плода. Возрастает риск развития и других анеуплоидий плода – состояний, при которых клетки организма содержат измененное число хромосом, не кратное нормальному гаплоидному набору. Снижение концентрации гормона может свидетельствовать о развитии других хромосомных аномалий у плода, в частности синдрома Эдвардса, трисомии по 18-й хромосоме. В соответствии приказом Министерства здравоохранения Российской Федерации от 01.11.2012 г. № 572н. Порядок оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)»: необходимо проводить пренатальный скрининг I триместра на сроке беременности 10-13+6 недель.
Внимание! Прием лекарственных препаратов может оказывать влияние на результаты пренатального скрининга!
1. Возраст старше 35 лет; 2. Наличие в анамнезе ребенка или плода прерванной беременности с генетически подтвержденной болезнью Дауна, другими хромосомными болезнями, врождёнными пороками развития; 3. Наследственные заболевания в семье; 4. Невынашивание и тяжелые осложнения беременности в анамнезе; 5. Радиационное облучение или другое вредное воздействие на одного из — супругов до зачатия.
Утром натощак, после 8-10 часов голодания (воду пить можно), допустимо днем через 5-6 часа после легкого приема пищи.
Накануне исследования необходимо исключить повышенные психоэмоциональные и физические нагрузки .
При себе женщина должна иметь результаты УЗИ, сроком давности 1-3 дня, с размерами плода КТР (копчико-теменной размер)- 38-84 мм и ТВП (толщина воротникового пространства).
Результаты исследования
1. точность предоставленной информации и заключений ультразвуковой диагностики 2. количество плодов 3. беременность после ЭКО 4. вес и возраст пациентки 5. наличие сахарного диабета у пациентки 6. вредные привычки 7.
Ложноположительный результат (высокий риск) в некоторых случаях может быть связан с повышением бета-субъединицы хорионического гонадотропина на фоне дисфункции плаценты, угрозы прерывания беременности.
По данным обследования беременной, программа PRISCA рассчитывает вероятность возникновения пороков развития.
Результаты обследования выдаются в виде бланка-отчёта. В нём указываются данные, использовавшиеся при расчётах, приводятся результаты проведенных исследований, скорректированные значения МоМ. В заключении указываются количественные показатели оценки риска по трисомии 21 (синдром Дауна) и трисомиям 13/18 (синдром Патау и/или синдром Эдвардса).
Например, соотношение 1:500 показывает, что, согласно статистическим данным, у одной из 500 беременных женщин с аналогичными значениями показателей рождается ребенок с соответствующим пороком развития.
Результаты расчёта риска хромосомных аномалий плода на основании скрининговых биохимических исследований и показателей УЗИ — это лишь статистические вероятностные показатели, которые не являются основанием для постановки диагноза, но могут служить показанием для назначения дальнейших специальных методов исследования.
По рекомендациям МЗ РФ, при установлении у беременной женщины высокого расчетного риска по хромосомным нарушениям у плода (индивидуальный риск 1:100 и выше) врач- направляет ее в медико-генетическую консультацию для медико-генетического консультирования и установления или подтверждения диагноза с использованием инвазивных методов обследования для установления кариотипа плода.
Синонимы русские
Скрининг первого триместра беременности
Синонимы английские
First trimester screening
Другие анализы раздела
Источник: https://www.gemotest.ru/catalog/po-laboratornym-napravleniyam/samye-populyarnye-issledovaniya/gormonalnye-issledovaniya/prenatalnaya-diagnostika/kompleksnaya-diagnostika/prenatalnyy_skrining_i_trimestra_11_13_nedelya/
