Многочисленные мономорфные перибронхиальные мелкие очаги
Содержание
Очаги в лёгких на кт — что могут означать очаговые образования — Ваш онлайн доктор
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
- злокачественных новообразованиях;
- пневмонии;
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Что собой представляют очаги и как их выявить?
Сейчас очаговые образования в легких делят на несколько категорий исходя из их количества:
- Одиночные.
- Единичные – до 6 штук.
- Множественные – синдром диссеминации.
Присутствует разница между международно принятым определением того, что такое очаги в легких, и тем, что принято в нашей стране. За рубежом под данным термином понимают наличие участков уплотнения в легких округлой формы и диаметром не более 3 см. Отечественная практика ограничивает размер 1 см, а остальные образования относит к инфильтратам, туберкуломам.
Важно: компьютерный осмотр, в частности томография, позволят с высокой точностью определить размер и форму поражения легочной ткани. Однако необходимо понимать, что и у этого метода обследования есть свой порог погрешности.
Фактически, очаговое образование в легком представляет собой дегенеративное изменение легочной ткани или скапливание в ней жидкости (мокроты, крови). Правильная характеристика одиночных очагов легких (ООЛ) – это одна из важнейших проблем современной медицины.
Важность задачи заключается в том, что 60-70% из вылеченных, но потом вновь появившихся таких образований, – злокачественные опухоли. Среди общего количества выявленных ООЛ при прохождении МРТ, КТ или рентгенографии их часть составляет менее 50%.Однако для уточнения диагноза необходимо сдать дополнительные анализы. Аппаратного обследования для выдачи медицинского заключения недостаточно. До сих пор повседневная клиническая практика не имеет единого алгоритма проведения дифференциальной диагностики для всех возможных ситуаций. Поэтому врач каждый случай рассматривает в отдельности.
Туберкулез или воспаление легких? Что может помешать, при современном уровне медицины, произвести точную диагностику аппаратным методом? Ответ прост – несовершенство оборудования.
На самом деле, при прохождении флюорографии или рентгенографии сложно выявить ООЛ, размер которого меньше 1 см. Интерпозиция анатомических структур может сделать практически невидимыми и более крупные очаги.
Поэтому большинство врачей советует пациентам отдать предпочтение компьютерной томографии, которая дает возможность рассмотреть ткани в разрезе и под любым углом.
Это полностью устраняет вероятность того, что поражение будет закрыто сердечной тенью, ребрами или корнями легких.
То есть рассмотреть всю картину в целом и без вероятности фатальной ошибки рентгенография и флюорография попросту не может.
Следует учитывать, что компьютерная томография позволяет выявить не только ООЛ, но и другие виды патологий, такие как эмфиземы, пневмонии. Однако и у этого метода обследования есть свои слабые места. Даже при прохождении компьютерной томографии могут быть пропущены очаговые образования.
- Патология находится в центральной зоне – 61%.
- Размер до 0,5 см – 72%.
- Маленькая плотность тканей – 65%.
Установлено, что при первичном скрининговом КТ вероятность пропустить патологическое изменение тканей, размер которого не превышает 5 мм, составляет около 50%.
Если же диаметр очага более 1 см, то чувствительность аппарата составляет более 95%. Для увеличения точности получаемых данных используют дополнительное программное обеспечение для получения 3D-изображения, объемного рендеринга и проекций максимальных интенсивностей.
Анатомические особенности
В современной отечественной медицине присутствует градация очагов, исходя из их формы, размера, плотности, структуры и состояния окружающих тканей.
Точная постановка диагноза на основании КТ, МРТ, флюорографии или рентгенографии является возможной лишь в исключительных случаях.
Обычно в заключении дается лишь вероятность наличия того или иного недуга. При этом непосредственно самому местонахождению патологии не придается решающего значения.
Большое значение уделяется тому, какими являются контуры очагов.
В частности, нечеткий и неровный абрис, при диаметре поражения более 1 см, сигнализируют о высокой вероятности злокачественного процесса.Однако если присутствуют четкие края, это еще не является достаточным основанием для прекращения диагностирования пациента. Такая картина часто присутствует при доброкачественных новообразованиях.
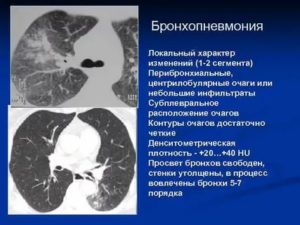
Особое внимание обращают на плотность тканей: исходя из этого параметра, врач имеет возможность отличить пневмонию от рубцевания легочной ткани, например, вызванной посттуберкулезными изменениями.
Очаговые изменения в легочной ткани могут быть спровоцированы как достаточно легко поддающимся лечению заболеванием – пневмонией, так и более серьезными недугами – злокачественными и доброкачественными новообразованиями, туберкулезом. Поэтому важно своевременно их выявить, в чем поможет аппаратный метод обследования – компьютерная томография.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Источник: https://cgb-vuf74.ru/medikamenty/ochagi-v-lyogkih-na-kt-chto-mogut-oznachat-ochagovye-obrazovaniya.html
Очаги в лёгких на КТ — что это может быть и как выглядят очаговые изменения
КТ – один из современных и эффективных методов диагностики. Суть процедуры состоит в том, что с помощью рентгеновского излучения и компьютерной программы выполняется послойный снимок нужного органа. Внутри томографа зафиксирована рентгеновская трубка.
Во время сеанса часть аппарата вращается вокруг пациента и может сделать тысячу снимков в секунду. Компьютерная программа сводит их в одну картинку и создает объемное изображение. Полный цикл обследования органов грудной клетки производится за 5-10 минут.
Компьютерную томографию назначают для исследования любых органов и систем организма. Томограмма ОГК (органов грудной клетки) — наиболее информативна, ведь по ее результатам пульмонолог видит бронхи, сосуды в легких, форму альвеол, трахею и размер лимфоузлов. Рассмотрим, как расшифровывается снимок, что означают очаги на легких, разберемся в их разновидностях.
В каких случаях проводится кт легких?
Если врач по результатам осмотра, жалобам пациента или иным признакам заподозрит какое-либо легочное заболевание, есть вероятность, что будет назначена КТ органов грудной клетки. Рассмотрим основные показания к этому исследованию:
- врач подозревает наличие образования в легких либо в области средостения, плевры;
- если рентген показал затемнение неясного характера в отдельных участках легких;
- при пневмонии, туберкулезе легких;
- выявление опухоли в легких на начальной стадии, если у пациента обнаружены злокачественные клетки в мокроте;
- после операции по удалению раковой опухоли для выявления рецидивирующего процесса.
Есть масса иных показаний к проведению КТ органов грудной клетки. Это весьма эффективное исследование, его часто назначают после рентгенографии, если снимок малоинформативен.
Что может показать снимок томографии легких?
Компьютерная томография ОГК позволяет диагностировать многие заболевания. По ее результатам специалист сможет:
- поставить уточненный диагноз;
- определить локализацию процесса, его стадию;
- назначить эффективное лечение;
- контролировать динамику терапии, назначив повторную томографию;
- оценить состояние легких, плотности тканей, внешний вид альвеол, измерить дыхательный объем;
- рассмотреть большинство легочных сосудов, легочную артерию, верхнюю полую вену, трахею, бронхи, лимфатические узлы.
Причины появления в легких субплевральных очагов
Характерно, что патологические образования могут никак не проявляться. Многие пациенты не предъявляют жалоб — у них отсутствует кашель, слабость, боль в грудине.
Одиночный очаг определяется как уплотнение легочной ткани, диаметр которого — 1-10 мм. Чаще изменения тканей легких визуализируются при таких состояниях:
- пневмония;
- первичный или хронический очаговый туберкулез;
- эмболия легочных сосудов;
- опухолевые заболевания, их последствия (метастазы, лимфогранулематоз, ретикулез);
- отечные явления как результат аллергии;
- повреждения грудной клетки, кровотечения.
Субплевральные очаги – это ограниченные участки измененных тканей, расположенные под плеврой, которая представляет собой оболочку легкого. Как правило, данный вид образований незаметен на плановой флюорографии или рентгенограмме, зато он обнаруживается на КТ.
Причины появления субплевральных очагов:
- туберкулез;
- злокачественные образования;
- очаговый фиброз.
Разновидности патологических очагов в легких
Очаги, которые обнаруживаются в легких, классифицируют по различным признакам. В первую очередь, по размеру:
- малые – до 2 мм;
- средние – до 0.5 см;
- большие – до 1 см.
Если размер очага превышает 1 см, его относят к другому типу образований – инфильтрату. Также очаги систематизируют по плотности (плотные, неплотные, средней степени плотности). Отметим, что МСКТ поможет обнаружить как мелкие очаги, так и неплотные, что может быть недоступно при рентгенографии.
Структура очага может быть разной – однородной, смешанной с бугорками, с жировыми или воздушными включениями. Перечисленные признаки — неспецифические и не свидетельствуют о каком-либо конкретном заболевании. Исключение составляют скопления жировых клеток в очаге, что говорит о таком явлении, как гамартома. Это врожденное доброкачественное образование, возникающее на легочной ткани.
Следующий тип классификации очагов — их численность:
- Единичные участки уплотнений (визуализируются от 2 до 6) могут быть признаком злокачественной опухоли или представлять собой типичные возрастные изменения в легких (как правило, фиброзного характера).
- Множественные очаги чаще всего оказываются симптомами пневмонии или туберкулеза. Однако в редких случаях очаги в количестве более шести могут означать развитие онкологии.
Как очаги в легких выглядят на снимке КТ?
Чтобы человек несведущий смог разобраться в результатах КТ, следует знать о нюансах чтения снимков. Рассмотрим самые актуальные:
- Очаговые образования представляют собой участки белого цвета на черном фоне (на снимке-негативе). В реальности пораженная область, скорее всего, имеет более темный цвет, чем здоровые ткани легкого.
- Если врач заметит на снимке участки кальцинирования или обызвествления (капсул, пропитанных солями кальция) вокруг очага, это может быть признаком доброкачественности образования. Кальцинаты по цвету похожи на кости скелета, видимые на этом снимке. Такие явления часто обнаруживаются после затяжных простудных заболеваний, бронхитов или уже излечененного туберкулеза и представляют собой некий шрам на легких. Пациента с образованием, на котором заметны признаки кальцината, пульмонологи обычно просят раз в полгода делать контрольные снимки.
- В случае, когда образование представляет собой так называемое «облачко» или очаг по типу «матового стекла», требуется более предметное обследование. Внешне оно выглядит как затуманенная область с размытыми границами. В ряде стран пациентам с такими образованиями сразу рекомендуется операция, даже если оно не растет. Уже доказано, что в 80% случаев такие очаги являются предраковым состоянием легких. Альтернатива немедленной операции — постоянное наблюдение с контрольными снимками раз в полгода-год.
В заключение отметим, что не стоит паниковать, если на снимке обнаружены изменения в легких в виде очагов. Чаще эти явления оказываются фиброзными образованиями, не требующими лечения. Однако стоит непременно пройти полное обследование и проконсультироваться с пульмонологом, чтобы исключить более серьезные болезни.
Источник: https://vedmed-expert.ru/kt/grudnaya-chast/ochagi-v-legkih-na-kt.html
Доброкачественное новообразование бронхов и легких – Общая информация
Новообразования легочной ткани занимают значительную группу опухолей (до 7-10% случаев от общего числа доброкачественных опухолей органов дыхания), отличительными особенностями которых являются избыточные разрастания легочной ткани, бронхиального дерева и плевры. Важно отметить, что при этом процесс дифференцировки клеток нарушается.
Данные новообразования не имеют половой привязанности, поэтому одинаково часто диагностируются как среди женского, так и среди мужского населения в возрастной группе до 35 лет. При этом клетки опухолевых очагов отличаются высокой степенью дифференцировки, схожим строением и функциональной деятельностью со здоровым клеточным составом.
Отличительными особенностями патологических образований считается медленный рост, без вторичных отсевов в виде метастазов, и отсутствие инвазии в соседние органы и ткани. Тем не менее, ряд опухолевых образований все же имеют склонность к озлокачествлению.
В зависимости от локализации патологических очагов различают следующие разновидности опухолей бронхо-легочной системы:
- Центральные растут из крупных сегментов бронхиального дерева, а именно сегментарных, долевых и главных бронхов. Их рост по отношению к заинтересованным полым органам может быть эндобронхиальным (экзофитным — в просвет бронха) и перибронхиальным (в соседнюю легочную ткань).
- Периферические исходят из бронхиальных стенок мелкого калибра или вовсе их соседних тканей, поэтому могут произрастать из поверхностных (субплевральных) или глубоко залегающих (внутрилегочных) слоев.
- Смешанные формы доброкачественных процессов в бронхо-легочной системе.
Доброкачественные новообразования легких
1. Опухоли бронхов эпителиального происхождения (полипы, аденомы, папилломы, карциноид, цидиндромы). Аденомы представляют собой железистые образования, произрастающие из эпителиальной ткани слизистой оболочки бронхиального дерева. В большинстве случаев размеры опухолевых очагов достигают 2,0-3,0 см. С течением времени рост опухоли замедляется, а само образование атрофируется.
На поверхности при этом образуются язвенные дефекты. Для аденомы характерно озлокачествление. Согласно гистологической картины различают следующие виды аденоматозных образований:
- карциноид;
- карцинома;
- цилиндрома;
- аденоид.
Папилломы (фиброэпителиомы) характеризуются преимущественным поражением крупных сегментов бронхиального дерева, эндобронхиальным ростом и нередко облитерацией просвета бронха. Не являются исключением сочетанные поражения бронхов, гортани и трахеи папилломатозными образованиями, склонными к малигнизации (агрессии).
Визуально определяются новообразования, внешним видом напоминающие цветную капусту.
2. Опухоли, произрастающие из нейроэктодермальных структур (нейрофибромы, невриномы или иными словами шванномы).
Опухолевые очаги берут свое начало из нервных клеток и составляют при этом примерно 2% случаев среди бластом легочной ткани доброкачественного характера. Большинство опухолей неврогенной природы локализуются по периферии и могут быть обнаружены одновременно в правом и левом легком.
3. Новообразования из мезодермальных тканей (фибромы, лейомиомы, сосудистые опухоли).
Легочные фибромы достигают в диаметральных размерах до 2,0-3,0 см и произрастают из соединительнотканных волокон. Опухоли не отдают предпочтение определенному легкому или отдельному сегменту, поэтому одинаково часто могут быть поражены оба парных паренхиматозных органа. Нередки случаи, когда патологические очаги достигают гигантских размеров и могут занимать большую часть грудной полости. Фиброматозные образования могут располагаться как в центральной части легкого, так в периферических сегментах органов дыхания. Важно отметить, что опухоли такого плана не склонны к озлокачествлению. Лейомиомы относятся к редко встречающимся опухолевым процессам, происходящих из гладкомышечных волокон сосудистой стенки или бронхиального дерева. Опухоли могут быть с центральной и периферической локализацией, при этом представлять собой полипы на широком основании или на длинной ножке. Не исключены случаи множественности узелкового процесса. Этот вид опухолевых образований растет достаточно медленно, но для них характерен гигантизм размеров, мягковатость консистенции и четкую выраженность капсулы. Опухоли легких сосудистого происхождения (гемангиоэндотелиомы, гемангиоперицитомы, капиллярная и кавернозная гемангиомы, лимфангиомы) составляют примерно 3,5% от общего числа доброкачественной патологии легких. Все новообразования визуально представлены как уплотнения округлой формы с соединительнотканной капсулой. При этом цвет опухоли может варьироваться от розоватого и до темно-красного оттенка, а в диаметре очаги могут достигать до 20,0 см. Если образования сосудистого характера располагаются в крупных бронхах, то у больного может наблюдаться регулярное кровохарканье или легочные кровотечения разной степени выраженности.
4. Новообразования, формирующиеся из эмбриональных тканей (тератомы, гамартомы).
Тератомы (дермоидные кисты, дермоид, эмбриомы, сложные новообразования) являются дисэмбриональными опухолями или кистами, произрастающими из различных тканей (жировых отложений, придатков кожи, хрящевой ткани, потовых желез). При этом рост опухолевых очагов характеризуется медленным прогрессированием с возможным нагноением или малигнизацией в тератобластому. В случае разрыва кистозного образования патологический секрет оказывается в плевральной полости, что становится причиной экссудативного плеврита. Если заинтересованным является просвет бронхов, то клиническая картина реализуется по типу абсцесса или плевральной эмпиемы (скопление гнойного экссудата). Что касается места расположения тератом, то они отдают предпочтение периферии или верхней доле левого легкого. Гамартомы (хондроаденомы, хондромы, гамартохондромы, липохондроаденомы) считаются разрастания из эмбриональных тканей, представленных хрящевой, жировой, лимфоидной и соединительной тканью, железами, сосудистой сетью, гладкомышечными волокнами). Важно отметить, что опухолевые очаги прорастают либо внутрь легкого, либо под плевру. При этом они отличаются медленным прогрессированием и бессимптомным течением. В редких случаях способны переродиться в злокачественный процесс (гамартобластому). К наиболее редким опухолевым состояниям относят:
- фиброзную гистиоцитому (воспалительной природы);
- ксантому, произрастающую из соединительной или эпителиальной ткани, с содержанием в составе жировых скоплений, пигментов;
- плазмоцитому (плазмоцитарную гранулему), образующуюся на фоне нарушений белкового обмена.
К доброкачественным процессам в легочной ткани причисляют так же туберкуломы, являющимися отдельной формой туберкулеза. При этом новообразования формируются из казеозных масс, воспалительных элементов и фиброзных участков.
Чем сервис Zendoc может помочь Вам?
1. Для того, чтобы получить максимально развернутый ответ на Ваш запрос, мы просим подготовить и предоставить нам:
- медицинскую информацию о себе
- результаты проведенных исследований и заключения докторов
- снимки на электронных носителях (диски с МРТ или КТ)
После обсуждения деталей, вся необходимая информация направляется врачам соответствующего профиля и начинается подбор предложений от клиник.
2.
При подборе лечебных учреждений наши специалисты обращают внимание на такие факторы как медицинские и международные сертификаты, авторитетные рейтинги, реальные отзывы наших пациентов и соотношение цены и качества предоставляемых услуг. В каждом конкретном случае мы предоставляем на выбор несколько возможных вариантов лечения в виде предварительных предложений от клиник, которые содержат подробную информацию о диагностике, лечении и стоимости медицинских услуг.
3. При обращении в наш сервис мы гарантируем максимально комфортный процесс организации лечения. За годы работы многие клиники, как правило, предоставляют значительно более короткие сроки ожидания, чем при прямом обращении пациента в клинику. При необходимости мы готовы предложить Вам дополнительные сервисные услуги:
- перевод медицинских анализов на 10 языков (вкл. немецкий, испанский, французский, и т.д.) получение медицинского приглашения и визы для Вас и сопровождающих лиц
- бронирование авиа или железнодорожных билетов
- бронирование гостиницы или апартаментов рядом с клиникой
- сопровождение профессиональным медицинским переводчиком
4. В некоторых случаях возможен запрос оплаты депозита непосредственно на лицевой счет клиники. Проведение предварительной оплаты лечения является не только условием зарубежных клиник, но и требованием Посольства страны выдающую медицинскую визу.
5. После окончания лечения наши сотрудники остаются на связи с пациентом, контролируя состояние здоровья. Вы можете в любое время обратиться к нашим специалистам с вопросом или просьбой организовать очную или дистанционную беседу с врачом. Также мы готовы оказать Вам помощь в приобретении лекарств в европейских аптеках.
Наш специалист ответит на интересующие вопросы о вашем заболевании
Клиники по профилю Найти все клиники
Источник: https://zendoc.ru/disease/dobrokachestvennye-opukholi/dobrokachestvennye-novoobrazovaniya-dykhatelnykh-putey/dobrokachestvennoe-opuholi-bronkhov-i-legkikh/
Перибронхит
Перибронхит – заболевание бронхов с развитием воспалительных изменений в них, когда патологические процессы затрагивают лимфатическую и кровеносную систему бронхиального дерева.
Они носят стойкий и прогрессирующий характер, в тканях органа разрастается соединительная ткань, появляются рубцы и спайки.
Заболевание принимает хроническое течение, вспышки обострений приходятся на весеннее и осеннее время года.
Механизм развития заболевания и его причины
Толчком к развитию болезни служат патологии дыхательной системы, при которых вначале воспалительный процесс охватывает слизистую оболочку бронхов, а затем распространяется в более глубокие слои (на перибронхиальные ткани). По мере развития недуга возможно образование некротических очагов поражения, уплотнений и гиперплазий в тканях дыхательного органа.
Разрастающиеся клетки начинают сдавливать кровеносные сосуды и альвеолы, бронхи сужаются и их дыхательная функция нарушается.
В результате механизм газообмена в человеческом организме ухудшается, это сказывается на свертывающей системе крови (она сгущается), сердце (оно начинает работать в усиленном режиме справа, что приводит к дистрофии миокарда), также развиваются метаболические нарушения в печени, нервной и пищеварительной системах.
Болезнь может появиться при вдыхании воздуха (бытовом контакте) с раздражающими агентами (вирусами, микрочастицами, аллергенами, бактериями) или при распространении их с током крови из других органов и систем в бронхиальное дерево.
К факторам, провоцирующим заболевание, относят:
- острые и хронические болезни органов дыхания (синуситы, риниты, тонзиллиты, фарингиты, ларингиты, трахеиты, бронхиты, пневмонии);
- специфические инфекции (корь, краснуха, туберкулез, микоз);
- аллергические реакции;
- вдыхание вредных паров или воздуха с микрочастицами химических веществ (пылью);
- заболевания сосудов с застойными явлениями в бронхах, легких, сердце, артериях, венах или капиллярах;
- травматические повреждения грудной клетки (ушибы, ранения);
- ослабление общего иммунитета;
- систематические переохлаждения;
- наследственные аутоиммунные заболевания (склеродермия, красная волчанка, васкулиты и др.);
- хронические очаги инфекции в организме (артриты, невриты, миокардиты, нефриты и др.);
- постоянное проживание в неблагоприятных климатических условиях (районах Крайнего Севера, в пустынных, степных или заболоченных зонах);
- перегрузки дыхательных органов при глубоководных погружениях, спортивных тренировках.
Симптомы перибронхита
Болезнь имеет ряд общих и специфических признаков.
К первым относят:
- повышенную утомляемость и снижение работоспособности;
- чрезмерную потливость и появление познабливания;
- эпизодические подъемы температуры;
- умеренные признаки интоксикации: головокружения, головные боли, тошнота, ломота в костях и мышцах;
- снижение аппетита и нарушения пищеварения.
Характерные признаки заболевания появляются во вторую очередь. Пациентов беспокоят:
- одышка (вначале при нагрузках, а затем и в покое);
- боли в грудине;
- синюшный оттенок кожи на лице и конечностях;
- кашель с мокротой (слизистой, гнойной, с прожилками крови).
При осмотре врач обращает внимание на увеличение объема грудной клетки. При ее выстукивании могут обнаруживаться участки с притуплением звука (это говорит о развитии воспалений в них), при выслушивании — жесткое или ослабленное дыхание, разнокалиберные хрипы, крепитация.
Со стороны сердечно-сосудистой системы бывает:
- уменьшение пульсации сосудов;
- тахи- или брадикардия;
- повышение АД.
Кроме этого, у больных перибронхитом обнаруживается увеличение печени и селезенки, отечность в области живота, лица и нижней части ног.
Стадии болезни
- Компенсаторная. В этом случае у организма еще хватает ресурсов для поддержания нормальной работы системы дыхания. Пациенты чувствуют себя в целом удовлетворительно, а одышка появляется только при физической нагрузке. Иногда в ответ на вдыхание холодного или запыленного воздуха возникает кашель. На рентгене заметны места с затемнениями в бронхах.
- Субкомпенсаторная. Здесь организм уже не в силах компенсировать патологию, поэтому заметны изменения в форме грудной клетки (она расширена), увеличение печени, пастозность и отечность подкожной клетчатки. Наблюдаются приступы одышки в покое, учащение сердечных сокращений и снижение пульсации артерий.
Рентгенограмма показывает усиление рисунка бронхиального дерева, сужение просвета бронхов, образование бронхоэктаз.
- Декомпенсированная. На этом этапе все изменения носят выраженный характер. Грудная клетка приобретает округлую (бочкообразную) форму, кожные покровы больных имеют синюшный (цианотичный) оттенок, одышка беспокоит пациентов даже во сне.
Дыхание затруднено, внешне заметны движения брюшной стенки, при прослушивании слышны влажные хрипы различной интенсивности. Отеки на конечностях занимают большую площадь, наблюдаются перебои в работе сердца, артериальная пульсация еле заметна.
На рентгенологических снимках расширения видны даже в мелких бронхах, хорошо просматриваются их патологические сужения, множественные бронхоэктазы.
Болезнь протекает длительно, от 3-х месяцев до года. Прогноз зависит от стадии развития заболевания.
Диагностика
Для постановки правильного диагноза и установления причины болезни важно тщательно изучить жалобы и образ жизни пациентов, наличие травматических повреждений, острых, хронических или наследственных патологий.
Визуальный осмотр, перкуссия и аускультация позволяют предположить наличие воспалительных изменений в легких.
Подтверждают диагноз рентгенологические исследования.
В основе дифференциации лежат клинические, гематологические и аллергические обследования, а также данные рентгенографии. На снимках видны расширения бронхов, выражено усиление их теней, осветление легочных полей и увеличение границ сердца.
Лабораторные анализы крови показывают выраженный лейкоцитоз и увеличение СОЭ.
При необходимости проводится бронхоскопия с биопсией – исследование бронхов при помощи специального прибора с забором биоптата (кусочка ткани бронха) и его изучения под микроскопом. При этом методе врач имеет возможность увидеть все изменения в крупных бронхах через видеокамеру, а также получить результаты изучения их ткани на наличие дистрофических и рубцовых изменений.
Лечение перибронхита
Терапия болезни зависит от ее причины.
- При бактериальной природе воспаления показан курс приема антибиотиков широкого спектра действия (цефалоспоринов, макролидов).
- При вирусной причине болезни принимают противовирусные и иммуномодулирующие препараты.
- Аллергикам нужны антигистаминные средства.
Общую резистентность организма поднимают витаминотерапией, организацией рационального питания и полноценного отдыха, нейтрализацией раздражающих факторов, отказом от вредных привычек.
Симптоматическое лечение предусматривает прием противоотечных, спазмолитических, обезболивающих и бронхолитических средств.
С целью восстановления функций бронхов и рассасывания рубцов и спаек в них в период ремиссии показано применение биостимуляторов (Алое, Фибс) и физиопроцедур (ультразвука, УВЧ, ингаляций, ванн, грязевых обвертываний, купание в горячих источниках). Эффективно в терапии болезни санаторно-курортное лечение в специализированных учреждениях Северного Кавказа или Черноморского побережья.
Романовская Татьяна Владимировна
Источник: http://comp-doctor.ru/dyh/peribronchitis.php
Что это такое – перибронхит?
Что это такое – перибронхит? Это воспаление наружного слоя клетчатки бронха, который соединяет орган с близлежащими частями. Часто заболевание развивается на фоне хронического бронхита, который характеризуется обильным воспалением слизистой бронхов.
По путям проникновения инфекции разделяют виды:
- Аэрогенный – через просвет бронхов;
- Лимфагенный – через лимфу из лимфатических узлов.
перейти наверх
По формам развития разделяют:
- Острый перибронхит с ярко выраженной симптоматикой;
- Хронический перибронхит, который развивается в результате недолеченного или нелечимого острого перибронхита. Характеризуется периодическими ремиссиями и обострениями.
перейти наверх
- Компенсаторная – когда внутренние ресурсы организма позволяют компенсировать недостаток дыхательной недостаточности. Проявляется в кашле, одышке.
- Субкомпенсаторная – грудная клетка расширяется, одышка возникает даже в спокойном состоянии. Все больше нарастает дыхательная недостаточность. Утомляемость возникает практически мгновенно.
- Декомпенсаторная – когда дыхательная недостаточность настолько высока, что человек не имеет сил для активного движения.
перейти наверх
Основной причиной перибронхита клетчатки бронхов является проникновение инфекции, которая попадает через воздух из просвета бронхов или от других органов организма, которые воспалены и через лимфу распространяют вредность.
При отсутствии лечения инфекция может распространиться на близлежащие альвеолы и ткани, провоцируя возникновение болезней бронхов (например, бронхит или бронхоэктатическая болезнь) и легких (например, пневмония).
Вредностями, которые поражают клетчатку бронхов, являются:
- Инфекции от других болезней: корь, грипп, коклюш, туберкулез и пр.
- Химические вещества, вдыхаемые через воздух.
- Застойные явления в легких из-за плохой работы сердца.
перейти наверх
Симптомы и признаки
Признаки и симптомы воспаления клетчатки бронхов возникают на фоне разрастания соединительной ткани вдоль бронхов и их рубцевания. Какие это симптомы?
- Повышение температуры до 39ºС;
- Ухудшение здоровья, что происходит очень резко;
- Выделяется обильное количество гнойной мокроты;
- Слышны шумы во время дыхания;
- Появляются симптомы бронхоэктатической болезни, которая начинает развиваться на фоне основного заболевания: снижение аппетита, потоотделение, одышка, кашель, кровохарканье, упадок сил;
- Повышенная утомляемость;
- Грудная клетка обретает округлую форму.
При кашле отходит зловонная гнойная мокрота, которая слегка улучшает общее состояние. Больному кажется, что он выздоравливает. На самом деле это не так. Перибронхит сам не излечится. Последующие приступы будут указывать лишь на развитие хронической болезни, которая будет лечиться более долго и серьезно.
перейти наверх
Перибронхит у детей
Перибронхит у детей развивается на фоне хронического бронхита, кори, гриппа, коклюша. Таким образом, следует вовремя лечить инфекционные болезни, которые провоцируют воспаление клетчатки бронхов.
перейти наверх
Перибронхит у взрослых
Перибронхит у взрослых проявляется достаточно часто, если больной пренебрегает лечением других респираторных болезней нижних отделов дыхательной системы. Вредность на работе также сказывается на развитии воспаления, соответственно, часто он встречается у мужчин, нежели у женщин.
перейти наверх
Лечение
Лечение перибронхита начинается с устранения основного заболевания, которое привело к развитию воспаления клетчатки бронхов. Часто данной болезнью является хронический бронхит. Лечение одной и той же области дает качественные результаты. Комплекс процедур практически одинаков.
перейти наверх
Чем лечить перибронхит?
Лекарствами:
- Антибиотиками, противовирусными или противогрибковыми препаратами, в зависимости от причины возникновения.
- Противоаллергическими препаратами, если причиной стала аллергия.
- Йодистыми препаратами, фибролизином и рассасывающими средствами.
- Мочегонными препаратами для снятия отека.
- Сульфаниламидами.
В качестве диеты выступает питание, полное углеводов. Дается больше теплой жидкости, чтобы способствовать разжижению мокроты.
В домашних условиях лечение не проводится, поскольку речь часто идет о двух заболеваниях одновременно – то, которое спровоцировало перибронхит, и само воспаление клетчатки бронхов. Здесь проводятся различные прогревающие процедуры (компрессы, аппликации, грелки, ванны), которые способствуют выздоровлению.
перейти наверх
Продолжительность жизни
Сколько живут при перибронхите? В совокупности с другими болезнями он дает неутешительный прогноз. При отсутствии должного лечения продолжительность жизни составляет несколько лет, в зависимости от осложнений, которые развиваются, и симптомов, которые они вызывают. Осложнениями являются:
- Гангрена легкого.
- Бронхит в обструктивной форме.
- Пневмония.
- Бронхоэктатическая болезнь.
- Дыхательная недостаточность.
Источник: https://vospalenia.ru/peribronhit.html
Диффузные очаговые изменения легких и возможности КТ в их выявлении и дифференциальном диагнозе | Второе мнение
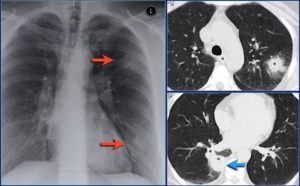
Очаговые изменения в легких при КТ – полиэтиологичны, т. е. не существует определенной строго детерминированной причины их возникновения. Легочный очаг – это уплотнение, локализованное в ткани легкого, округлой, неправильной, треугольной, овальной, полигональной либо иной формы, наибольшим размером не более 1,5 см, основой которого является вторичная легочная долька.
Милиарные очаги в легких на КТ имеют размер 1-2 мм, мелкие очаги 3-4 мм, средние 5-8 мм, крупные 9-15 мм. По плотности очаги легкого могут быть как однородными, так и неоднородными (с полостями, включениями кальция, жира).
По плотности очаги могут быть солидными (мягкотканными), по типу «матового стекла», а также неоднородной плотности (в случае наличия в структуре жидкостного компонента, жира, кальция). Очаги также могут быть центрилобулярными (бронхогенными), перилимфатическими (лимфогенными), хаотичными (гематогенными).
Выделяют ограниченную диссеминацию, когда очаги выявляются в пределах не более 2 сегментов, распространенную – очаги в пределах более 2 сегментов, и диффузную диссеминацию, при которой имеет место поражение всего легкого (обоих легких).
На изображениях (слева направо) представлены очаги в легких различного размера: милиарные множественные, мелкие, средние и крупные.
КТ легких, легочное окно. Представлены (слева направо) очаги различной структуры: множественные сливные очаги в легких по типу консолидации с неровными краями, единичный очаг по типу консолидации с ровными краями, а также очаговые изменения левого легкого по типу «матового стекла»
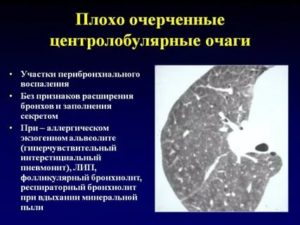
Центрилобулярные очаги
Центрилобулярные очаги имеют размер от 1-2 мм до 1,0-1,5 см. Такие очаги никогда не располагаются рядом с плеврой, так как находятся в центре легочной дольки. Наиболее часто встречаются при гиперсенситивном пневмоните (лангергансоклеточный гистиоцитоз, респираторный альвеолит).
По своей сути гиперсенситивный пневмонит – это аллергическая реакции ткани легких в ответ на воздействие сенсибилизирующих факторов. На КТ грудной клетки очаги центрилобулярного типа при гиперсенситивном пневмоните визуализируются в виде множественных участков невысокой плотности (по типу матового стекла).
Визуализируются также воздушные ловушки, видимые лучше при экспираторной КТ.
КТ грудной клетки, демонстрирующая центрилобулярные очаги в легких (слева) и очаги по типу «дерева в почках» (посередине).
Гистиоцитоз X – для этого заболевания также характерно формирование центрилобулярных очажков в верхних и средних долях легких. Признаки гистиоцитоза X (гистиоцитоза Лангерганса) на КТ – центрилобулярные и перибронхиальные очажки размером 1-2 мм, а также расширение просветов бронхов. В дальнейшем очаговый компонент уходит и на первый план выступает развитие кист.
Респираторный бронхиолит – заболевание, причиной которого связанна непосредственно с курением. Суть его – врастание в стенку бронхиол соединительной ткани.
На КТ при бронхиолите видны центрилобулярные очажки по типу «матового стекла», локализующиеся в основном в верхних долях. Впоследствии развитие заболевания приводит к формированию кист.
Фолликулярный бронхиолит, микоплазменная пневмония также могут протекать с развитием центрилобулярных очажков.
Центрилобулярные очаги по типу «дерева в почках» обусловлены расширением бронхиол и заполнением их секретом.
Этот синдром ведущий при микобактериальных инфекциях – туберкулезе легких, нетуберкулезных микобактериозах (вызванных mycobacterium avium – микобактериями птичьего типа), инфекционном бронхиолите (микоплазменные, вирусные, грибковые и пневмоцистные пневмонии).При проведении КТ при муковисцидозе также определяются схожие изменения. Диффузный панбронхиолит, ревматоидный артрит, аллергический бронхолегочный аспергиллез также могут проявляться возникновением центрилобулярных очагов в легких.
Перилимфатические очаги
Перилимфатические очаги возникают при распространении вызывающего их развитие агента по лимфатическим сосудам. При проведении компьютерной томографии легких очаги перилимфатического типа выявляются в плевре – наиболее часто – в междолевой, а также по ходу лимфатических сосудов. Чаще всего такие очаги встречаются при саркоидозе.
Саркоидоз характеризуется поражением легочной ткани по очаговому типу, а также увеличением лимфоузлов средостения. Лимфогенно диссеминированный туберкулез также характеризуется неравномерным уплотнением ткани легкого по очаговому типу.
Необходимо включать в дифференциально-диагностический ряд лимфогенный канцероматоз и различные типы пневмокониозов.
Перилимфатические очаги в легком при туберкулезе, локализованные в верхней доле левого легкого. На изображении слева множественные очаговые изменения, справа – увеличенные лимфатические узлы аорто-пульмонального окна, а также левые паратрахеальные. КТ-картина соответствует очаговому туберкулезу с поражением медиастинальных лимфатических узлов.
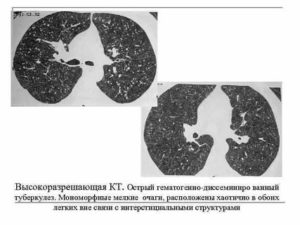
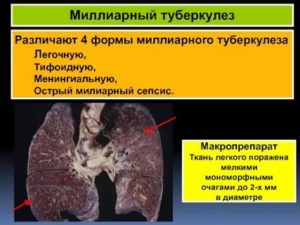
Диссеминированный туберкулез легких. КТ. Видны множественные милиарные очаги, локализованные преимущественно в верхних отделах легких. Прогностически милиарный туберкулез крайне неблагоприятная форма.
Перилимфатические очаги в легких при саркоидозе. Стрелками выделены множественные мелкие уплотнения в легочной ткани, расположенные по ходу лимфатических сосудов.
Еще одно наблюдение, демонстрирующее изменения в легких при саркоидозе – множественные мелкие и милиарные перилимфатические очаги.
Саркоидоз легких. КТ. Очаговая диссеминация. На рентгенограмме при саркоидозе (справа) – незначительное расширение корней легких.На изображениях (слева направо): перилимфатические метастазы в легкие при раке желудка, метастазы при центральном раке легкого (при раке бронха), а также тромбоэболия легочной артерии справа у этого же пациента (при раке бронха).
Хаотично расположенные очаги (гематогенная диссеминация)
Чаще всего такая диссеминация имеет место при милиарном туберкулезе легких. На КТ проявляются как множественные участки уплотнения ткани легкого, не связанные ни с сосудами, ни с плеврой, ни с интерстицием.
Септические очаги при компьютерной томографии легких располагаются по ходу сосудов (встречаются у пациентов, например, с установленными катетерами в результате их инфицирования и попадания инфекционного агента в правые отделы сердца и малый круг кровообращения).
Гематогенные метастазы в легкие выглядят как участки уплотнения, расположенные периваскулярно, имеющие четкие, ровные контуры, иногда – полости распада.
На крайнем левом изображении – очаговые изменения легких, обусловленные наличием септических легочных метастазов, на изображении посередине и на крайнем правом – гематогенные опухолевые метастазы в легкие.
Очаговые изменения легких при силикотуберкулезе.
Источник: https://secondopinions.ru/poleznye-materialy/kt/kt-organov-dyhaniya-i-grudnoj-kletki/diffuznyie-ochagovyie-izmeneniya-legkih-i-vozmozhnosti-kt-v-ih-vyiyavlenii-i-differentsialnom-diagnoze
