Лимфоцитоз, нейтропения, моноцитоз
Содержание
Лимфоцитоз и нейтропения у взрослых: витамины, как выглядит, лекарства, средства

Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
В организме человека постоянно происходит множество реакций в ответ на внешние условия. Иммунная система – первейший барьер, который встречает чужеродный агент на своем пути. Ее реакция – повышение или снижение определенных компонентов крови.
Лимфоцитоз – это увеличение содержания лимфоцитов в периферической крови свыше 37%. В разных источниках можно встретить разные показатели нормы лимфоцитов, в среднем их количество должно составлять 20-40%. В абсолютных числах лимфоциты составляют 0,8-3,6 грамм клеток в литре периферической крови.
Белые кровяные клетки (лейкоциты) составляют основное звено иммунитета, они могут сами обезвреживать чужеродные частицы, синтезировать специфические защитные белки (иммуноглобулины) и хранить память о встрече с возбудителем десятилетиями и даже всю жизнь.
Лимфоциты составляют до 40% всех белых кровяных телец, различают Т-лимфоциты, участвующие главным образом в клеточных реакциях на «чужое» и В-лимфоциты, вырабатывающие иммуноглобулины. В разные фазы заболевания количество тех или иных фракций лимфоцитов может отличаться, а их общее количество – повышается.
В процессе выздоровления лимфоциты постепенно приходят в норму, но довольно долгое время после перенесенной инфекции показатель может оставаться повышенным. Если лимфоцитоз присутствует постоянно без явной на то причины – это тревожный симптом, который может говорить о злокачественных опухолях и тяжелых нарушениях иммунитета.
Лимфоцитоз не считается самостоятельным заболеванием. Это явление сопровождает самую разную патологию и служит маркером неблагополучия или процесса выздоровления, поэтому при обнаружении повышенного количества лимфоцитов первостепенная задача – выяснить его истинную причину, в соответствии с которой врач будет определять характер лечения и его целесообразность.
Причины и виды лимфоцитоза: относительный, абсолютный
В зависимости от общего числа лимфоцитов в крови различают абсолютный и относительный лимфоцитоз.
Об относительном лимфоцитозе говорят тогда, когда их количество в литре крови остается неизменным, а меняется лишь процентное соотношение с другими фракциями белых клеток крови. Такой лимфоцитоз встречается намного чаще и обычно сопутствует увеличению или уменьшению общего количества лейкоцитов за счет других составляющих формулы белого ростка гемопоэза.
Абсолютный лимфоцитоз означает, что увеличена масса лимфоцитов в объеме крови, то есть абсолютное их число, вне зависимости от концентрации других клеток белого ростка, хотя на фоне роста числа лимфоцитов будет и увеличение общего количества белых клеток.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.Подробнее здесь…
Относительный лимфоцитоз, как правило, является показателем выздоровления или недавно перенесенной инфекции, часто встречается и у взрослых, и у детей в начальной фазе вирусных заболеваний, поэтому при его обнаружении в анализе не нужно поддаваться панике, а стоит вспомнить, чем в ближайшее время пациент болел и нет ли каких-то новых симптомов начинающейся инфекции.
Если относительный лимфоцитоз в большинстве случаев не требует никакого лечения и является фактически отражением нормальной работы иммунитета при инфекции, то абсолютное увеличение количества лимфоцитов почти всегда считается указанием на серьезные изменения и потому этот показатель игнорировать нельзя.
Не являясь самостоятельной болезнью, лимфоцитоз сопровождает самые разные патологические изменения и особые состояния иммунной системы организма. Причины лимфоцитоза крайне разнообразны, но всегда есть «провоцирующий» агент – вирус, бактерия, клетка раковой опухоли.
Абсолютный лимфоцитоз может сопровождать:
- Острые вирусные респираторные поражения;
- Коклюш;
- Внедрение цитомегаловируса, вируса гепатита;
- Инфекционный мононуклеоз;
- Туберкулез;
- Поражение токсоплазмой;
- Нарушение функции щитовидной железы и надпочечников;
- Злокачественные опухоли, где основной субстрат – белые клетки крови (лимфолейкозы, парапротеинемии).
Относительный лимфоцитоз отражает вирусные инфекции, характерен для процесса выздоровления после них, обнаруживается у пациентов с ревматическими болезнями, увеличением селезенки. Относительный лимфоцитоз считается вариантом нормы у детей первых двух лет жизни.
В педиатрии относительное повышение лимфоцитов встречается довольно часто. Дети больше подвержены всевозможным инфекциям, в первые годы жизни только происходит становление иммунитета и встреча с самыми разными возбудителями.
Лимфоцитоз появляется при респираторных инфекциях, краснухе, кори, скарлатине, ветрянке.
Некоторые специалисты считают, что даже сильные физические нагрузки и частые стрессы у ребенка могут спровоцировать некоторые сдвиги в формуле крови.
У взрослых в числе основных причин лимфоцитоза также фигурируют инфекции, но при абсолютном увеличении числа лимфоцитов высока вероятность злокачественной опухоли системы кроветворения.
Проявления лимфоцитоза
Так как лимфоцитоз – не самостоятельная патология, а отражение других заболеваний, то проявления его не будут отличаться специфичностью. Симптомы зависят от разновидности лимфоцитоза и причины, его вызвавшей.
Если лимфоциты повышены вследствие вирусной инфекции, то признаков этого лабораторного синдрома ожидать не приходится. В клинике на первый план выступят повышение температуры, кашель, боль в горле, насморк сыпь, кишечные расстройства и т. д. При обследовании будет выявлен не только лимфоцитоз, но и другие отклонения в анализах.
В случае, когда меняется формула крови уже у переболевшего какой-то инфекцией взрослого или ребенка, состояние здоровья и вовсе будет близким к норме, симптомы заболевания будут отсутствовать.
Часто по поводу такого относительного лимфоцитоза переживают родители малышей, тщетно пытаясь обнаружить его причину и подвергая чадо бесконечным обследованиям.Если общее число белых клеток крови близко к норме, а факт перенесенной вирусной инфекции подтвержден, даже если она была месяц-два назад, излишне волноваться не стоит, достаточно лишь наблюдать за состоянием ребенка и через какое-то время анализ переделать.
Абсолютный лимфоцитоз может составить большую проблему. Если количество лимфоцитов повышается вследствие опухоли кроветворной ткани, то симптомы будут указывать на рост неоплазии.
Появятся боли в костях, увеличится селезенка и печень, лихорадка станет постоянной, вероятны признаки нарушения свертываемости крови – кровоточивость, инфекции становятся частыми и более тяжелыми за счет общего снижения иммунитета.
Часто изменения количества лимфоцитов сочетаются с другими отклонениями в анализе крови.
Так, лимфоцитоз и нейтропения очень характерны для вирусных инфекций – ОРВИ, коклюш, дифтерия, сепсис и др. Также в период выздоровления можно выявить эту аномалию.
Некоторые иммунодефицитные синдромы тоже могут давать такую картину крови.
Снижение числа сегментоядерных лейкоцитов приводит к увеличению процентного содержания лимфоцитов, поэтому при нейтропении лимфоцитоз часто носит относительный характер, а симптоматика будет вызвана не столько лимфоцитозом, сколько недостатком нейтрофилов – лихорадка, частые инфекции дыхательных и мочеполовых путей, грибковые поражения и др.
При сильной нейтропении и относительном лимфоцитозе высок риск вторичных инфекционных осложнений. Это явление нельзя считать ни нормой, ни реакцией на перенесенное заболевание, если абсолютное число сегментоядерных лейкоцитов снижается до полутора и менее в литре крови.
Сочетание «лимфоцитоз и моноцитоз», когда увеличивается еще и количество моноцитов, характерно для некоторых детских инфекций – корь, ветрянка, эпидемический паротит, в таких случаях оно не представляет существенной угрозы. При значительном увеличении клеток этих двух групп врач может заподозрить моноцитарный лейкоз, миелодиспластический синдром, которые относят к злокачественным опухолям кроветворной системы.
Инфекционный мононуклеоз – вирусная инфекция, сопровождающаяся значительным лимфоцитозом с появлением в крови атипичных мононуклеаров, предшественниками которых являются моноциты. Симптоматика заболевания сводится к катару верхних дыхательных путей, ангине, лихорадке, увеличению всех групп шейных, подчелюстных лимфоузлов, селезенки, возможна желтуха.
Сильные интоксикации и бактериальные инфекции способны вызвать увеличение общего количества лейкоцитов до больших цифр наряду с относительным или абсолютным лимфоцитозом, а в анализе выявится высокий лейкоцитоз.
Такое явление часто встречается у маленьких детей. Присутствуют симптомы вирусной инфекции с повышением температуры в течение 3-5 дней, катаральные явления, возможна сыпь.Количество лейкоцитов может достигать 50х109 в литре крови, а лимфоцитов в ней будет до 80%.
Длительно существующий, своего рода хронический лимфоцитоз, может быть признаком вялотекущей инфекции, иммунодефицитного синдрома или начинающегося онкологического процесса. Обычно такие пациенты испытывают постоянную слабость, жалуются на длительную лихорадку, частые простуды.
С другой стороны, некоторое повышение лимфоцитов относительно других клеток белого ростка может наблюдаться годами у практически здоровых людей. Вероятно, это можно связать с индивидуальными особенностями организма, ведь показатели нормы, хоть и определены, все же могут быть индивидуальны для каждого из нас.
Диагностика и лечение лимфоцитоза
Для того, чтобы выявить увеличение числа лимфоцитов, нет необходимости проходить сложные и многочисленные анализы, достаточно сдать общий анализ крови и посмотреть на лейкоцитарную формулу. При изменениях в числе клеток врач может назначить повторное исследование с подсчетом абсолютных цифр лимфоцитов.
В норме лимфоциты составляют примерно 20-40% от всего количества клеток белого ростка костного мозга или 0,8-3,6 грамм в литре крови. Отклонения сопоставляются с особенностями клинической картины и жалобами пациента.
Таблица: нормы лимфоцитов и других лейкоцитов для детей по возрасту
В неясных случаях, при подозрении на опухоли может быть проведено иммунофенотипирование, определение некоторых групп антител, поиск вирусных или бактериальных антигенов. Диагностический поиск будет зависеть от предполагаемой причины лимфоцитоза.
Лечения как такового сам по себе лимфоцитоз не требует. Его целесообразность и вид определяются первопричиной. Если пациент выздоравливает после инфекции и жалоб не предъявляет, то лишь лабораторный показатель лечить не стоит. Через несколько месяцев он точно придет в норму, а может и раньше.
Когда лимфоциты свидетельствуют об острой инфекции, врач назначит противовирусные препараты или антибиотики, противогрибковые средства, обильное питье, жаропонижающие средства и т. д.
Если при знакомых всем ОРВИ лечение примерно одинаковое для большинства больных, то в случае подтверждения злокачественной опухоли появится необходимость в назначении цитостатиков, иммунодепрессантов, дезинтоксикационной терапии, а для профилактики инфекций будут использованы антибактериальный средства и фунгициды.
Вопрос профилактики лимфоцитоза – это, скорее, предупреждение появления его причин. Так, чтобы избежать колебаний числа лимфоцитов, следует укреплять иммунитет здоровым образом жизни и закаливанием, в холодное время года, когда вероятность заражения респираторными вирусами очень высока, нужно избегать мест большого скопления людей, принимать витамины и микроэлементы.
Если инфекция настигла, и в крови диагностирован лимфоцитоз – паниковать не стоит, ведь после выздоровления показатели крови вернутся в норму. Это же касается и малышей, особенно склонных к частым простудам.
В случае, когда появляется немотивированная слабость, длительная лихорадка и другие ничем необъяснимые симптомы, стоит сдать общий анализ крови, и если в нем будет значительный прирост лимфоцитов, то врач никогда не оставит его без внимания, назначив тщательное обследование и необходимое лечение.
: когда это опасно? Лимфоцитоз и онкология
Источник: http://bol.lechenie-gipertoniya.ru/gipertoniya/limfotsitoz-i-nejtropeniya-u-vzroslyh/
Изменения белой крови у детей
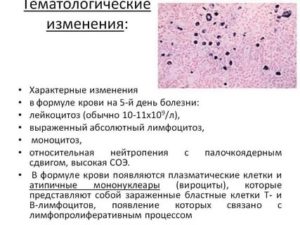
В большинстве клинических ситуаций популяции лейкоцитов оцениваются по их абсолютному числу и лейкоцитарной формуле. Важно помнить о возрастных особенностях содержания разных клеток белой крови. Изменения лейкоцитарной формулы крови у детей вызываются различными причинами.
Лейкоцитоз констатируется при уровне лейкоцитов 9 х10(9)/л и больше, у детей первого года жизни — более 12 х10(9)/л. Лейкоцитоз может быть физиологическим и патологическим.
Физиологический лейкоцитоз (гранулоцитоз) отмечается у новорожденных первых дней жизни, у грудных детей после крика. В стрессовых ситуациях возможен кратковременный перераспределительный лейкоцитоз, при этом количество лейкоцитов может повышаться до 15 х10(9)/л.
Патологический лейкоцитоз. Повышение содержания лейкоцитов в периферической крови выявляется у пациентов с некоторыми формами расстройства кровообращения, при приступах пароксизмальной тахикардии и кровотечениях, кровоизлиянии в мозг, черепномозговой травме, шоке. Лейкоцитоз характерен для воздействия экзогенных токсических веществ — нитробензола, угарного газа и др.
Инфекционный лейкоцитоз
Инфекционный лейкоцитоз встречается при многих инфекциях. Исключение составляют брюшной, сыпной тиф, грипп, корь, краснуха — вакцинация детей против краснухи в детской поликлинике «Маркушка», ветряная оспа, эпидемический паротит.
Лейкоцитоз типа нейтрофилеза наблюдается при таких заболеваниях, как ангина, паратонзиллярный абсцесс, пиодермия, пневмония, гнойный плеврит, гнойный менингит, аппендицит, перитонит, пиелонефрит, дизентерия и др.
Генерализованный туберкулез сопровождается преимущественно гранулоцитозом.
Прививка от кори ребенка – детский медицинский центр «Маркушка».
Прививка от паротита ребенка — детская поликлиника «Маркушка».
Лейкоз, острый лимфобластный, острый миелобластный, монобластный
При остром лимфобластном лейкозе количество лейкоцитов составляет (80-500) х10(9)/л (80-500 тыс. в 1 мкл), выявляются анемия, агранулоцитоз или тяжелая гранулоцитопения, тромбоцитопения.
Для острого миелобластного лейкоза характерны атипичные незрелые клетки нейтрофильного ряда (миелобласты, миелоциты) в крови. Общее количество лейкоцитов – (20-500) х10(9)/л (20-500 тыс. в 1 мкл). Возможны анемия и тромбоцитопения. Нередко увеличиваются селезенка, печень и лимфатические узлы. Дети составляют 10-15 % всех больных этим лейкозом.
Монобластный лейкоз — особая форма острого миелобластного лейкоза, составляющая около 3 % лейкозов у детей. Лейкоцитоз достигает 50х10(9)/л. Значительная часть лейкоцитов представлена монобластами. Постоянный симптом — увеличение печени и селезенки.
При хроническом миелоидном лейкозе гранулоцитоз может достигать 1000 х10(9)/л (1 млн. в 1 мкл). У детей наблюдается редко (около 2 % лейкозов). Различаются юношеский и взрослый тип лейкоза.
Лимфогранулематоз (болезнь Ходжкина)
При лимфогранулематозе (болезни Ходжкина) в начале заболевания лейкоцитоз бывает до 20 х10(9)/л, характерны гранулоцитоз, нередко эозинофилия, лимфопения. В поздней стадии с генерализованным распространением процесса на костный мозг и при его дополнительном торможении в результате гиперспленизма количество лейкоцитов становится нормальным.
Лейкемоидные реакции
Различаются несколько типов лейкемоидных реакций. О лейкемоидных реакциях говорят, когда лейкоцитоз крови превышает 40 х10(9)/л (за исключением лейкоза).
Они наблюдаются при сепсисе и других бактериальных инфекциях с высоким гранулоцитарным лейкоцитозом, тяжелом коклюше, инфекционном мононуклеозе с очень высоким лейкоцитозом, при синдроме Якша-Гайема (псевдо-лейкемическая анемия у грудных детей), при котором происходит возврат к печеночному кроветворению.
Прививка от коклюша — детская поликлиника «Маркушка».
Реактивные лейкоцитозы могут возникать при злокачественных опухолях
Реактивные лейкоцитозы могут возникать при злокачественных опухолях (например, лейкемоидная реакция в виде нейтрофилеза со сдвигом нейтрофилов до юных форм). Лейкоцитоз в виде лейкемоидной реакции миелоидного типа отмечается при тяжелой гемолитической анемии, обширных ожогах.
Лейкопения
Лейкопения — снижение уровня лейкоцитов менее 4х10(9)/л. Нейтропения — это уменьшение абсолютного количества нейтрофилов до уровня ниже 1,8 х10(9)/л.
Снижение уровня нейтрофилов, умеренная лейкопения в виде нейтропении (по количеству лейкоцитов 2-3 х10(9)/л) типична для инфекций (брюшного тифа, паратифа А и В, бруцеллеза, вирусного гепатита, эпидемического паротита, гриппа, кори, краснухи, полиомиелита, ветряной оспы, сыпного тифа, орнитоза, малярии, висцерального лейшманиоза), а также коллагенозов.
Сахарный диабет, анафилактический шок, гипотиреоз, тиреотоксикоз также сопровождаются лейкопенией. Прививка ребенка от вирусного гепатита В — в детской поликлинике «Маркушка».
Нейтрофилез — увеличение количества нейтрофилов в крови
Сами нейтрофилы представлены двумя основными их разновидностями: палочкоядерными клетками («палочками»), на долю которых в норме приходится 1-6 % от числа лейкоцитов, и сегментоядерными (47-72 %) клетками. При патологических процессах в крови могут выявляться и предшественники палочкоядерных клеток: метамиелоциты, миелоциты и миелобласты.
Увеличение содержания нейтрофилов в крови характерно для острых инфекционных заболеваний, интоксикаций, злокачественных новообразований, то есть всех тех состояний, которым свойственно внедрение в организм микробов, накопление в нем продуктов распада клеток, чужеродных веществ (нейтрофилы выполняют в организме фагоцитарную и бактерицидную функции).
Нейтропении (гранулоцитопении)
Изолированная нейтропения, обусловленная дефицитом гранулоцитарных предшественников в костном мозге, может быть приобретенной или врожденной. У детей встречаются главным образом наследственные рецессивные состояния, преимущественно наследуемые по аутосомному типу или в сцеплении с Х-хромосомой.
Приобретенная нейтропения. Относительная гранулоцитопения наблюдается в младшем детском возрасте как физиологическая особенность.
Абсолютная гранулоцитопения (менее 1,8х10(9)/л) наблюдается при таких болезнях и состояниях, как коклюш, инфекционный мононуклеоз, брюшной тиф, панмиелопатия, острый лейкоз, тяжелые инфекционно-токсические процессы (сепсис, дифтерия — прививка от дифтерии в детской клинике «Маркушка»), иммуногранулоцитопения, возникающая под влиянием антилейкоцитарных антител (ауто- и изоантитела), после лучевой или цитостатической терапии.
Нейтропения при нарушениях обмена веществ развивается при кетоацидозе, связанном с гипергликемией, ацидурией и гиперглицинурией.
Доброкачественная транзиторная гранулоцитопения нередко наблюдается у грудных детей. Общее количество лейкоцитов нормальное, а гранулоциты составляют только 5—15 %.
Дети остаются вполне здоровыми, признаки инфекции отсутствуют. Костный мозг с нормальным или повышенным цитозом, его морфология в норме, или отмечается угнетение созревания мие-лоидных предшественников на поздних стадиях.
Все пациенты выздоравливают к 4-летнему возрасту.
Циклическая (периодическая) нейтропения (или агранулоцитоз) может быть у детей всех возрастных групп на протяжении многих лет. Аутосомно-доминантный тип наследования с различной выраженностью.
Непродолжительное снижение количества гранулоцитов происходит каждые 3-4 нед., одновременно снижается сопротивляемость к инфекциям.
Возвратные лихорадки или инфекционные заболевания у ребенка отражают степень тяжести нейтропении.
Лимфоцитоз: относительный, абсолютный
Лимфоцитоз — увеличение числа лимфоцитов в крови более 3,5х10(9)/л (абсолютный лимфоцитоз), либо больше 40 % (относительный лимфоцитоз).
Относительный лимфоцитоз может быть при всех заболеваниях, сопровождающихся относительной или абсолютной гранулоцитопенией.
Абсолютный лимфоцитоз наблюдается как физиологический в младшем детском возрасте и в фазе выздоровления при острых инфекциях, а также после тяжелого физического труда, во время менструации.
Лимфоцитоз имеет диагностическое значение при следующих заболеваниях: инфекции (инфекционный мононуклеоз, грипп, корь, вирусный гепатит, краснуха, цитомегаловирусная инфекция, коклюш, бруцеллез, брюшной тиф, токсоплазмоз, туберкулез, туляремия, сифилис (вторичный и врожденный); инфекционный лимфоцитоз), болезни крови (хронический лимфолейкоз, апластическая анемия, агранулоцитоз, лимфосаркома).
Лимфопения, снижение числа лимфоцитов в крови
Лимфоциты периферической крови составляют 20-22 % у детей первых 3-4 дн. жизни, 40-44 % — 5 дн., 50- 60 % — в 1-3 года и после 2-го «перекреста» лейкоцитарной формулы (5-6 лет) – 18-40 %, или (1,2-3,5) х10(9)/л.
Снижение числа лимфоцитов в крови — лимфопения (острая или хроническая) — обычно возникает вследствие нарушений развития лимфоидной системы, торможения лимфоцитопоэза, ускоренной гибели лимфоцитов.
Лимфопения появляется при острых инфекционных заболеваниях, сопровождающихся значительным усилением гранулоцитопоэза (при этом почти всегда бывает относительная лимфопения), и при хронических инфекциях.
Абсолютная лимфопения характерна для иммунодефицитных состояний (врожденных и приобретенных).Лимфопения возникает при лимфогранулематозе (на фоне лейкоцитоза, нейтрофилеза), лейкозе, множественной миеломе, воздействии ионизирующей радиации, проведении кортикостероидной терапии, хронических заболеваниях печени, состояниях, сопровождающихся тяжелыми отеками или потерей лимфоцитов через кишечник.
Моноцитоз, увеличение уровня моноцитов
Моноцитоз — увеличение уровня моноцитов более 1 х10(9)/л. Характерен для инфекционного мононуклеоза, гистиоцитоза X, миелодиспластического синдрома, моноцитарного лейкоза, миелолейкоза, лимфогранулематоза.
Незначительный моноцитоз появляется при инфекционных заболеваниях: скарлатине, ветряной оспе, сыпном тифе, эпидемическом паротите и др.
Базофилия
Увеличение количества базофилов в крови наблюдается при аллергических состояниях — хороший детский аллерголог Москва, поликлиника «Маркушка» (за исключением периода максимального проявления аллергических реакций, когда вследствие скопления эозинофилов и базофилов в органах-мишенях происходит снижение содержания этих клеток в крови), при инфекциях (натуральная оспа, ветряная оспа), заболеваниях системы крови.
Источник: http://mark-med.ru/stati/izmeneniya-beloj-krovi-u-detej/
Моноцитоз

Моноцитоз – это патологическое состояние, при котором наблюдается увеличение содержания моноцитов больше 1000 в 1 мкл крови. Причинами служат инфекционные, воспалительные, а также онкогематологические заболевания. У детей наиболее частой причиной выступает инфекционный мононуклеоз.
Специфических симптомов нет. Клиническая картина определяется основной патологией. Уровень моноцитов исследуется в капиллярной или венозной крови при подсчете лейкоцитарной формулы.
Для возврата моноцитов к референсным показателям (от 1 до 10%) проводится лечение болезни, послужившей фоном для возникновения моноцитоза.
Четких цифровых разделений моноцитоза нет. Условно различают умеренный и выраженный моноцитоз. По патогенетическому механизму выделяют:
- Реактивный моноцитоз. Причиной данной разновидности являются воспалительные и инфекционные патологии.
- Неопластический (злокачественный) моноцитоз. Встречается у больных миелопролиферативными и лимфопролиферативными заболеваниями (у детей при лимфогранулематозе и остром монобластном лейкозе).
У детей с момента рождения наблюдается небольшое повышение моноцитов, оно достигает максимума к концу 1 недели жизни (до 15%), далее медленно снижается и к 12 месяцу становится как у взрослых.
Реконвалесценция
Несмотря на большое многообразие патологических причин, чаще всего моноцитоз свидетельствует о выздоровлении после острого инфекционного заболевания. Как правило, в основном это наблюдается у детей.
Повышение уровня моноцитов после инфекции означает, что произошла полная элиминация инфекционного агента.
Моноцитоз обычно незначительный, может сохраняться до 2-х недель, затем уровень моноцитов возвращается к нормальным показателям.
Вирусные инфекции
Моноциты являются первой линией противоинфекционной защиты. Мигрируя в ткани, они превращаются в мононуклеарные фагоциты (макрофаги).
При проникновении микроорганизма (бактерии, вируса) макрофаги его поглощают (фагоцитируют), а также презентируют на своей поверхности чужеродные антигены патогена для распознавания их Т- и B-лимфоцитами.
Кроме того, макрофаги выделяют широкий спектр различных медиаторов и цитокинов, вызывая хемотаксис нейтрофилов к очагу инфекционного воспаления. Нередко вирусные инфекции, кроме моноцитоза, становятся еще и причиной увеличения лимфоцитов (лимфомоноцитоз).
- Острые вирусные инфекции. Из всех заболеваний, самой распространенной причиной моноцитоза среди взрослых являются грипп, ОРВИ (парагрипп, аденовирусная, риновирусная инфекции). Обычно моноцитоз незначительный, он возникает резко наряду с симптоматикой, затем уменьшается до нормы примерно через 1-2 недели после стихания воспалительного процесса.
- Инфекционный мононуклеоз. Еще одной вирусной причиной моноцитоза, особенно часто встречающейся у детей, признан инфекционный мононуклеоз, вызванный вирусом Эпштейн-Барра. Ввиду длительного персистирования вируса в организме, моноцитоз может сохраняться несколько месяцев и даже лет. Также в острый период мононуклеоза в крови появляется большое количество лимфоцитов, приобретающих моноцитарные морфологические свойства (атипичных мононуклеаров) – увеличивается размер клетки и клеточного ядра, цитоплазма становится базофильной.
Моноцитоз характерен для хронических бактериальных инфекций, сопровождающихся эпителиоидноклеточной пролиферацией с образованием гранулем. В первую очередь к ним относятся туберкулез, бруцеллез, сифилис.
Также моноцитоз встречается при подостром бактериальном эндокардите, риккетсиозах. Патогенез повышения содержания моноцитов в крови при этих заболеваниях несколько отличается от такового от вирусных инфекций.
Причиной считается неэффективный фагоцитоз. Макрофаги, поглотив бактерии, не способны уничтожить их внутри себя, так как многие из этих бактерий устойчивы к разрушительному действию лизосомальных ферментов макрофагов.
Вследствие этого они выступают убежищем для бактерий, защищая их от других иммунных клеток, и, позволяя им размножаться, участвуют в формировании гранулемы.
Выделяя цитокины, макрофаги стимулируют образование новых моноцитов в костном мозге, обеспечивая бактерии новыми «убежищами».
Таким образом поддерживается хроническое течение болезни. Повышение концентрации моноцитов умеренное, из-за хронического течения патологии может сохраняться месяцами, годами, опускается до нормальных цифр только после этиотропного лечения. Единственной острой бактериальной инфекцией, вызывающей моноцитоз у детей, признана скарлатина.
Моноцитоз часто возникает на фоне инфекционных заболеваний
Системные гранулематозные процессы
Хронические неинфекционные системные воспалительные заболевания также сопровождаются моноцитозом, механизм развития которого заключается в следующем. По неизвестным причинам запускается клеточно-опосредованная иммунная реакция.
Макрофаги (тканевые моноциты), наряду с лимфоцитами и тучными клетками начинают скапливаться в различных органах, постепенно образуя гигантоклеточные гранулемы.
Секретируя интерлейкины, цитокины и другие медиаторы, макрофаги поддерживают хроническое воспаление.
У взрослых причиной становятся саркоидоз, гистиоцитоз из клеток Лангерганса, гранулематоз Вегенера. Из системных гранулематозных патологий у детей чаще встречаются воспалительные заболевания кишечника (неспецифический язвенный колит, болезнь Крона). Моноцитоз умеренной степени, но несколько выше, чем при бактериальных и вирусных инфекциях, снижается под влиянием патогенетического лечения.
Причины моноцитоза при коллагенозах точно неизвестны. Существует теория, что под влиянием аутоантител к различным компонентам соединительной ткани и цитокинов стимулируется костномозговое созревание моноцитов.
Также изучена роль моноцитов в индукции и поддержании хронического воспаления. Причиной моноцитоза у взрослых выступают системная красная волчанка, системная склеродермия, у детей в основном наблюдается дермато- и полимиозит.Степень моноцитоза коррелирует с активностью заболевания, во время ремиссии находится в пределах референсных значений.
Злокачественные болезни крови
Довольно частой причиной моноцитоза являются онкогематологические заболевания. Механизм увеличения количества моноцитов заключается в опухолевой трансформации стволовых клеток костного мозга.
Моноцитоз очень высокий, клетки могут составлять более 50% от общего числа лейкоцитов.
Моноцитоз сохраняется длительное время, снижается только после лечения химиотерапевтическими препаратами или трансплантации костного мозга.
Для взрослых более характерен хронический миелолейкоз. У детей причинами моноцитоза чаще выступают лимфогранулематоз (лимфома Ходжкина), острый монобластный (моноцитарный) лейкоз.
Помимо количественных изменений, при острых лейкозах встречается такой феномен как лейкемический провал, подразумевающий наличие только зрелых форм лейкоцитов и большого количества бластных клеток, отсутствие промежуточных форм.
Нейтропении
Еще одной причиной моноцитоза, часто наблюдаемой у детей, признаны заболевания, сопровождающиеся снижением (главным образом генетически детерминированным) выработки костным мозгом нейтрофильных гранулоцитов — нейтрофилов.
К ним относят циклическую нейтропению, синдром Костмана (детский агранулоцитоз), хроническую нейтропению с нарушением выхода гранулоцитов из костного мозга (миелокахексию). Точный механизм моноцитоза при этих патологиях неизвестен.
Обычно наблюдается умеренный моноцитоз в сочетании с эозинофилией.
Редкие причины
- Паразитарные инфекции: висцеральный, кожный лейшманиоз, малярия.
- Отравления: фосфором, тетрахлорэтаном.
- Прием ЛС: длительное введение глюкокортикостероидов.
- Восстановление костномозгового кроветворения: после миелосупрессии химиотерапевтическими препаратами.
Диагностика
Уровень моноцитов измеряется во время подсчета лейкоцитарной формулы в клиническом анализе крови. Обнаружение моноцитоза требует консультации медицинского специалиста, желательно терапевта.
Врач должен провести опрос жалоб больного, собрать анамнестические данные, выполнить общий осмотр на предмет выявления признаков того или иного заболевания.
Полученные данные служат подспорьем для назначения дополнительного обследования для выяснения причины моноцитоза:
- Анализы крови. В общем анализе крови проводится подсчет общего количества, процентного соотношения всех форм лейкоцитов (лейкоцитарная формула), определяется СОЭ. В мазке крови проверяется наличие атипичных мононуклеаров. Исследуется уровень аутоантител (к ДНК, мышечным клеткам, к топоизомеразе), антигранулоцитарных антител, СРБ. Проводится иммуногистохимический анализ и иммунофенотипирование клеток для выявления поверхностных специфических или опухолевых CD-маркеров.
- Микробиологические исследования. Для идентификации инфекционного возбудителя выполняется бактериологический посев и микроскопия мокроты. Методом иммуноферментного анализа и полимеразной цепной реакции определяются антитела к вирусам, бактериям, их ДНК. Проводятся серологические анализы (реакции непрямой гемагглютинации, микропреципитации).
- Рентгенография. При туберкулезе, саркоидозе на рентгенографии легких обнаруживается увеличение медиастинальных, прикорневых лимфатических узлов, при гистиоцитозе – двусторонние мелкоочаговые затемнения. Также для гистиоцитоза характерны участки остеолизиса и деструкции на рентгенограммах плоских костей черепа, длинных трубчатых костей.
- Сонография. Во время проведения УЗИ брюшной полости у пациентов с инфекционным мононуклеозом, бруцеллезом, онкогематологическими заболеваниями отмечается спленомегалия, реже гепатомегалия. На эхокардиографии у больных коллагенозами иногда удается выявить утолщение листков перикарда, выпот в перикардиальную сумку.
- Гистологические исследования. При злокачественных болезнях крови в мазке костного мозга, полученном путем стернальной пункции либо трепанобиопсии, обнаруживается большое количество бластных клеток. При микроскопическом исследовании бронхоальвеолярной жидкости у пациентов с гистиоцитозом отмечаются гигантские клетки Лангерганса, имеющие эозинофильную цитоплазму. В биоптате лимфоузла при лимфомах выявляются пролиферация лимфоидных клеток, клетки Березовского-Штернберга.
Лабораторная диагностика моноцитоза
Консервативная терапия
Привести уровень моноцитов к нормальным значениям напрямую невозможно. Для этого необходимо бороться с причиной, т.е. лечить основную патологию, на фоне которой развился моноцитоз.
Если моноцитоз обнаружен в крови у человека, недавно перенесшего острое инфекционное заболевание, то лечение не требуется. Это абсолютно нормальное явление, концентрация моноцитов самостоятельно нормализуется через несколько дней.
В случае продолжительного и, тем более, высокого моноцитоза, необходимо медицинское вмешательство:
- Противоинфекционное лечение. Для лечения большинства вирусных инфекций достаточно лишь постельного режима, обильного горячего питья, использования нестероидных противовоспалительных препаратов (парацетамол, ибупрофен), а также симптоматической терапии (полоскание или орошение горла антисептическими, обезболивающими растворами, спреями, закапывание в нос сосудосуживающих капель). При бактериальных инфекциях назначаются антибиотики, при туберкулезе – комбинация противотуберкулезных средств.
- Противовоспалительное лечение. В качестве патогенетического лечения хронических гранулематозных заболеваний, коллагенозов используются лекарственные препараты, подавляющие воспаление – глюкокортикостероиды (преднизолон, метилпреднизолон). Для более мощного противовоспалительного действия эффективны иммуносупрессанты – метотрексат, циклофосфамид.
- Химиотерапия. Для лечения злокачественных болезней крови, гистиоцитоза необходимо проведение курсов химиотерапевтического лечения. Иногда приходится прибегать к интратекальному введению препаратов (введению в цереброспинальную жидкость).
Хирургическое лечение
Существует хирургический способ лечения онкогематологических заболеваний и некоторых видов врожденных нейтропений, позволяющий добиться полного исцеления от болезни, – это пересадка донорских гемопоэтических стволовых клеток.
Для проведения этой операции необходимо выполнить HLA-типирования (генетический тест, определяющий антигены гистосовместимости) с целью подбора подходящего донора.
Однако к данному методу лечения прибегают в крайнем случае при безуспешности консервативной терапии, так как он ассоциирован с высоким риском летального исхода.
Прогноз
Сам моноцитоз не является индикатором прогноза. Исход напрямую определяется причиной моноцитоза. Например, физиологический моноцитоз у детей никак не влияет на продолжительность жизни.
Некоторые хронические гранулематозные заболевания, в частности, саркоидоз, иногда даже без всякого лечения заканчиваются самостоятельной ремиссией.
Онкогематологические патологии и наследственные нейтропении у детей, напротив, характеризуются неблагоприятным прогнозом и большой вероятностью смерти.
Источник: https://www.KrasotaiMedicina.ru/symptom/blood/monocytosis
Лимфоцитоз: причины, лечение и симптомы

Лимфоцитоз – увеличение сверх нормы уровня белых кровяных телец, лимфоцитов. Такое явление встречается у взрослых и детей любого возраста. Изменение количества форменных элементов в клиническом анализе крови свидетельствует о развитии заболевания инфекционной либо какой-либо другой этиологии.
Лимфоцитоз
На самом деле существуют десятки причин лимфоцитоза, и точный диагноз ставят не только по концентрации самих лимфоцитов, но и по уровню других форменных элементов. Вначале патологии присваивают код по классификации МКБ D72.8, затем его уточняют по мере обследования пациента.
Что такое лимфоциты и их роль в работе иммунной системы
Кровь – это единственная в своем роде ткань человеческого организма. Она состоит из жидкой части, плазмы, в которой находятся несколько видов клеток. Это эритроциты, лейкоциты и тромбоциты. Их количество и соотношение различно у мужчин и женщин, а также зависит от возраста.
Каждая из этих групп выполняет свои определенные функции. Эритроциты содержат особый белок, гемоглобин. В легких он соединяется с кислородом, разносит его по тканям, «обменивает» на углекислый газ, который снова возвращает в легкие. Тромбоциты – основной элемент системы свертывания крови. Они поддерживают целостность сосудистой стенки и способствуют остановке кровотечения.
Лейкоциты представляют систему защитных сил организма. По их количеству можно не только выявить острое или хроническое течение заболевания, но и состояние иммунной системы человека в целом.
Под этим названием объединяют группу клеток, разных по внешнему виду и механизму реакции на раздражители.Дело в том, что вирусы, бактерии, грибки, аллергены отличаются между собой, поэтому и иммунные тела для борьбы с ними должны также быть устроены по-другому. Это:
- нейтрофилы благодаря функции фагоцитоза поглощают и переваривают вирусы и бактерии;
- эозинофилы участвуют в формировании аллергических реакций;
- базофилы, их функции до конца не изучены;
- лимфоциты обеспечивают нормальную работу всех звеньев иммунитета. До 80% от их количества составляют Т-лимфоциты. Т-киллеры реагируют на чужеродные клетки и уничтожают их. Т-хелперы распознают патогенные микроорганизмы и запускают защитную реакцию. Т-супрессоры подавляют аутоиммунные реакции организма. В-лимфоциты продуцируют иммуноглобулины, нейтрализующие бактерии. NK-лимфоциты реагируют на собственные клетки при их перерождении во время злокачественных процессов или внедрении вируса;
- моноциты ускоряют регенерацию ран, участвуют в развитии и торможении воспаления.
Синтез «молодых» лимфоцитов происходит в костном мозге. Окончательно они «созревают» в селезенке, лимфоузлах и тимусе. Функция этого органа в иммунной системе была открыта ученым Джеки Миллером. Длительность жизни этих клеток составляет порядка трех месяцев. Они находятся в общем кровотоке, и, при необходимости, доставляются к месту локализации инфекционного процесса.
Механизм развития лимфоцитоза
Что такое лимфоцитоз и чем он вызван? Кровь «работает» для лимфоцитов как транспорт. Основное количество сосредоточено в органах – депо. Это селезенка, сосуды бронхов, лимфоузлы.
Это определяет их относительно низкое количество в данных клинического анализа в норме.
Однако при попадании какого-либо инфекционного агента через повреждения кожного покрова, слизистую оболочку половых органов, ротовой полости, носа развивается ответная иммунная реакция.
Количество Т лимфоцитов вопрос иммунологуЛимфома. Лимфоциты-предатели: как их обезвредитьЧто означает повышение лейкоцитов в анализе крови? — Доктор Комаровский
Из депо начинается высвобождение различных типов лимфоцитов, что обусловливает увеличение их концентрации в общем количестве лейкоцитов. Оно может быть абсолютным или относительным.
Если симптомы повышенного лимфоцитоза заключаются в процентном преобладании этого типа форменных элементов без изменения их общего количества в крови, говорят об относительном увеличении.
Если же в анализе отмечают рост их общего значения, то это абсолютный Т лимфоцитоз (хотя стоит отметить, что высвобождаются все типы этих клеток).
Клинический анализ крови и его расшифровка
Лимфоцитоз, показывает общий анализ крови, который делают в лаборатории в течение 1 – 2 часов. По количеству других форменных элементов и их соотношению доктор предполагает причину и природу заболевания.
Бланк исследования крови представляет собой таблицу, где перечислены показатели, сколько их реально у определенного пациента и норму для взрослых и детей.
Остановимся на них, так как это является частью диагностики лимфоцитоза.
- СОЭ (скорость оседания эритроцитов) – до 15 мм/час. При воспалительной реакции в крови появляются особые вещества, повышающие склеивание таких клеток.
- Лейкоциты (4,0 – 9,0×109 кл/литр) – не менее важный показатель, чем лимфоциты. Повышение их концентрации (лейкоцитоз), особенно в сочетании с ускорением СОЭ, свидетельствует о выраженной бактериальной инфекции. Лимфоцитоз при лейкопении (снижении количества) означает вирусное заболевание.
- Эритроциты (3,7 – 5,0×109кл/л). При сгущении крови, что часто сопутствует обезвоживанию, их количество повышается, снижение обычно отмечают после массивных кровотечений.
- Гемоглобин (120 – 160 г/л) показывает способность крови насыщаться кислородом и переносить его. Число ниже нормы – значит появление симптомов анемии.
- Гематокрит, цветовой показатель, средний объем эритроцита, количество тромбоцитов играют роль при диагностике специфических редких заболеваний крови, и с лимфоцитозом обычно не связаны.
- Лимфоциты. В бланке есть два значения – абсолютное (1,32 – 3,57×109 кл/л) и относительное (19 – 37%). Именно по таким показателям определяют тип лимфоцитоза.
- Моноциты (0,24 – 0,82×109 кл/л и 3 – 10%). Увеличение (моноцитоз) свидетельствует о затяжном течении некоторых заболеваний бактериальной природы (например, туберкулеза). Также это является специфическим симптомом инфекционного мононуклеоза.
- Эозинофилы (0,04 – 0,54×109 кл/л и 0,5 – 5,0%). Превышение нормы называют эозинофилией. Это означает аллергию, паразитарную инвазию. Такое явление отмечают и во время выздоровления.
Количество нейтрофилов показательно при расшифровке лейкоцитарной формулы. Обращают внимание на их соотношение по степени зрелости. Доктора называют это сдвигом влево или вправо. Нейтропения или гранулопения (содержание ниже нормы) одновременно с лимфоцитозом чаще говорит об остром тяжелом вирусном заболевании.
Причины лимфоцитоза и его виды
Лимфоцитоз у взрослых диагностируют в том случае, когда количество этих форменных элементов крови превышает значение 3,74×109 клеток на литр (абсолютная форма) или 37% (относительный тип).
Прежде всего стоит отметить, что иногда такой симптом возникает по вполне физиологическим причинам. Это может быть стресс, недосып, у женщин – первые дни менструации. Кроме того, различают несколько видов увеличения количества лейкоцитов в крови.
Реактивный или доброкачественный лимфоцитоз развивается на фоне:
- вирусных респираторных инфекций, гриппа, мононуклеоза (также появляется атипичный вид моноцитов – мононуклеарами), ветрянки, цитомегаловируса;
- начальных стадий ВИЧ;
- таких тяжело протекающих острых или хронических бактериальных заболеваний, как туберкулез, брюшной тиф, сифилис, ангина;
- паразитарные инфекции (токсоплазмоз);
- аутоиммунные патологии;
- нарушения работы щитовидной железы;
- пищевые отравления, попадание в организм химических токсинов, передозировка наркотиков либо лекарственных препаратов;
- бронхиальная астма, экзема, псориаз.
Причинами лимфоцитозиса ((по латыни lymphocytosis), как другими словами называют лимфоцитоз, может также стать побочные действия некоторых медикаментов, это антибиотики, сульфаниламиды, противовоспалительные средства.
Иммунодепрессанты (например, по типу Азатиоприна), стероиды и цитостатики, наоборот, приводят к возникновению дефицита нейтрофильных клеток, лейкопении и анемии.
Одновременное сочетание постоянного относительного и абсолютного повышения количества лимфоцитов свидетельствует об онкологии (остром или хроническом лимфолейкозе, тимоме и др.). Следует подчеркнуть, что такое состояние требует немедленного лечения.
Отдельного внимания заслуживает инфекционный лимфоцитоз. Это заболевания вызывает лимфотропный вирус. Пути передачи и механизм его развития на сегодняшний день до конца не изучен. Его особенностью служит одновременный лейкоцитоз.
Клиническая картина
Симптомы лимфоцитоза различны и определяются заболеванием, которое и спровоцировало отклонения от нормы в показателях анализа крови. Обычно клинические проявления развиваются постепенно. Те, у кого возникла патология, жалуются на снижение трудоспособности, сонливость, чувство постоянной усталости. Затем могут проявиться:
- повышение температуры, конкретные цифры определяются типом патологии и индивидуальными особенностями, обычно это значение колеблется в пределах 37,3 – 38°;
- катаральные явления, это боль и покраснение горла, осиплость, возможно кашель, заложенность носа;
- слезотечение;
- увеличение размера лимфоузлов (особенно это выражено при остром мононуклеозе);
- возможно появление сыпи;
- нежелание есть.
При банальном ОРВИ эти симптомы проходят через 7 – 9 дней даже при отсутствии лечения. Если температура сохраняется (или повышается), и состояние больного ухудшается, это может говорить о бактериальных осложнениях. В таком случае нужно делать повторно общий клинический анализ крови. Симптомы острого злокачественного поражения системы кроветворения развиваются быстро. Отмечают:
- слабость;
- бледность;
- приступы головокружения;
- тошнота или рвота;
- постоянные, сменяющие друг друга респираторные инфекции.
Аутоиммунные заболевания проявляются по-разному. На теле или лице может появиться сыпь, напоминающая внешне синяки или покрасневшие пятна. Длительно держится температура, хотя нет других, характерных для ОРВИ, симптомов. Затем появляется утренняя скованность движений, припухлость суставов, узелковая сыпь на коже.
Дифференциальная диагностика
Как подчеркивают доктора, лечить нужно не анализы, а конкретное заболевание. Перед началом терапии следует точно установить причину, что вызвала лимфоцитоз. Для этого одного общего анализа крови недостаточно. Для диагностики респираторной инфекции необходим тщательный осмотр пациента, выслушивание хрипов в бронхах или легких для исключения пневмонии.
Корь, краснуха, ветрянка сопровождается появлением характерной сыпи. Мононуклеоз протекает в виде ангины, сопровождающиеся сильным увеличением лимфоузлов. Хотя для уточнения типа вируса следует сделать такие дополнительные анализы при лимфоцитозе, как ПЦР. Это способ выявления ДНК возбудителя патологии.
В диагностическом плане сложность представляют аутоиммунные заболевания, особенно если кроме лимфоцитоза других симптомов нет.
Специфическим маркером подобных патологией служит повышение титра антител в анализе ANA. Затем, при положительном результате, проверяют наличие ряда интерлейкинов, пептидов и других белковых соединений.Они являются специфичными и вырабатываются при каком-либо одном виде аутоиммунного заболевания.
Аналогичным образом диагностируют и онкологию. Дополнительно необходимо сделать УЗИ внутренних органов.
Для длительного хронического лимфоцитоза характерна гепато- и спленомегалия (увеличение размера печени и селезенки соответственно). Также проверяют сердца и суставы.
Нужно акцентировать внимание, что лимфоцитоз – это состояние, сохраняющееся в течение нескольких недель после выздоровления (такую его форму называют постинфекционной).
Методы терапии лимфоцитоза
Лечение лимфоцитоза состоит в устранении его причины. С ОРВИ можно справиться народными средствами.
Это обильное питье (лучше с этой целью использовать отвар шиповника, чай с малиновым или смородиновым вареньем, морсы), горчичники, согревающие компрессы на грудь (однако следует избегать области лимфоузлов). Также необходимы промывания носа солевыми растворами, полоскание горла настойкой календулы.
Медикаментозное лечение состоит в применении противовирусных препаратов на растительной или химической основе. Также показаны капли в нос, растворы для обработки ротовой полости, небных дужек и зоны миндалин.
Если лимфоцитоз вызван бактериальными инфекциями, необходим курс терапии антибиотиками.При выявлении аутоиммунных или онкологических заболеваний лечение нужно начинать как можно раньше, это повышает вероятность благоприятного исхода.
Принимать препараты потребуется не один год. Назначают цитостатики, стероиды, химио- и лучевую терапию. Что касается инфекционного лимфоцитоза, то он не требует никакого лечения и проходит самостоятельно. Несмотря на многочисленные отзывы на форумах, посвященных традиционной или народной медицине, диагностировать причину лимфоцитоза и назначать лекарственные препараты должен только врач.
Любые отклонения от нормы в клиническом анализе крови требуют обязательной консультации у доктора.
В большинстве случаев повышение количества лимфоцитов указывает на вирусную инфекцию, которая легко поддается лечению. Однако это также может служить признаком скрытого течения серьезных заболеваний.
Поэтому для их профилактики проходить подобное обследование нужно регулярно, раз в 4 – 5 месяцев.
Источник: https://kakiebolezni.ru/serdtse-sosudyi-krov/limfotsitoz/
