Капельницы, вены, последствия
Содержание
Последствия воздуха в вене
» Статьи » Последствия воздуха в вене
Врачи заинтересовались возможностью переливания крови только в середине семнадцатого века, но различного рода инъекции, в том числе и в вену, проводились еще во времена Гиппократа, что было подробно описано в его многочисленных трудах на медицинскую тематику.
Невзирая на примитивный уровень медицины в то время (по современным меркам), уже тогда эскулапы знали, что воздух в вене может стать причиной угрожающих последствий для здоровья, а иногда и смерти, но пока человечество не придумало более действенных средств введения медицинских препаратов и биологических жидкостей, чем ставшие привычными для всех уколы и капельница.
Такое положение вещей обусловлено доступностью капельниц и шприцов, их эффективностью, простотой использования и относительной безопасностью. Она не является абсолютной не из-за опечатки автора, а в силу ряда объективных факторов. Один из наиболее значимых – возможность проникновения воздуха в кровяное русло в процессе выполнения инъекции.
Ни одно млекопитающее не может жить без кислорода, но его присутствие в вене и внутри кровяной системы человека может стать причиной очень серьезных осложнений, в том числе непоправимых.
В этой статье речь пойдет о природе деструктивных процессов, вызванных попаданием воздуха в вену, их последствиях и профилактических мерах, призванных предупредить ситуацию.
Как воздушный пузырек может попасть в кровь
Каждый студент медицинского учебного заведения любого уровня аккредитации с первых курсов знает, что перед выполнением инъекции следует убедиться в отсутствии воздуха в игле, шприце или капельнице.
Он должен вытесняться жидкостью перед ее введением в вену, в чем каждый медработник обязан убедиться перед началом процедуры.
Игнорирование этого правила говорит об отсутствии квалификации у специалиста, либо о банальном человеческом факторе, по причине которого может допускаться потенциально фатальная ошибка. Воздух при инъекциях в вену может проникнуть внутрь только в силу вышеописанных факторов.
Последствия попадания воздуха
Ситуации, в которых воздух оказался в вене, в медицинской литературе называются эмболией. Они случаются крайне редко, но если имеют место, в организме может происходить следующее:
- Закупорка сосуда. Вероятность такого результата наиболее высока у людей, имеющих атеросклеротические бляшки и страдающих гипертонией. В обоих случаях проходимость сосудов снижена, что увеличивает вероятность закупорки
- Растяжение предсердий. Воздух, попавший в кровеносную систему и свободно добравшийся до миокарда, собирается в правом отделе миокарда, откуда он не имеет возможности свободно выйти. Если его количество довольно высоко, происходит растяжение мышечной ткани, что крайне негативно влияет на работу сердца, вызывая аритмию, пароксизмы и более серьезные дисфункции
- Летальный исход. Наступает при введении в вену запредельного объема воздуха (от двадцати кубиков). Вероятность его наступления сильно повышается у людей, имеющих сердечно-сосудистые недуги
Несмотря на то, что возможность проникновения воздуха в кровеносную систему при внутривенном уколе или постановке капельницы нельзя исключить полностью, медики уверяют, его объем не сможет нанести ощутимого вреда здоровому человеку. Опасными последствиями чреваты только сознательное введение внушительного количества воздуха или его случайное проникновение в ходе оперативного вмешательства, ранения, родов, в прочих внештатных ситуациях.
Признаки попадания воздуха в кровеносную систему
Если оплошность была допущена, это не всегда можно заметить визуально. Если же после инъекции появились следующие признаки, можно с большой долей вероятности предположить, что он попал туда:
- Болезненные ощущения в области груди. Имеют место, когда миокард испытывает недостаток поступления крови из-за препятствия в системе кровообращения в виде воздуха
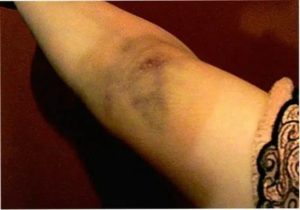
- Шишки, синяки в месте прокола от капельницы. Признаки косвенные, но они довольно часто сопровождают завоздушивание
- Слабость, предобморочное состояние, помутнение сознания. Бывают, когда пузырек перекрывает вену, питающую головной мозг
- Набухшая вена, онемение конечностей (чаще руки). Такое состояние встречается, если пузырек не продвигается к сердечной мышце, а застрял у входа в более узкое кровяное русло (размер которого носит врожденный или приобретенный характер)
- Хрипы в груди, одышка, падение артериального давления, увеличение частоты сердечных сокращений, аритмия. Симптомы могут свидетельствовать о том, что воздух, пройдя по кровеносной системе, попал в миокард
Что делать, если воздух все же попал в вену
Если инцидент имел место в стационаре, медицинский персонал должен незамедлительно принять меры, призванные не допустить появление негативных последствий. К ним относятся:
- Гемостаз. Выполняется путем проведения оперативного вмешательства. Призван удалить воздух из системы хирургическим путем
- Кислородные ингаляции. Помогают растворить пузырек воздуха (или несколько пузырьков) в крови
- Воздействие физиологическим раствором. Ему подвергаются предположительно поврежденные сосуды
- Сеансы в барокамере. Способствуют нормализации кровяного давления, растворению воздуха внутри миокарда и в вене
- Аспирация воздуха. Если его местонахождение локализовано, воздух выкачивают из вены вместе с кровью
- Медикаментозная терапия. Пациенту показываются препараты, стимулирующие работу сердечно-сосудистой системы, нормализующие давление, пульс и размер вен, для введения может использоваться капельница
- Стероидные средства. Показываются в случаях отечности головного мозга, спровоцированной проникновением воздуха в кровь.
Если воздух проник в вену дома, следует незамедлительно обратиться к квалифицированным специалистам, вызвав скорую помощь. До ее приезда нужно снять капельницу и принять удобное положение. Если имеет место вздутие вены, имеет смысл перетянуть ее, чтобы не допустить попадание воздуха в миокард.
Профилактические меры
В медицинской литературе вены классифицируются как кровеносные сосуды, обеспечивающие транспортное сообщение для кровотока от всех жизненно важных органов к миокарду.
Их важность для организма невозможно переоценить.
Чтобы не дать капельнице возможности повредить их и причинить вред организму, допустив попадание воздуха в сосуды, необходимо придерживаться простых правил при выполнении любого рода инъекций в вену:
- Использовать только исправные шприцы и системы. Качественные приспособления не допустят того, чтобы воздух несанкционированно попал в сосуды
- Идентифицировать и соблюдать сроки годности медицинских принадлежностей. Использовать просроченную капельницу или шприц недопустимо
- Тщательно удалять воздух из шприца. Проверять капельницу нужно не менее скрупулезно. Перед тем, как игла окажется в вене, выпустите немного лекарства наружу. Жидкость вытеснит пузырьки
Доверять установку капельниц следует только квалифицированным профессионалам, идеально, если процедура будет выполняться в условиях стационара. Если такой возможности нет, следуйте рекомендациям, приведенным выше и удаляйте воздух из медприспособлений до того, как катетер или игла окажутся в вене. Так Вы убережете сосуды от повреждений, но и предупредите негативные последствия.
Источник: https://medinhome.ru/stati/posledstviya-vozduha-v-vene
Постинъекционный флебит: лечение, после катетера, капельницы, что делать
В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье.
Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит.
Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционное воспаление вен: что это
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.
Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены.
Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции.
Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Причины воспаления стенок сосудов
Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.).
В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности.
В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Как проявляет себя патология
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
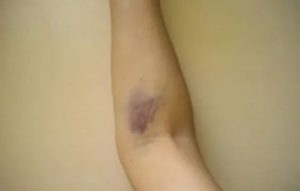
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
Диагностические методы
При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Способы лечения флебита
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков.
Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Народные способы лечения
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
Случайная инфузия мимо вены — как выявить и что делать?
Версия для печати
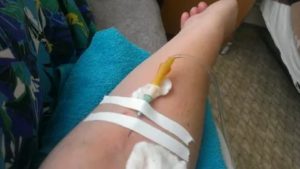
Вероятность инфильтрации и экстравазального введения значительно уменьшается, если медицинская сестра понимает причины этих явлений, правильно выбирает вену для пункции или катетеризации и оборудование, а также тщательно следит за пациентом.
В соответствии со стандартами сестринской практики, инфильтрацией называется непреднамеренное введение раствора лекарственного средства в ткани, окружающие вену.
Такие лекарственные средства могу вызывать раздражение окружающих тканей, если они окажутся в подкожной клетчатке, если же они выливаются на кожу, может развиваться контактный дерматит.
Экстравазация — это введение значительного количества раствора лекарства мимо вены, и в некоторых случаев она сопровождается даже тканевыми некрозами.
В связи с этим, надо помнить, что некоторые растворы лекарственных средств не предназначены для ведения в периферические вены. Инфильтрация и экстравазация возникают чаще всего тогда, когда катетер не полностью находится в просвете вены, или же в стенке вены есть разрыв, который способствует утечке раствора. Причины этого явления:
- Катетер введен в вену неправильно;
- Вена повреждена, вокруг имеется отек клетчатки, который препятствует правильному току крови, раствор задерживается и вытекает в окружающие ткани;
- Внутри вены или вокруг катетера формируется тромб, который задерживает раствор, он выходит в окружающие ткани. Также при этом развиваются флебит или тромбофлебит;
- Катетер прокалывает или развивает противоположную стенку вены, что также может сопровождаться флебитом или тромбофлебитом;
- Катетер вытягивается из просвета вены при движении пациента или вследствие ненадежной фиксации.
Хотя чаще всего инфильтраты и экстравазаты возникают при инфузии в периферическую вену, эти осложнения могут развиваться и при использовании центральных венозных катетеров и имплантируемых портов.
В этом случае последствия могут быть катастрофическими вследствие большого объема используемого раствора, и еще потому, что эти устройства используются для введения концентрированных и вязких растворов.
В большинстве случаев инфильтраты не приводят к тяжелому поражению тканей, но для пациента они очень некомфортны. Также приходится удалять катетер из вены и устанавливать новый, что может уменьшить число потенциально доступных вен, отнимает время и увеличивает затраты.
Самые серьезные последствия наступают, когда вне просвета сосудов оказываются раздражающие растворы, например, содержащие кальций, калий или препараты для химиотерапии.
Повреждение тканей может напрямую зависеть от рН раствора: сильно щелочные или кислые растворы вызывают самые настоящие химические ожоги.
Значительно концентрированные лекарственные препараты могут даже вызывать некроз тканей.
Степень повреждения при инфильтрации или экстравазации может зависеть от того, как быстро будут предприняты все меры, так как даже небольшое количество жидкости создает компрессию и повреждение.
При раннем выявлении и лечении инфильтратов и экстравазатов можно предупредить повреждение нервов и тканей, и предупредить хирургическое вмешательство.
Неспособность своевременно распознать эти осложнения может привести к стойкой деформации, и потере функции, даже в том случае, если пациенту будет проведена реконструктивная операция. Часто такие ошибки заканчиваются судебным процессом.
Чтобы избежать проблем, нужно быть настороженным в отношении признаков и симптомов инфильтрации и экстравазации, которые включают в себя:
- «Надутую» кожу, которая выглядит блестящей, натянутой и плотной;
- Отек в месте введения иглы или катетера;
- Холодная наощупь кожа;
- Дискомфорт;
- Замедление или прекращение инфузии;
- Утечка раствора лекарственного препарата вокруг места введения или под повязкой;
- Если над местом инфузии наложить жгут, инфузия не прекращается;
- Нет тока крови по катетеру, если пережать вену и опустить пакет с раствором (наличие крови не исключает инфильтрацию).
Дискомфорт и жжение при инфузии раздражающего или вязкого раствора может указывать на повреждение сосуда. Жалоба на боль в месте установки катетера или иглы в вену — это основной признак того, что нужно быстро вмешиваться. В этом случае необходимо принять следующие меры:
- Прекратить инфузию;
- Если нет противопоказаний, установить катетер в вену на другой руке;
- При инфильтрате — наложить компресс, если произошла экстравазация, особенно хлорида кальция — срочно приглашайте врача.
До введения вязкого, могущего вызвать сужение сосуда, или токсичного раствора лекарственного средства, необходимо знать, какие нейтрализующие вещества (антидоты) применяются при экстравазации и инфильтрации.
Для предотвращения инфильтрации, нужно выбирать подходящую вену. Выбирайте гладкую и упругую вену, которая не похожа на веревку с узлами.
Избегайте сгибательных поверхностей суставов, так как здесь смещение катетера происходит особенно часто. Если такое место — единственное, куда можно установить катетер, используйте шину.
Если пациент в сознании, инфузия долгая, а ему хочется двигаться, и например, читать книжку, то лучше избегать использования вен кисти.Чаще всего оптимально катетеризировать вены предплечья, особенно внутренней его части. Кости — это естественная шина, вены достаточно хорошо фиксированы, поэтому вероятность смещения катетера значительно уменьшается.
Начинайте выбирать вену на предплечье так низко, насколько это вообще возможно (не стоит использовать место сделанной недавно венепункции), но не стоит ипользовать вены на внешней поверхности предплечья около запястья, так как там близко проходят нервы.
Лучше не использовать вены внутренней части ниже локтя (антекубитальная ямка) — инфильтрацию в этой зоне очень легко просмотреть и она бывает немаленькой.
При значительно инфильтрации в антекубитальной ямке жидкость сдавливает важные анатомические структуры и может привести к повреждению нервов и некрозу тканей.
Чтобы раствор лекарственного препарата максимально смешивался с кровью, выбирайте катетер минимально возможного диаметра, это позволит крови смешиваться с инфузатом, и обеспечить его адекватное разведение.
Всегда водите иглу срезом вверх, чтобы уменьшить риск сквозного прокола вены, тщательно фиксируйте катетер, чтобы он не смещался, особенно у детей и пожитых.
После того, как врач установит катетер в центральную вену, или медсестра — периферическую, место пункции проверяют каждые час-два, особенно если проводится длительная инфузия. Убедитесь, что место пункции вены хорошо видно (лучше применять прозрачные заклейки, а не марлевые салфетки).
Регулярно проверяйте, не появилось ли напряжения и отека в месте введения катетера. Спрашивайте пациента, нет ли боли, если говорить он не может, проверяйте место пункции чаще.
Если вы заметите инфильтрацию или экстравазацию, сразу же прекращайте инфузию, и проверяйте, что произошло. Если инфильтрат большой, или раствор был раздражающий — немедленно зовите врача.
Если катетер остался на месте, можно попробовать шприцом аспирировать часть попавшей в ткани жидкости, также через катетер можно вести антидот.После удаления катетера больную руку надо держать в приподнятом положении (например, на подушке), и приложить холодный компресс, если это лекарства для химиотерапии — то теплый компресс. Если появляется некроз (обычно через 2-3 суток), может быть необходимой консультация хирурга.
Как документировать осложнения инфузионной терапии
Во-первых, нужно измерить участок измененных тканей, чтобы потом можно было оценить эффективность лечения. Обязательно нужно отслеживать состояние кожи и мягких тканей, чтобы избежать тяжелых осложнений, также это помогает оценить качество медицинской помощи.
Применение устройств для фиксации конечности, особенно в детской и гериатрической практике, может давать удивительные результаты: частота смещения катетеров может снизиться до нуля, и не будет тяжелых последствий. Соблюдение описанных выше несложных приемов может предотвратить осложнение. Ну а если оно все-таки возникло, то последствия можно сделать минимальными, если быстро и адекватно реагировать на случившееся.
Отдельно — о центральных венозных катетерах и имплантируемых портах
В соответствии с международными стандартами, раствор лекарственного средства, имеющий рН менее 5 и более 9, не должен вводиться через периферические вены. Например, это — ванкомицин (pH, ∼2.4) и фенитоин (pH, ∼12). То же самое касается и растворов, содержащих более 5% гидролизата белков, или 10% глюкозы.
Поскольку экстравазация такого раствора может иметь катастрофические последствия, то все их вводят через центральный венозный катетер или имплантируемый порт. Если приходится однократно вводить такой раствор в периферическую вену, то его вводят через толстый катетер, через боковой порт во время инфузии физиологического раствора, предпочтительнее иметь отдельный катетер для таких целей.
При введении вязкого или раздражающего раствора через центральный венозный катетер, всегда следует проверять обратный ток крови по катетеру, и часто делать это повторно во время инфузии.
Если обратного тока крови нет, то это можно указывать на выход катетера из просвета вены, и утечке раствора в окружающие ткани.
Также может быть тромбоз катетера — в этом случае срочно останавливайте инфузию и зовите врача во избежание тяжелых последствий.
Иногда врач проводит контрастное исследование под контролем рентгена, чтобы убедиться в проходимости катетера и может растворить тромб.
Если венозный доступ осуществляется через имплантируемый порт, важно выбирать иглу адекватной длины, чтобы она не выскочила из порта, и раствор не ушел бы в окружающую клетчатку. Если же игла окажется слишком длинной, то это может привести к повреждению мембраны порта, в результате чего экстравазация будет происходить уже через мембрану.
Когда инфузия лекарственного средства проводится через имплантируемый порт, нужно часто осматривать место установки порта, как и при работе с периферическим венозным катетером, чтобы своевременно выявить любую утечку или отек подкожной клетчатки рядом с портом.Если пациент жалуется на ЛЮБОЙ дискомфорт, немедленно прекращайте инфузию и посмотрите, что случилось. При подозрении на проблемы с портом — срочно зовите врача. Иногда порт может отсоединяться от катетера, и в этом случае пациенту нужна немедленная операция.
Шкала оценки инфильтравии в месте инфузии (Journal of Infusing Nursing, 2006)
0 баллов — нет никаких симптомов 1 балл — напряженная кожа, отек до 2.
5 см в диаметре, холодная наощупь кожа, боль может быть, а может и не быть 2 балла — Кожа натянута, отек от 2 до 12 см в любом направлении, кожа холодная наощупь, боль может быть, а может и не быть 3 балла — кожа напряжена и просвечивает, большой отек — больше 15 см, в любом направлении, кожа холодная наощупь, боль средняя или умеренная, может быть онемение
4 балла — Кожа напряжена, просвечивает, плотная, может быть даже повреждена, обесцвечена, имеется выраженный отек, более 15 см, в любом направлении, отек глубокий, есть нарушения кровотка, боль от умеренной до выраженной, могут быть синяки
К последней, самой тяжелой степени инфильтрации, также относится утечка любого препарата крови, раздражающего или очень вязкого раствора.
Список литературы
- Hadaway LC. Preventing extravasation from a central line. Nursing2004. 34(6):22-23, June 2004.
- Hadaway LC. Reopen the pipeline for I.V. therapy. Nursing2005. 35(8):54-63, August 2005.
- Infusion Nurses Society. Infusion nursing standards of practice. Journal of Infusion Nursing. 29(1S):S1-S92, January/February 2006.
- Khan MS, Holmes JD. Reducing the morbidity from extravasation injuries. Annals of Plastic Surgery. 48(6):628-632, June 2002.
- Luke E. Mitoxantrone-induced extravasation. Oncology Nursing Forum. 32(1), January 2005. http://www.ons.org/publications/journals/ONF/Volume32/Issue1/
- Stranz M. Adjusting pH and osmolarity levels to fit standards and practices. JVAD. 7(3):12-17, Fall 2002.
- Weinstein S. Plumer’s Principles and Practices of Intravenous Therapy, 8th edition. Philadelphia, Pa., Lippincott Williams & Wilkins, 2006.
Источник: https://nursing.edu.ru/element/klinicheskaya-sestrinskaya-praktika/sluchajnaya-infuziya-mimo-veny-nbsp-mdash-kak-vyyavit-i-chto-delat/
Побочные эффекты от капельницы
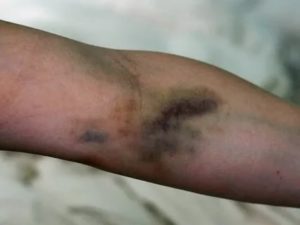
Капельницы для сосудов головного мозга и укрепления нервной системы вводят при наличии дегенеративно-дистрофических заболеваний ЦНС. Инфузии снижают риск развития ишемической болезни и инсульта, способствуют кровоснабжению нервных клеток.
Показания и противопоказания
Очищение церебральных артерий инфузионным вливанием препаратов показано в следующих случаях:
- кровоизлияние в полость желудочков;
- скопление жидкости в пространстве между оболочками мозга;
- улучшение трофики тканей;
- поддержание внутриклеточного метаболизма;
- устранение кровяных сгустков;
- снижение риска тромбообразования при нарушениях свертываемости крови;
- лечение атеросклероза, устранение холестериновых бляшек в сосудах;
- поражение артерий при сахарном диабете;
- дегенеративно-дистрофические изменения нервной ткани на фоне болезни Альцгеймера и синдрома Пика;
- инсульт геморрагического и ишемического типа;
- кислородное голодание клеток мозга;
- нормализация гемодинамики по всему организму;
- улучшение реологических свойств крови.
Инфузии могут назначить в качестве меры профилактики нейродегенеративных расстройств. В этих случаях вливают ноотропные препараты и средства для улучшения кровотока.
Но капельницы могут и ухудшить общее состояние при наличии некоторых заболеваний, которые являются противопоказаниями для проведения процедуры. К таким патологиям относят:
- хроническую форму декомпенсированной сердечной недостаточности;
- воспаление стенок венозных сосудов: артериит, флебит;
- предрасположенность к развитию отеков.
Людям старше 50 лет, беременным и кормящим женщинам инфузии проводят только по строгим медицинским показаниям.
Виды и состав препаратов
Лечение капельницам для улучшения церебрального кровообращения предполагает использование следующих групп препаратов:
- спазмолитические или вазодилататоры;
- поливитаминные и минеральные комплексы;
- ноотропные;
- ингибиторы каналов кальция;
- антикоагулянты;
- ангиопротекторы;
- альфа-адреноблокаторы.
При длительном применении комплекса медикаментов возникает необходимость в использовании гепатопротекторов. Они нормализуют работу печени и защищают ее клетки от токсического действия препаратов.
Спазмолитики
Капельницы для очистки сосудов головного мозга, названия которых приведены в списке, обладают сосудорасширяющим действием:
Препараты снижают концентрацию калия внутри клеток гладкой мускулатуры сосудов. В результате снимается спазм, артерии расслабляются. Наблюдается уменьшение интенсивности головной боли.
Благодаря расширению просвета мозговых артерий к клеткам мозга поступает больше кислорода и питательных веществ, улучшается трофика тканей и снижается риск развития гипоксии. Область ишемии начинает интенсивно кровоснабжаться.
Блокаторы кальциевых каналов
При расстройстве церебрального кровообращения помогают ингибиторы каналов кальция: Циннаризин и Стугерон. Инфузии подавляют активность специфических белков, которые располагаются в артериях.
В результате их блокады ионам кальция закрывается доступ внутрь клеток гладкой мускулатуры сосудов.
Химический элемент отвечает за сокращение мышечных клеток, поэтому при его отсутствии наблюдается сосудорасширяющий эффект.
Эти препараты оказывают следующее действие:
- снижают кровяное давление;
- восстанавливают работу вестибулярного аппарата;
- улучшают реологические свойства крови, уменьшая риск тромбообразования;
- увеличивают эластичность эритроцитов, облегчают их прохождение по мелким капиллярным сосудам;
- разжижают кровь.
Антиагреганты для церебрального кровотока
Альтернативное название — антикоагулянты. Это препараты, разжижающие кровь, показанные при нарушениях ее свертываемости.
Если биологическая жидкость становится густой, значит, в ней больше форменных элементов и меньше плазмы.
В такой ситуации происходит образование фибрина, эритроциты и тромбоциты слипаются, формируя сгусток и закупоривая просвет мозговой артерии. Он вызывает ишемический и повышает риск геморрагического инсульта.
К антиагрегантам относят:
В то же время данные препараты могут спровоцировать развитие внутреннего кровотечения, если ошибочно превысить их дозировку.
Альфа-адреноблокаторы при цереброваскулярных нарушениях
При нарушении мозгового кровообращения назначают альфа-адреноблокаторы, обладающие свойствами эрготамина. Это вещество представляет собой алкалоиды спорыньи, которые усиливают кровоснабжение мягких тканей и повышают их чувствительность к кислороду.
Из препаратов, имеющих в своем составе химические аналоги эрготамина, выделяют Сермион и Ницерголин. Для улучшения фармакологических свойств они содержат радикалы никотиновой кислоты. Витамин PP оказывает благотворное влияние на реологические свойства крови.
Альфа-адреноблокаторы обладают такими свойствами:
- усиливают трофику тканей в области ишемии;
- увеличивают поставку кислорода и питательных веществ к мозгу;
- улучшают память;
- снижают риск образования тромбов;
- уменьшают проницаемость сосудистых стенок.
Лекарства, улучшающие мозговое кровообращение
Сосудистые препараты могут улучшать церебральное кровообращение. К этой группе относят:
- Ноотропил;
- Эуфиллин, Пирацетам;
- Актовегин;
- Солкосерил;
- Винпоцетин;
- Кавинтон.
Активные соединения в их составе повышают скорость метаболизма внутри нейронов, улучшают проведение импульсов и реологические свойства крови. В отличие от спазмолитиков, они не расширяют просвет артерий.
Улучшение микроциркуляции происходит благодаря снижению агрегации эритроцитов, разжижению крови и увеличению эластичности сосудистых стенок.
Внутривенное введение препаратов осуществляется при перенесении ишемического инсульта, заболеваниях мозга и после комы.
Витамины и микроэлементы
Лекарственная терапия ослабляет организм, поэтому параллельно осуществляется введение поливитаминного комплекса. Витамины и минеральные вещества не только улучшают работу внутренних органов и систем, но и оказывают положительное влияние на сосуды мозга. Они укрепляют стенки артерий, снижают риск развития атеросклероза и повышают скорость метаболизма. Для работы ЦНС необходимы:
- витамин P;
- дигидрокверцетин;
- минеральные компоненты: селен, кремний и калий.
К наиболее эффективным относят:
Чаще всего назначается Аскорутин. Раствор желтого цвета обеспечивает организм витамином P и аскорбиновой кислотой. Витамин C укрепляет сосуды, снижая риск разрыва мозговых артерий, уменьшает их проницаемость.
Правила применения
Чистка сосудов капельницей требует соблюдения следующих правил:
- Место, расположенное на 10-15 см выше локтевого сустава, пережимают с помощью жгута. Руку сжимают в кулак и кладут на ровную устойчивую поверхность. После проявления крупной вены на ней определяют область, куда ставить укол.
- Контролируют четкость прокалывания шприцем. При попадании в вену возникает чувство, будто игла проникает в свободное пространство. В основании укола должна появиться темно-красная кровь, вытекающая из вены.
- Чуть ниже области, куда вкалывали шприц, вену зажимают большим пальцем левой руки. Второй кистью берут иглу, направленную отверстием вверх, вводят в вену под углом 45°. Шприц фиксируют на предплечье пациента пластырем. Если необходимо длительное проведение процедур, производится установка катетера.
- Колесо регулятора опускают, настраивая скорость подачи препарата. Если в трубке имеются пузырьки воздуха, раствор вливают медленнее. Лекарство должно быть комнатной температуры.
- После окончания манипуляции убирают жгут. Пациент может разжать кулак. Если в области введения появляется вздутие, срочно перекрывают вену и вынимают шприц. Это означает, что игла находилась не в вене, а в толще мягких тканей, и препарат начал скапливаться под кожей. Манипуляцию повторяют с другим сосудом.
Как только был влит весь раствор, пациенту дают полежать около 40 минут. Резко вставать запрещено.
Куда обратиться для постановки капельницы
Капельницы для сосудов мозга не отличаются по технологии от введения других инфузионных растворов, поэтому лечение может проводиться в любом медицинском учреждении.
Можно ли провести процедуру самостоятельно
Чтобы почистить сосуды в домашних условиях, необходимы соответствующие медицинские навыки. Обученный специалист может поставить себе катетер или осуществить вливание инфузии самостоятельно, следуя алгоритму и правилам применения капельницы.
Побочное воздействие и передозировка
Препараты для улучшения церебрального кровообращения могут нанести организму вред. При вливании большой дозировки сильнодействующих средств за 1 раз возможно развитие передозировки. При этом наблюдается:
- головокружение;
- скачки кровяного давления, аритмия;
- сонливость;
- потеря сознания;
- тошнота, неконтролируемая рвота;
- отек мозга и легких при высокой проницаемости мозговых артерий;
- инсульт, связанный с разрывом сосуда, при резком повышении АД и объема циркулирующей крови.
При неправильном вливании раствора существует риск развития побочных эффектов. Наиболее распространенными являются аллергия и флебит в области введения укола. В первом случае появляются высыпания на коже, сопровождающиеся сильным зудом, красные пятна, отечность лица, глотки. Редко развиваются нежелательные эффекты со стороны сосудов и сердца, пищеварительной и нервной систем.
При ухудшении состояния больного из-за неправильного применения капельниц проводится терапия, направленная на устранение любых симптомов.
Преимущества и недостатки использования капельниц
Капельницы обладают быстродействующим эффектом, который проявляется уже через 30 минут после введения инфузии. При этом усваивается более 60% активных соединений, оказывающих пользу для организма.
Плюсы инфузионного введения препаратов:
- быстрый результат;
- нормализация водно-электролитного баланса;
- выведение токсичных веществ из крови;
- низкий риск развития побочных эффектов;
- не оказывает влияние на работу ЖКТ и ССС.
Несмотря на полезные свойства, капельница обладает некоторыми недостатками:
- высокая нагрузка на печень и почки;
- любое вмешательство во внутреннюю среду организма вызывает стресс;
- ослабление иммунитета, организм прекращает вырабатывать вещества, защищающие клетки от токсинов и солей тяжелых металлов.
Чтобы избежать негативного влияния медпрепаратов, капельницы отменяют при улучшении общего состояния больного.
Поставьте мне капельницу!
Откуда в нашей стране такая любовь к капельницам и почему их польза для «сердечников» — просто миф
«Доктор, почему мне не прописали капельницы? Пичкаете таблетками, а не лечите». Подобные реплики со стороны пациентов — не редкость.
Подавляющее большинство наших соотечественников, особенно среднего и пожилого возраста, беспрекословно верит в исцеляющую силу инфузий и с радостью предоставляет свои вены для травматичных манипуляций.
В то же время на Западе инфузионная терапия используется лишь в исключительных случаях. Давайте разбираться, какая тактика оптимальна.
Тонкости введения
Капельница, или внутривенная капельная инфузия, — способ доставки различных растворов, как правило, внушительного объема (100–500 мл) прямо в кровь. Этот вид введения препаратов приобрел особую популярность в советской медицине во второй половине прошлого века, и на то были основания.
Источник: https://pro-serdze.ru/narodnye-sredstva/pobochnye-effekty-ot-kapelnitsy.html
