Камни в дыхательных путях
Содержание
Как почистить бронхи и лёгкие самостоятельно в домашних условиях
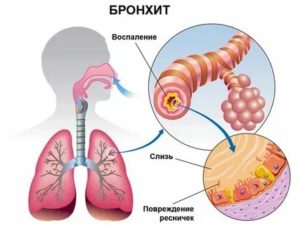
Болезни дыхательной системы, а также курение сопровождаются выделением в воздухоносные пути густого жидкого секрета, называемого мокротой. У здорового человека она образуется тоже, но в небольшом количестве, поэтому с ее эвакуацией организм справляется самостоятельно.
Но у лиц с хроническими заболеваниями легких и бронхов, а также при слабом иммунитете обильные скопления в органах дыхания представляют прекрасную среду для размножения бактериальной микрофлоры, которая провоцирует развитие пульмонологических заболеваний.
ПРИЧИНЫ И ВИДЫ ВЫДЕЛЕНИЙ
Прежде чем начать говорить от том, как очистить легкие и бронхи от мокроты, нужно коснуться основных факторов генезиса слизи, и о том, какая она бывает.
Заболевания, сопровождающиеся обильной секрецией экссудата:
- пневмония;
- бронхит(мокрота курильщика в этом числе);
- ОРВИ;
- ХОБЛ;
- бронхиальная астма
В зависимости от вида заболевания и его тяжести характер выделений может быть:
- водянистым;
- серозным;
- слизистым;
- гнойным;
- с кровью;
- фибринозным.
Проблема очистки легких и бронхов от слизи заключается в недостаточной секреции, повышенной вязкости. Как правило, это наблюдается на ранних этапах патогенеза, а также при хронических процессах и курении. Довольно часто только врач может помочь справиться с проблемой, потому что самолечение не дает ощутимых результатов.
Заметка. Вне зависимости от стадии и вида пульмонологического заболевания одной из основных целей терапии является удаление мокроты из воздухоносных путей.
ЧТО ДЕЛАТЬ
Очистительные мероприятия должны носить комплексный характер, именно такой подход даст максимальный терапевтический эффект.
Основные меры будут следующие:
Медицина 24/72 ч. назадИсхудавшая Ирина Пегова поразила: «Я весила 86 кг, а сейчас 60! На 1ст воды беру 2 ст. ложки…» Ещё332 189 280Медицина 24/72 ч. назадВисячий живот высохнет сам, если по утрам пить воду с 3-мя каплями… Ещё368 141 286
- Прием отхаркивающих препаратов и муколитиков. Это могут быть как лекарственные средства, так и народные рецепты.
- Физиотерапевтические процедуры. В стационарных условиях или амбулаторно, когда человек посещает процедурный кабинет, проводят электрофорез, прогревание парафином и озокеритом, УВЧ и так далее. В домашних условиях можно делать лечебную и дыхательную гимнастику, ингаляции небулайзером или обычным прибором, массажи.
- Укрепление иммунитета как общего, так и местного. Последнее достигается приемом специализированных препаратов, например, бронхомунал или эхинацея композитум.
Обратите внимание.
Основные меры по чистке бронхов и легких должны быть направлены на разжижении слизи и ее эвакуации из воздухоносных путей.Бронхомунал – препарат для укрепления иммунитета дыхательной системы
ТРАДИЦИОННАЯ МЕДИЦИНА
Самая лучшая инструкция по удалению экссудата из бронхолегочной системы это та, которая дана доктором после обследования пациента. Врач поможет правильно подобрать препараты (таблица) и будет мониторить ситуацию, корректируя терапию. Более подробно об этом рассказывается на видео в этой статье.
Таблица. Муколитики и отхаркивающие препараты:
НазваниеОписание
ФлуимуцилДействующее вещество ацетилцистеин. Оно стимулирует секрецию и разжижение мокроты.АмброксолПомогает нормализации секреции серозных клеток в слизистой бронхов, разжижает слизь и способствует ее выведению. Лазолван и Амбробене – одни из лучших препаратов с амброксолом гидрохлорид.
МукалтинЭто трава с содой, которая спрессована в таблетки. Можно растворять в воде или поглатывать целиком.Геделикс или ПроспанСладкие сиропы на основе вытяжки плюща. Это хорошие фитопрепараты, оказывающие выраженное муколитическое действие.СинупретТаблетки с растительными компонентами.
В состав входят трава щавеля и вербены, цвет бузины, а также корень горечавки и чашечки первоцвета.
ЧИСТКА ЛЕГКИХ И БРОНХОВ НАРОДНЫМИ СРЕДСТВАМИ
Нетрадиционные методы предлагают много рецептов. Каждый человек должен ориентироваться на собственные ощущения и предпочтения.
Ниже перечислены основные средства, имеющие наибольший терапевтический эффект, позволяющий наиболее эффективно избавляться от мокроты:
- Продукты пчеловодства. Мед можно есть в натуральном виде или добавлять в другие рецепты (народные или кулинарные). Прополис – обладает мощным бактерицидным действием, наиболее полезен в виде спиртовой вытяжки для ингаляций. Пыльца – источник витаминов и микроэлементов (лучше покупать пергу – законсервированная пчелами пыльца в сотах).
- Мать-и-мачеха. В листьях содержатся полезные компоненты, которые усиливают секрецию мокроты, помогают ее отхождению и облегчают кашель.
- Эвкалипт богат эфирными маслами и фитонцидами, которые при вдыхании быстро и достаточно эффективно действуют на бронхи и легкие.
- Корень солодки. Из него готовят сладкий сироп, который особенно нравится детям. Средство является прекрасным муколитиком, к тому же способствует очищению лимфы и печени от токсинов.
- Настойки или сиропы на основе плюща, одуванчика и подорожника.
Ниже вашему вниманию предлагается несколько рецептов народной медицины, для чистки бронхов и легких. Важно заметить, что природные компоненты легко переносятся организмом, крайне редко имеют побочные эффекты, повышают уровень иммунитета.
ЧЕРНАЯ РЕДЬКА С ЛУКОМ И ЧЕСНОКОМ
Добывать сок из редьки можно двумя способами
- перетереть корнеплод, смешать с медом (сахаром) и дать постоять и отжать сок;
- вырезать середину и положить туда пару ложек меда (как показано на фото), оставить на ночь, утром там будет сладкая вытяжка.
Лук и чеснок мелко рубят, кладут в банку и перемешивают с медом. Утром все хорошо отжимают. Затем все соки смешивают или принимают поочередно по три раза в сутки до выздоровления.
НАСТОЙ ИЗ СОСНОВЫХ ШИШЕК
Настой их шишек
Данный рецепт хорошо помогает при хронических заболеваниях. Его можно использовать на протяжении долгого времени, а цена ингредиентов ничтожна.
Для этого нужно залить измельченные сухие шишки и настаивать в термосе не менее часа (на 2 ст. ложки 200 мл кипятка). Пить нужно после еды по три раза в день пока мокрота не исчезнет, а дышать станет легче.
Заметка. Особенно полезна настойка из сосновых шишек для курильщиков с обструктивным бронхитом.
ЭФИРНЫЕ МАСЛА
Эвкалиптовое эфирное масло
Используются для растираний груди и ингаляций. Полезные испарения, насыщенные эфирами и фитонцидами, оказывают бактерицидное, регенеративное и муколитическое воздействие на легкие и бронхи.
В данном случае нельзя использовать небулайзер. Можно дышать над паром или с помощью портативного ингалятора.
В последнем случае достаточно несколько капель, а при паровых ингаляциях в теплый раствор или отвар из трав, следует добавить 20–30 капель, затем дышать по 10–15 минут несколько раз в день. После процедуры не рекомендуется разговаривать и выходить на улицу в течение получаса.
Обратите внимание. Препараты фитотерапии не рекомендуется употреблять лицам, страдающим от аллергических заболеваний или бронхиальной астмы.
ДЫХАТЕЛЬНАЯ ГИМНАСТИКА ДЛЯ ОЧИСТКИ БРОНХОВ И ЛЕГКИХ
Некоторые элементы дыхательной гимнастики
Комплекс специальных упражнений направлен на активизацию реактивности бронхов, стимуляции работы их мускулатуры и активацию реснитчатого эпителия, а также увеличения объема легких. Усиление работы бронхиального дерева в разы увеличивает секрецию и быстро очищает проходы от ненужных элементов.
Обратите внимание. Гимнастику следует выполнять утром, для удаления экссудата, скопившегося за ночь. Если делать вечером, то это приведет к обильному выделению мокроты, которая ночью не сможет быть эвакуирована, что крайне нежелательно.
Выполнять упражнения нужно в проветриваемой комнате или на свежем воздухе. Вначале (10 минут) следует разогреться при помощи обычной ЛФК или фитнес упражнений.
Затем переходят к выполнению дыхательной методики, которая должна завершаться диафрагмальным дыханием и дренажом жидкости. Каждое упражнение лучше проделывать не менее 10 раз, можно за один или несколько подходов, между которыми должен быть перерыв.
Методик довольно много, основными элементами являются:
- Ноги на ширине плеч. Руки разводятся в стороны и делается глубокий вдох. Затем они резко обхватывают торс, а ладошки бьют по лопаткам (правая рука левую лопатку и наоборот) при резком выходе.
- На глубоком вдохе из наклона руки подымаются вверх и попускаются до носков. При этом делается три выдоха подряд без вдоха, до полного опустошения легких. Упражнение нельзя делать резко.
- На вдохе руки разводятся в стороны, и затем сжимаются перед собой (локти согнуты под углом 90 градусов). При скрещивании конечностей сжимается грудная клетка и делается три выдоха подряд.
- Диафрагмальное дыхание. После дыхательной гимнастики нужно отдохнуть 2–5 минут (можно сделать заминку или растяжку). Методика проста: встать ровно, ноги на ширине плеч, одну руку положить на живот, другую на грудь (это облегчает контроль за упражнением). Дышать медленно, плавно и глубоко. Важно, что работает только живот, а грудь выключается из дыхания. На выдохе живот выпячивается, на вдохе – втягивается, т. е. живот двигается иначе (наоборот) нежели обычно.
После упражнений важно занять позу, которая обеспечит лучшее отхождение мокроты. Суть в том, чтобы на 5–10 минут наклонить голову и торс, для обеспечения лучшего дренажа. Например, можно свесится с кровати, повиснуть вниз головой на турнике, низко наклониться сидя на стуле и так далее.
Читать дальше…
Источник: https://zen.yandex.ru/media/upulmanologa/kak-pochistit-bronhi-i-legkie-samostoiatelno-v-domashnih-usloviiah-5e5b929bcdb5b2604ab63e7f
Инородные тела глотки, пищевода, гортани, трахеи и бронхов
Среди случаев инородных тел верхних дыхательных путей в практике оториноларинголога рыбьи кости встречаются наиболее часто. Пик обращаемости по поводу удаления рыбьих костей приходится на летние месяцы, когда в рационе присутствует много свеже – пойманной речной рыбы. Самара не является исключением, так как стоит на реке Волга.
Удаление, проталкивание рыбьих костей проводится в домашних условиях корочкой хлеба. Чаще всего застревают мелкие, тонкие кости – ребра.Кость застревает в верхних отделах дыхательного и пищеварительного трактов в момент проглатывания.
Наиболее излюбленными местами фиксации кости в глотке являются небные миндалины, язычная миндалина, боковые валики, задние небные дужки, грушевидные синусы. Небные миндалины становятся мишенью для рыбных костей, так как в момент глотания активно сопровождают пищевой комок. Язычная миндалина страдает по тем же причинам.
Ткань небных и язычной миндалин представлена лимфаденоидной тканью, которая очень рыхлая и легко нанизывается на тонкую рыбью кость. Сопутствующая патология в виде хронического тонзиллита с гипертрофией миндалин повышает риск вхождения кости в ткань.
В случае, когда кость застряла в верхних отделах глотки и находится в зоне прямой видимости, удаление рыбьей кости в такой ситуации не представляет сложности. Ситуация с фиксацией кости в нижних отделах глотки требует участие специалиста. Вынуть такую кость без помощи оториноларинголога крайне затруднительно.
Осложнение травмы глотки рыбьими костями наблюдаются редко. Выделяют такую форму ангины как травматическая, при длительном нахождении кости в ткани миндалины может развиться паратонзиллит, который закончится паратонзиллярным абсцессом.
Острый фарингит, латерофарингеальный абсцесс, медиастинит, флегмона глотки, шеи, сепсис, стеноз гортани как осложнение встречается достаточно редко.Удаление рыбных костей в Самаре выполняется ЛОР врачами в Амбулаторном центре №1.Первая врачебная помощь.При фарингоскопии следует внимательно осмотреть небные миндалины, отодвинув небные дужки, при непрямой ларингоскопии – корень языка, валлекулы языка, грушевидные карманы. Допускается пальцевое исследование.
https://www.youtube.com/watch?v=ncJWdKm5YSk
Извлекают инородное тело корнцангом или пинцетом под визуальным контролем, после этого — рекомендовать полоскать ротоглотку раствором антисептика, придерживаться щадящей диеты. При иной локализации инородных тел глотки пациента следует в срочном порядке госпитализировать в оториноларингологическое отделение.
Специализированная помощь. Инородные тела язычной миндалины, валлекул корня языка и грушевидных карманов извлекают при непрямой ларингоскопии у взрослых и прямой гипофарингоскопии у детей с помощью гортанного корнцанга или щипцов. Назначают противовоспалительную терапию. Если инородное тело в глотке не обнаружено, а болевой синдром сохранен, необходимо исключить инородное тело пищевода. С этой целью проводят фиброгипофарингоскопию и эзофагоскопию.
Инородные тела глотки
Причины. Обычно локализуются в рото- и гортаноглотке, куда попадают с пищей, иногда при манипуляциях во рту (булавка, игла, зубочистка).
Самым частым инородным телом глотки является рыбья кость, которая вонзается в рыхлую ткань небных, язычной миндалин, в валлекулы корня языка. Реже инородные тела (монета, мясная кость) фиксируются в грушевидных карманах.
В носоглотку инородные тела попадают из полости носа (игла), из нижних отделов глотки при рвоте. Это происходит чаще у детей и лиц пожилого возраста.
Симптомы. Боль в горле при глотании с иррадиацией в ухо (колющая при рыбьей кости), дискомфорт в проекции инородного тела, иногда гиперсаливация, рвота, затрудненное глотание.
Осложнения. Кровотечение, острый фарингит, латерофарингеальный абсцесс, медиастинит, флегмона глотки, шеи, сепсис, стеноз гортани.
Первая врачебная помощь. При фарингоскопии следует внимательно осмотреть небные миндалины, отодвинув небные дужки, при непрямой ларингоскопии – корень языка, валлекулы языка, грушевидные карманы. Допускается пальцевое исследование.
https://www.youtube.com/watch?v=ncJWdKm5YSk
Извлекают инородное тело корнцангом или пинцетом под визуальным контролем, после этого — рекомендовать полоскать ротоглотку раствором антисептика, придерживаться щадящей диеты. При иной локализации инородных тел глотки пациента следует в срочном порядке госпитализировать в оториноларингологическое отделение.
Специализированная помощь.
Инородные тела язычной миндалины, валлекул корня языка и грушевидных карманов извлекают при непрямой ларингоскопии у взрослых и прямой гипофарингоскопии у детей с помощью гортанного корнцанга или щипцов.
Назначают противовоспалительную терапию. Если инородное тело в глотке не обнаружено, а болевой синдром сохранен, необходимо исключить инородное тело пищевода. С этой целью проводят фиброгипофарингоскопию и эзофагоскопию
Инородные тела пищевода
Причины. Поспешная еда, отсутствие зубов, неадекватные зубные протезы, снижение глоточного рефлекса, алкогольное опьянение, рубцовое сужение пищевода. Инородные тела застревают обычно в области физиологических сужений, чаще на уровне первого грудного позвонка.
Симптомы. Начало заболевания внезапное, связано с приемом пищи. Характерны боль в горле или за грудиной с иррадиацией в спину, межлопаточную область, дисфагия, афагия, слюнотечение, общая слабость, недомогание, болезненность при пальпации шеи (слева), усиливающаяся при поколачивании по позвоночнику, возможно вынужденное положение головы.
При локализации инородного тела в области первого физиологического сужения пищевода голова наклонена вперед, вниз, пациент держит ее неподвижно, поворачивается всем туловищем. При локализации инородного тела в грудном отделе пищевода – положение больного полусогнутое («поза несущего человека»).
При непрямой ларингоскопии выявляют отечность, гиперемию слизистой оболочки в области черпалонадгортанных складок, черпаловидных хрящей, скопление слюны в грушевидном кармане (чаще левом). Возможны позывы на рвоту, кашель. Крупное инородное тело может вызвать затрудненное дыхание через гортань.
Осложнения. Перфорация пищевода, периэзофагит, медиастинит, кровотечение из магистральных сосудов.
Первая врачебная помощь.. Немедленная эвакуация в госпиталь. Запрещаются попытки протолкнуть инородное тело проглатыванием корок хлеба, использованием бужей.
Специализированную помощь оказывают оториноларингологи совместно с эндоскопистами. Для этого проводят непрямую ларингоскопию, рентгенологическое исследование шейного отдела в двух проекциях (по Г.М.Земцову), позволяющее обнаружить тень инородного тела, косвенные признаки неконтрастного инородного тела пищевода или повреждения его стенок.
Такими симптомами являются:
- выпрямление шейного отдела позвоночника вследствие напряжения лестничных мышц;
- расширение предпозвоночного пространства;
- наличие симптома воздушной «стрелки» – скопления воздуха, вышедшего из желудка, ниже уровня инородного тела, заостренный конец «стрелки», указывающий на место расположения инородного тела;
- полосчатые просветления в предпозвоночном пространстве – признак проникновения воздуха в позадипищеводную клетчатку или развития гнилостного воспаления с образованием газа.
С диагностической и лечебной целью проводят также фиброэзофагоскопию. При невозможности извлечь ущемленное инородное тело пищевода при эзофагоскопии выполняют эзофаготомию. Назначают противовоспалительную терапию.
Инородные тела дыхательных путей
Причины. Аспирация жидкости или обтурация частицами пищи, грунта при внезапном глубоком вдохе, падении, плаче, испуге, разговоре, смехе.
Этому способствует отвлечение внимания пострадавшего во время еды, привычка держать во рту посторонние предметы, снижение гортанно-глоточного рефлекса, ношение съемных зубных протезов, алкогольное опьянение, отсутствие сознания при черепно-мозговой травме, отравлении.
Чаще встречаются инородные тела бронхов (88%), реже – трахеи (8,8%) и гортани (3,2%). Клиническая картина зависит от характера, формы и уровня нахождения инородного тела в дыхательных путях.
Инородные тела гортани
Симптомы. При инородных телах, закрывающих более половины ой щели (живая рыба, кусок пищи, аденоидная ткань), развивается молниеносный стеноз: возникает удушье, исчезает голос, утрачивается сознание.
Острые и тонкие металлические инородные тела (булавки, швейные иглы, рыбья кость) вначале не вызывают резкого нарушения дыхания.
Возникает судорожный кашель, сопровождающийся внезапным затруднением дыхания, возможны расстройство голоса, рвота, боль в области гортани.
При ларингоскопии можно обнаружить инородное тело, вонзившееся в область черпаловидного хряща, черпалонадгортанной складки. Присоединение отека слизистой оболочки вызывает нарастание инспираторной одышки.
Осложнения. Инородное тело, обтурирующее просвет гортани, вызывает молниеносный стеноз, и без надлежащей помощи в ближайшие минуты приводит к летальному исходу. При неполной обтурации гортани посторонним предметом в ближайшие часы развивается острый стеноз гортани.
Первая врачебная помощь. При IV (терминальной) стадии стеноза гортани проводят коникотомию или крикоконикотомию, при III (декомпенсированной) стадии стеноза – срочную трахеостомию. Осуществляют введение дегидратирующих, мочегонных, антигистаминных, кортикостероидных препаратов. Пострадавшего немедленно эвакуируют в ЛОР-отделение.
Специализированная помощь заключается в безотлагательном удалении инородного тела при непрямой (у детей) или прямой фиброларингоскопии с участием эндоскописта и анестезиолога, проведении противоотечной, противовоспалительной, симптоматической терапии.
Инородные тела трахеи
Симптомы. Инородные тела (орешки, бобы, горох, арбузные семечки), увлеченные вдыхаемым воздухом, могут проходить через ую щель и фиксироваться на слизистой оболочке трахеи.
Это приводит к приступообразному судорожному сухому кашлю, затрудненному дыханию, боли за грудиной, рвоте при приступах кашля. Обнаруживают симптомы «баллотирования» или «хлопания» постороннего предмета в трахее.
Присоединение отека слизистой оболочки приводит к инспираторной одышке.
Осложнения. Инородные тела, способные к набуханию (семена бобов), в сочетании с реактивным отеком слизистой оболочки трахеи могут привести к ее стенозу, особенно у маленьких детей, развитию трахеита.
Первая врачебная помощь. Назначают седативные, дегидратирующие, антигистаминные, кортикостероидные препараты, антибиотики, кислородные ингаляции. При декомпенсированном стенозе выполняют трахеостомию.
Специализированная помощь состоит в неотложном удалении инородного тела при верхней трахеоскопии под наркозом с применением миорелаксантов. При невозможности извлечь разбухшее инородное тело через ую щель проводят трахеостомию на бронхоскопической трубке и удаляют его через разрез в трахее. Назначают противовоспалительную, противоотечную, симптоматическую терапию.
Инородные тела бронхов
Симптомы. Посторонние предметы чаще попадают в правый бронх. Возможны следующие виды закупорки: полная, неполная, клапанная (вентильная). Симптомы зависят от размеров, характера поверхности инородного тела (острое, гладкое), локализации (главный, долевой, сегментарный бронхи), длительности нахождения инородного тела и реакции слизистой оболочки дыхательного тракта.
В отличие от инородных тел гортани и трахеи дыхание сохраняется относительно свободным, приступы кашля редкие и менее продолжительные. Клиника зависит от степени нарушения бронхиальной проходимости и воспалительных изменений в легочной ткани.
Физикальными методами исследования на стороне обтурации инородным телом обнаруживают усиление ого дрожания, укорочение перкуторного звука, коробочный оттенок звука, ослабленное дыхание, сухие и влажные хрипы.
При рентгенологическом исследовании выявляют плотную тень контрастного инородного тела (чаще в правом бронхе), при обтурационном ателектазе в результате полной закупорки бронха – снижение прозрачности легочного поля, высокое стояние купола диафрагмы, сужение межреберных промежутков, эмфизему другого легкого, смещение тени средостения в сторону пораженного бронха.
При неполной закупорке бронха на стороне поражения отмечают ограничение подвижности купола диафрагмы, снижение прозрачности легочного поля, смещение тени средостения в пораженную сторону при вдохе (симптом Гольцкнехт-Якобсона).
При клапанной (вентильной) закупорке бронха прозрачность легкого на стороне поражения повышается (эмфизема), межреберные промежутки расширяются, купол диафрагмы опускается, ее экскурсии ограничиваются, тень средостения смещается в здоровую сторону.
Осложнения. Ателектаз, пневмония, воспалительные изменения на месте фиксации инородного тела.
Первая врачебная помощь. При подозрении на инородное тело бронха вводят антибиотики, бронхолитики, обеспечивают ингаляцию увлажненного кислорода. Пациента в экстренном порядке эвакуируют в госпиталь.
Специализированная помощь предусматривает тщательное обследование с участием оториноларинголога, терапевта, эндоскописта, анестезиолога, рентгенолога. Важно решить вопрос о степени экстренности удаления инородного тела и об объеме вмешательства.
В первую очередь, в ходе фибротрахеобронхоскопии под наркозом удаляют инородные тела бронхов с выраженными нарушениями дыхания. Во вторую очередь извлекают инородные тела бронхов, осложненные ателектазом или вентильным стенозом.
При невозможности удалить через ую щель разбухшее органическое инородное тело, крупный предмет с острыми краями, при асфиксии в связи с попаданием инородного тела в дыхательные пути, при неоднократных безуспешных попытках извлечения инородного тела путем верхней трахеобронхоскопии выполняют нижнюю трахеобронхоскопию (после предварительной трахеотомии).
При невозможности удаления инородного тела методом трахеобронхоскопии больных переводят в отделение торакальной хирургии для бронхотомии. Назначают антибиотики, бронхолитики, противовоспалительную, симптоматическую терапию.Источник: https://volovcenter.ru/sos/gorlo/inorodnye-tela/
Инородное тело в легких: может ли попасть еда, симптомы и что делать
Нарушения дыхательной деятельности при попадании инородного тела в дыхательные органы и пути носит медицинское название – аспирация.
Чаще всего с этим диагнозом в больницу попадают дети младшего дошкольного возраста. Это связано с тем, что во время игр детям интересно попробовать на вкус любимые игрушки. Самые маленькие тянут в рот все, что попадется под руку, именно поэтому, чтобы оградить ребенка от опасности, необходимо исключить из детской комнаты все игрушки с мелкими деталями.
В детском возрасте опасность заключается в том, что ребенок не всегда может объяснить, что произошло. И при отсутствии выраженной симптоматики факт попадания инородного дела в дыхательные пути выясняется, когда развиваются сопутствующие заболевания.
Предметы в легких полностью или частично перекрывают бронхиальный просвет, нарушая движение воздуха, вызывают воспаления и гнойные процессы в легочных путях.
От размера инородного тела зависит, куда оно попадет: в трахею, бронхи или легкие. Далее рассмотрим, чем опасно попадание предметов в дыхательную систему и что делать в этом случае.
Чем опасны инородные тела в легких и как распознать состояние?
В большинстве случаев, инородные тела попадают в правосторонние бронхи и легкие. Это обуславливается большим объемом правого легкого и его расположением. Частицы, оседающие в мелких бронхиальных разветвлениях, редко имеют выраженную симптоматику.
Чаще всего наблюдается редкое покашливание, которое списывают на простудное заболевание.
Это состояние представляет трудность для диагностики, и опасно тем, что посторонние частицы могут полностью перекрыть бронхиальный просвет.
Даже если человек сразу после попадания инородного тела в легкие чувствует себя относительно нормально, со временем развиваются следующие симптомы:
- Кашель с отхождением гнойной мокроты.
- Повышение температуры.
- Отхаркивание кровянистой слизи.
- Нарушение частоты дыхания с нехваткой воздуха.
Самый плохой признак – отсутствие кашля, это значит, что инородное тело полностью перекрыло воздухоносные пути.
Когда частицы достаточно крупные, они способны полностью перекрыть доступ воздуха в легкие, что может привести к летальному исходу. Симптомы состояния, угрожающего жизни:
- Меняется цвет лица, приобретая красный или синий оттенок.
- Невозможность сделать вдох.
- Внезапно начавшийся приступообразный кашель.
- Больной держится за горло.
- Охриплость, полная потеря голоса.
- Дыхание со свистом.
- Одышка.
- Потеря сознания.
Предметы с неровной поверхностью при заглатывании больше других способствуют воспалительному процессу, так как на них задерживается слизь, оседают бактерии, и они могут травмировать бронхиальные пути. Чужеродные белки вызывают аллергические реакции и местные воспалительные процессы.
Самую большую опасность представляют пищевые частицы, способные разлагаться на более мелкие крупицы. Только врач скажет, что делать, если пища попала в дыхательную систему. Ее извлечение более сложно, и частицы очень быстро разлагаются, вызывая гнойное воспаление.
При попадании инородного тела в бронхиальные пути развиваются следующие заболевания:
- Эмфизема легких.
- Обструктивный бронхит.
- Отек легких.
- Пневмония.
- Гнойный плеврит.
- Абсцесс легкого.
- Бронхоэктостаз.
Если инородные предметы находятся в мелких бронхиальных путях, возможно механическое повреждение, инфицирование и разрастание легочной ткани.
Чтобы этого избежать, при подозрении на аспирацию необходимо обратиться к пульмонологу, который, проведя диагностику, определит, есть инородное тело в дыхательных путях или нет.
к оглавлению ↑
Диагностика и лечение
В первую очередь, диагностика основывается на жалобах пострадавшего. Если дело касается ребенка – то на рассказах взрослых, о том, что случилось. Если же не был замечен факт аспирации, то без наличия внешних симптомов, диагностика может быть затруднена.
Сначала у пациента прослушивают дыхание, врач может услышать: хрипы, свист, ослабленное или жесткое дыхание. При полном перекрытии бронхиального просвета специалист ничего не услышит. Далее назначаются следующие диагностические методы:
- Рентгенография.
- Рентгеноскопия.
- Эндоскопия.
На рентгеновских снимках не всегда видны попавшие в дыхательные пути предметы и еда. Это может быть связано с проницаемостью рентгеновских лучей или с образованием в легких сильного отека, закрывающего инородное тело.
Самым точным методом диагностики будет эндоскопия. В зависимости от состояния и возраста пациента процедура может проходить под местной или общей анестезией.
Детям эндоскопию проводят только под общим наркозом. Еще одним методом диагностики является МРТ грудной клетки, но его используют крайне редко из-за высокой стоимости процедуры.
к оглавлению ↑
Неотложные действия
Что делать в первую очередь при аспирации? При попадании инородного тела в дыхательные пути следует оценить состояние больного. Если он находится в сознании и не задыхается, ему необходимо хорошо откашляться. При подозрении, что частицы могли остаться в дыхательной системе необходимо вызвать скорую помощь или самостоятельно обратиться в приемный покой стационара.
Если кашель после аспирации сопровождается одышкой, цианозом на лице, следует оказать следующую помощь:
- Просто положить пострадавшего через колено вниз лицом, чтобы голова оказалась как можно ниже, и нанести несколько сильных ударов между лопатками. Если инородное тело попало не очень глубоко, есть шанс, что после этих действие оно выйдет.
- Можно проделать следующие действия: положить больного на спину, сложить руки замком и надавить на область между пупком и ребрами несколько раз.
- Если больной в состоянии, попросить его сделать наклон через спинку стула, и резкими хлопками попытаться выбить инородное тело из дыхательных путей.
Запрещено стучать по спине в вертикальном положении, таким образом, частицы опустятся еще ниже! Особенно осторожно следует обращаться с детьми. При попадании круглых ровных предметов, ребенка можно перевернуть вниз головой и постучать по спине, возможно предмет выпадет сам.
к оглавлению ↑
Медицинская помощь
В любом случае, попадание инородного тела в легкие и бронхи требует медицинского вмешательства. Поэтому при первых признаках аспирации необходимо вызвать скорую помощь, и, дожидаясь ее, помочь больному вывести предмет из дыхательных путей.
Лечение аспирации означает удаление инородных частиц из дыхательных путей. Если посторонние частицы попадают в гортань, то возможно извлечение инородного тела ручным способом или с помощью ларингоскопии. Если инородное тело обнаруживается в трахее – проводят процедуру трахеоскопии.
Самую большую сложность по удалению инородного тела представляет бронхоскопия – извлечение мелких частиц из бронхов и бронхиальных путей. Нередко эту процедуру приходиться повторять несколько раз, особенно если предмет сильно крошится, например, если попала в дыхательные пути пища.
Чтобы не осталось негативных последствий аспирации, следует обращаться к врачу сразу же после подозрения на попадание частиц в легкие.
Во время эндоскопического вмешательства, кроме извлечения инородного тела, отсасывают гной и слизь, скопившиеся в бронхиальных просветах.В некоторых случаях берут кусочек легочной ткани на биопсию, так как возможно развитие доброкачественных и злокачественных образований.
После изъятия предмета из дыхательных путей, дальнейшее лечение основывается на устранении последствий аспирации – проведении противовоспалительного лечения.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Источник: https://opnevmonii.ru/terapiya/opasnost-popadaniya-inorodnogo-tela-v-legkie.html
Бронхиальная мокрота – причины и средства удаления
Появление бронхиальной мокроты связано с воспалительным процессом в бронхах, что стимулирует выделение слизи и её свертывание в мокроту. Это типичная проблема холодного времени года, которая может иметь много причин, но проявляется типичными симптомами, такими как кашель с мокротой и затрудненное дыхание.
Что такое бронхиальная мокрота
Бронхиальную мокроту, строго говоря, нельзя назвать болезнью, – это клинический признак воспаления дыхательных путей и, в частности, бронхиального дерева. Однако, в обыденном языке термин часто используется как синоним воспалительного процесса.
В некоторых случаях воспалительных процесс определяется болезнью, в других, напротив, он является следствием вдыхания различных раздражающих веществ, в том числе курение.
Несмотря на разнообразие причин, которые могут определить воспаление бронхов, оно всегда характеризуется чрезмерным производством и накоплением густой слизи или мокроты.
Как развивается воспаление бронхов
Чтобы понять, как развивается воспаление, необходимо понять, что такое слизь и каковы её функции.
Слизь представляет собой коллоидную смесь вязкой консистенции и имеет двойную задачу:
- Поддерживать постоянную влажность слизистых оболочек, предотвращая их высыхание.
- Фильтрация воздуха, который проходит через дыхательные пути. Частицы и микроорганизмы, которым удаётся пройти через полости носа, вязнут в слизи.
В физиологических условиях количество слизи, которое вырабатывается железами, невелико (не превышает 200 миллилитров), но этого достаточно, чтобы покрыть всю поверхность слизистых оболочек тонкой пленкой, обеспечивающей защиту и увлажнение всего дыхательного дерева.
Утилизация накопленной слизи и налипших частиц обеспечивается защитным механизмом, известным как «мукоцилиарный клиренс». Слизистые оболочки покрыты миллионами невидимых ресничек, которые производят согласованные движения и, одновременно, выталкивают слизь к ой щели, где она заглатывается в желудок.
Однако, если дыхательные пути охватывает воспалительный процесс, то движения ресничек замедляются, а количество выделяемой слизи увеличивается, которая становится более плотной из-за насыщения такими клетками крови, как лейкоциты. Всё это обуславливает застой и накопление слизи, которая в таких условиях принимает характер бронхиальной мокроты.
В этот момент запускается дополнительный механизм безопасности – кашель. Кашель является защитным рефлексом и происходит путём сильного выдоха с закрытой ой щелью и последующим её резким раскрытием. Повышение давления в дыхательных путях и, как следствие, скорости выхода воздуха наружу, позволяет вывести избыток мокроты и инородные тела.
Причины воспаления бронхов
Причины, которые могут вызвать воспаление нижних дыхательных путей, что приводит к образованию бронхиальной мокроты, как уже упоминалось, разнообразны, но можно выделить самые основные и наиболее распространенные.
Патологические. Основными заболеваниями, которые могут привести к появлению бронхиальный мокроты, являются:
- Бронхит. Воспаление бронхов, вызванное вирусной или бактериальной инфекцией.
- Хроническая обструктивная болезнь легких. Которая ограничивает прохождение воздуха, в результате хронического воспаления. Причиной, как правило, является курение сигарет.
- Туберкулёз. Заражение легких и нижних дыхательных путей микобактерией Mycobacterium tuberculosis.
- Коклюш. Заражение бактерией Bordetella pertussis.
- Астма.
- Новообразования нижних дыхательных путей.
Непатологические. То есть вдыхание в течение продолжительного во времени раздражителей. Среди наиболее распространенных, конечно, сигаретный дым. Другими раздражителями могут быть пыль и пары, присутствующие на рабочем месте, такие как пыль, текстильный ворс, зерновая пыль и др.
Симптомы, сопровождающие бронхиальную мокроту
Все симптомы, которые сопровождают образования бронхиальной мокроты, зависят от характера воспалительного процесса.
Кашель. Более или менее обильный.
Мокрота, которая может быть различного цвета и текстуры, что указывает на характер воспаления:
- Жидкая, перламутровая, почти прозрачная мокрота. Признак воспаления без патогенов и, следовательно, вызванного астмой или раздражением бронхиального дерева, например, от курения сигарет.
- Густая, липкая, от желтого до зеленого цвета мокрота. Это признак бактериальной инфекции. Окраска обуславливается следами гноя, выбрасываемого вместе с мокротой.
- Густая, липкая, темно-зеленая и зловонная мокрота. Признак воспаления, вызванный гангреной с последующей бактериальной инфекцией.
- Мокроты с прожилками крови. Появляется когда слизистые оболочки изъязвлены и возникают кровотечения, следовательно, связана с опасными заболеваниями, такими как рак или туберкулёз.
- Серозная мокрота, чуть густая, пенистая и беловатого цвета. Может быть признаком рака бронхиол / альвеол.
- Серозная мокрота, немного густая, пенистая и розового цвета. Может быть признаком отёка легких (накопление жидкости в легочной ткани в пространстве дополнительных сосудов).
Затрудненное дыхание, связано с засорением дыхательных путей мокротой.
Боль в груди или в спине в области между лопатками.
Появление лихорадки с температурой, которая, в случае бактериальных инфекций, может достигать больших значений.
Диагностика причин бронхиальной мокроты
Первичная диагностика осуществляется на основе наблюдение клинической картины и, следовательно, симптомов, которые сопровождают образование бронхиальной мокроты.
Для подтверждения диагноза могут потребоваться дополнительные клинические и лабораторные исследования:
- Рентгенография органов грудной клетки, чтобы исключить пневмонию.
- Спирометрия. Тест, который измеряет дыхательную способность, чтобы исключить астму.
- Посев мокроты для определения возможного возбудителя инфекции.
Средств удаления бронхиальной мокроты
Правильное лечение бронхиальной мокроты обеспечивается выявлением причин, которые привели к воспалению и их устранением. Так как избыточное образование бронхиальной мокроты может быть связано со множеством заболеваний, не существует единого протокола лечения, и каждый случай оценивается в индивидуальном порядке.
Лечение непатологического воспаления бронхов обеспечивается удалением раздражающих факторов и приёмом симптомологических средств,чтобы сократить образование и удалить мокроту.
Для этого используются две различные категории лекарственных препаратов:
- Отхаркивающие средства. Стимулируют механизмы выброса мокрота.
- Муколитики. Разжижают мокроту, чтобы она легко отделялась от слизистой оболочки.
Природные средства лечения, как правило, направлены на лечение симптомов и, следовательно, способствуют отхождению мокроты.
Наиболее распространенными являются:
Вдыхание горячих паров. Самый простой метод – вдыхание паров непосредственно над кастрюлей с кипящей водой, в которую добавлены эфирные масла, такие как масло эвкалипта.
Питьё теплой жидкости способствует разжижению слизи и, следовательно, её отделению.
Мёд. Употребление с чаем помогает успокоить раздраженные слизистые оболочки, умерить боли в горле и разжижить мокроту.
Тимьян. Травяные чаи на основе сухого экстракта способствуют выходу мокроты.
Источник: https://sekretizdorovya.ru/publ/bronkhialnaja_mokrota_prichiny/7-1-0-802
