Желчь в животе, холицистит
Содержание
Тошнота при холецистите
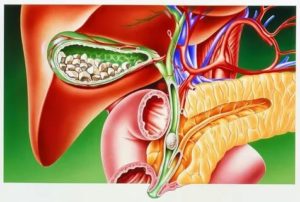
Обычно хронический и острый холецистит, являющиеся патологией желчного пузыря, сопровождается жалобами на тошноту.
При проникновении микробов в стенку желчного пузыря и возникает воспаление, называемое острым холециститом. Данный недуг чаще всего возникает у женщин, не зависимо от наличия каменей в желчном пузыре.
Очень распространенным симптомом при данном заболевании является тошнота. Подобное состояние, как правило, предшествует рефлексу рвоты. И это не случайно, ведь в отдельных ситуациях эти два состояния представляют собой защитную реакцию, которая служит ответом организма на интоксикацию. Тошнота и рвота практически всегда являют неотъемлемую часть патогенеза болезни при холецистите.
Желчный пузырь выглядит как мешкообразный полый орган грушевидной формы. Он прилегает к нижней поверхности печени. Основной функцией данного органа является сохранение и накопление желчи, которая вырабатывается в печени.
Во время приёма пищи стенки желчного пузыря начинают сокращаться, а желчь, накопленная в нём, выбрасывается в кишечник через протоку желчного пузыря.
Здесь она выполняет несколько важнейших для пищеварения функций: уничтожает микробов, которые попадают в организм с пищей, переваривание жиров с её помощью становится легче, а также стимулирует перистальтику кишечника. Помимо этого вместе с желчью выводятся избыточный холестерин и токсичные вещества.
Но если у вас имеется хронический холецистит, то постепенно желчный пузырь теряет способность накапливания желчи. А это в свою очередь приводит к ухудшению работы пищеварительного тракта, а также качества процессов пищеварения. Это заболевание наиболее распространено среди болезней желчного пузыря.Обычно хронический и острый холецистит, являющиеся патологией желчного пузыря, сопровождается жалобами на тошноту.
Для определения причины появления тошноты и рвоты следует обратить внимание, когда они проявляются. Не меньшее значение имеет длительность приступа и периодичность его возникновения.
Если при рвоте выходят кровяные сгустки, то вероятно развилось еще и какое-то другое заболевание.
Тошнота и холецистит
Патология желчного пузыря — острый и хронический холецистит — тоже сопровождается жалобами на тошноту. Острый холецистит — это воспаление стенки желчного пузыря при проникновении в нее микробов. Заболевание может развиться как на фоне желчно-каменной болезни, так и при отсутствии камней. Чаще страдают женщины.
Для острого холецистита характерно острое начало после погрешности в диете — приема обильной, жирной, жареной или острой пищи, употребления алкоголя, кондитерских изделий кремом, грибов и др.
Боли в правом подреберье обычно сильные (как при желчной колике), отдают в спину, правую лопатку, правую надключичную область.
Если присоединяется панкреатит, то они распространяются до левого подреберья.
У пожилых людей, страдающих ишемической болезнью сердца, одновременно могут возникать боли слева от грудины или за грудиной — рефлекторная стенокардия. У больных возникают тошнота и рвота, сначала съеденной пищей, в дальнейшем — с примесью желчи или желчью. Температура повышается от низких субфебрильных цифр до высоких.
При ручном обследовании живота определяется болезненность в правом подреберье и под ложечкой, мышцы брюшной стенки напряжены, через 2-4 дня начинает прощупываться болезненно напряженный желчный пузырь в виде округлого образования, а также увеличенная болезненная печень. Пульс учащен, артериальное давление обычно снижается. У большей части больных на 2-3 сутки появляется желтушность кожных покровов, склер и слизистых.
Различают следующие формы течения острого холецистита:
- Катаральная форма протекает с невысокой температурой, умеренными болями длительностью от 2 до 7 дней, незначительными изменениями в анализах крови — лейкоцитоз до. Своевременная и правильная медикаментозная терапия приводит к выздоровлению, в противном случае возможен переход во флегмонозную форму.
- Флегмонозный холецистит протекает тяжелее: сильные боли, тошнота, частая рвота, не приносящая облегчения, высокая температура (38-39 °С), ознобы, выраженная общая слабость, потеря аппетита, в анализах крови — выраженное повышение количества лейкоцитов.
- Гангренозный холецистит наиболее тяжелая форма острого холецистита. Температура поднимается выше 39 °С, часто присоединяется перитонит — воспаление брюшины. Без своевременной операции может закончиться смертельным исходом.
Необходимо принять во внимание, что у пожилых и ослабленных людей даже флегмонозный и гангренозный холецистит не всегда имеют четко очерченную картину, повышение температуры может быть незначительным, боли и симптомы раздражения брюшины слабо выражены или совсем отсутствуют.
Несвоевременно диагностированный острый холецистит может осложниться перфорацией (нарушением целостности стенки) желчного пузыря с последующим развитием гнойного или желчного перитонита, образованием свищей или абсцессов, острыми холангитами.
Закупорка шейки пузыря или его протока при вклинивании большого камня (при наличии сопутствующей желчно-каменной болезни) приводит к растяжению желчного пузыря, если его содержимое — преимущественно слизь, то развивается мукоцеле, прозрачное содержимое невоспалительного характера — водянка, гной — эмпиема. Сопутствующее воспаление поджелудочной железы — реактивный панкреатит — является довольно частым осложнением.
Распознавание острого холецистита представляет определенные трудности, потому что его проявления напоминают другие заболевания органов брюшной полости: острый аппендицит, панкреатит, перфоративную язву желудка и 12-перстной кишки, правостороннюю почечную колику и острый пиелонефрит.
Дифференцирование тошноты при холецистите от схожих симптомов
Очень распространенным симптомом при данном заболевании является тошнота. Подобное состояние, как правило, предшествует рефлексу рвоты. И это не случайно, ведь в отдельных ситуациях эти два состояния представляют собой защитную реакцию, которая служит ответом организма на интоксикацию. Тошнота и рвота практически всегда являют неотъемлемую часть патогенеза болезни при холецистите.
Врачи тошноту дифференцируют от схожих симптомов при других болезнях, например, таких, что приведены ниже:
- Аппендицит.
- Панкреатит.
- Разного рода отравления.
- Почечная колика.
- Язва двенадцатиперстной и желудка.
- Внематочная беременность.
- Обструкция брыжеечной артерии.
Чтобы лучше дифференцировать тошноты и рвоты при этой болезни, нужно принимать во внимание значащие факторы:
- Период времени суток, который наиболее характерен для тошноты.
- Спустя сколько времени появляется тошнота после еды.
- Продолжительность и результат тошноты – появляется ли в итоге рвота.
- Состояние пациента после рвоты, испытывает ли он улучшение самочувствия.
- Наличие в рвотных массах или отсутствие не переваренной пищи.
- Присутствуют ли в рвоте кровяные сгустки или другие посторонние вещества.
Признаки холецистита во время приступа
Главные симптомы при холецистите:
- желтушность кожных покровов;
- постоянные боли в правом подреберье;
- обильная рвота с кровянистыми вкраплениями;
- понос;
- сонливость и слабость;
- горький привкус и сухость во рту;
- колики;
- высокая температура тела;
- учащенное сердцебиение;
- тошнота, запор.
Острое воспаление желчного пузыря
Холецистит бывает двух форм: хронический и острый. С самого начала болезни могут возникнуть общие признаки интоксикации.
Практически всегда присутствует повышенная температура при холецистите, лихорадка, учащается пульс и снижается артериальное давление.
Течение острой формы болезни сопровождается сильной болью под ребром справа, наблюдается тошнота и рвота, возможна задержка стула и появление газов.
Обострение
Признаки хронической формы болезни почти те же, что и в случае острого приступа холецистита, но при этом они выражены не так ярко. Часто обострение процесса воспаления сопровождается учащенным сердцебиением. Сильной боли при холецистите хронической формы практически нет. Часто она вообще отсутствует у пациентов.
Основными признаками обострения недуга являются:
- приступы тошноты;
- вздутие живота;
- высокая температура тела;
- увеличенная печень;
- повышенная потливость;
- слабость;
- чувство горечи;
- раздражительность;
- слабость в конечностях.
Как избавиться от тошноты при холецистите?
Поскольку тошноту вызывает повышенная активность ферментов, необходимо приостановить их выработку. Поэтому для того, чтобы избавиться от тошноты, нужно прекратить прием пищи.
Первые несколько часов рекомендуется даже не пить воду. В дальнейшем, если рвота уже началось, прием жидкости будет необходим. Это нужно для устранения обезвоживания организма.
Пить можно чистую воду либо отвар шиповника.
Неплохо снимают неприятные ощущения противорвотные препараты. Они обладают сильным воздействием, поэтому конкретное средство и его дозировку должен определять врач. Это же относится к лекарствам, регулирующим выработку пищеварительных ферментов. Панкреатит нередко сочетается с болезнями других органов ЖКТ, например, с холециститом – воспалением желчного пузыря.
Если проблема ухудшения состояния кроется в желчном пузыре, показан прием спазмолитических препаратов. Они снимут спазм желчевыводящих путей. Можно выпить немного минеральной воды без газа, и приложить холод к правому подреберью.
После купирования тошноты и рвоты необходимо строго придерживаться диеты, ведь именно неправильное питание провоцирует приступы панкреатита и холецистита.
Помимо знаний, как убрать тошноту при панкреатите, нужно знать, как не допустить ее вновь.Наиболее предпочтительный способ приготовления – варка, варка на пару, тушение. Есть нужно 4-5 раз в день, небольшими порциями.
Советы врачей
При длительной рвоте организм стремительно теряет жидкость. Это отрицательно сказывается на работе всех его систем, нарушается электролитный баланс. Если больного госпитализируют, ему будет назначена капельница, которая поможет устранить дефицит питательных веществ.
Чем снять тошноту при панкреатите в домашних условиях?
Когда период рвоты уже закончился, избавиться от дискомфорта поможет простая вода с добавлением лекарственных отваров – ромашки, тысячелистника, череды, брусники. Лучше всего, чтобы безопасность употребления таких отваров подтвердил врач. Ни в коем случае нельзя добавлять воду сок лимона, это повысит кислотность в желудке и ухудшит состояние больного.
Если в рвотных массах есть примеси крови, появились нестерпимые боли, наблюдается бледность кожи, падение артериального давления, спутанность сознания, необходимо вызвать скорую помощь.
Возможно, что помочь сможет только экстренное хирургическое вмешательство. Тошнота при заболевании поджелудочной железы – классический симптом, сигнализирующий, что работа пищеварительной системы в организме нарушена.
Для установления точного диагноза необходимо пройти обследования – сдать общий анализ крови и мочи, сделать УЗИ поджелудочной.
Вовремя начатое лечение позволит избежать возможных серьезных осложнений, представляющих угрозу для жизни – например, приступа острого панкреатита или панкреонекроза.
Источники: http://toshno.net/toshnota/215-toshnota-pri-kholetsistite netpankreatitu.ru/o-zabolevanii/toshnota.html http://nashapechen.com/bolezni/holetsistit/simptomy-pristupa
Данный материал носит исключительно субъективный характер и не является руководством к действию. Определить точный диагноз и назначить лечение может только квалифицированный специалист.
Последнее изменение статьи: 19.03.2020
Источник: https://MoyJivot.com/zabolevaniya/holetsistit/toshnota
Лечение, питание и диета при холецистите желчного пузыря
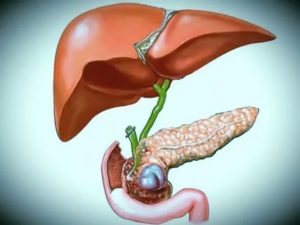
Желчный пузырь анатомически является частью печени. Клетки печени гепатоциты в процессе своей работы выделяют желчь. Она необходима для выведения из организма некоторых вредных веществ и играет очень важную роль в процессе пищеварения.
Желчь нейтрализует желудочный сок, из-за которого в кишечнике не будут работать ферменты поджелудочной железы.
Она стимулирует перистальтические движения кишечника, активизирует ферменты, которые необходимы для переваривания белка.
Желчь должна поступать в кишечник в оптимальных количествах и именно тогда, когда там присутствует пищевой комок. Поэтому желчный пузырь служит накопителем желчи. Она выбрасывается из него по мере необходимости.
В силу различных причин желчный пузырь может воспаляться. Эта болезнь называется холецистит – от греческих слов cholē, желчь и kýstis, пузырь. В результате воспаления желчный пузырь не может нормально функционировать.
Это нарушает процесс пищеварения. А значит, больной должен корректировать свою диету. Воспаление желчного пузыря протекает либо в острой, либо в хронической форме.От этого тоже зависит, какие продукты пойдут больному на пользу, а какие только ухудшат его самочувствие.
Диета при холецистите желчного пузыря
Задача диеты при воспалении желчного пузыря – снизить нагрузку на печень, ведь именно она принимает на себя работу по нейтрализации вредных веществ, которые доставляются в организм вместе с пищей. Помимо этого, еда должна стимулировать выработку желчи и улучшать работу системы желудочно-кишечного тракта.
Важно!
Средство от холецистита, которое помогло Читать далее →
Питаться при воспалительном процессе в желчном пузыре человеку нужно сбалансировано и качественно. То есть все необходимые для организма пропорции белков/жиров и углеводов он должен получать в полном объёме. Вопрос лишь в том – из каких продуктов и как их правильно готовить.
https://www.youtube.com/watch?v=-8aXmvT1sbU
Есть больной должен несколько раз, вплоть до 6 в день, совсем небольшими порциями – это и есть дробное или диетическое питание. Дело в том, что желчь выделяется из желчного пузыря в кишечник именно после еды.
Частые приёмы пищи благотворно будут влиять на деятельность желчного пузыря и таким образом не произойдет застоя желчи. Это очень актуально — выработать периодичность питания и кушать каждый день примерно в одно время.
Такой подход уменьшит нагрузку на пищеварительную систему.
Больным также рекомендуют уменьшить количество соли в пище. Дело в том, что она задерживает жидкость в организме. Это способствует вязкости желчи — ей сложнее проходить в просвет кишечника. Может происходить застой.
По этой же причине пациентам с диагнозом «холецистит желчного пузыря», лечение которого также подразумевает обильное питье – человек должен потреблять минимум 2 литра жидкости в сутки. Кроме благотворного влияния на желчный пузырь такой режим стимулирует работу почек, через которые организм покидают ядовитые продукты обмена веществ.
Больным холециститом придётся отказаться от спиртного. Во-первых, алкоголь может стимулировать образование камней в желчном пузыре. А при калькулезном холецистите, если камни в желчном уже есть, может начаться печёночная колика. К тому же алкоголь часто употребляют сильно охлаждённым, а блюда низких температур типа мороженого или холодного молока крайне неблагоприятны при холецистите.
Еда и питьё должны быть даже не прохладными, а теплыми. Но и перебор недопустим – высокие температуры готовых блюд тоже не рекомендуются.
В самом начале острого течения заболевания вообще необходимо голодать. А затем постепенно начинать пить и есть. Это приведёт к ремиссии болезни.
Запрещенные продукты
Категорически исключить рекомендуется некоторые продукты. В первую очередь это пища, которая обладает сильным желчегонным эффектом. Они перегружают воспалённый орган, что негативно действует на пищеварительную систему. С другой стороны, пища, вызывающая сгущение желчи, тоже нежелательна. Из-за того, что желчь будет застаиваться, в воспалённом пузыре могут образоваться камни.
Запрещено есть продукты, склонные к тому, чтобы бродить или гнить в кишечнике. Пища, стимулирующая выработку сока в желудке, тоже не стоит внимания при холецистите.
Пациенту необходимо исключить из своего меню:
- алкоголь, кофе, газировку;
- специи, приправы и соусы;
- жареное;
- продукты с повышенной жирностью: мясо, рыбу, блюда, кремы;
- копчёное и маринованное;
- бобовые, кислые продукты — фрукты и ягоды;
- зелень с ярким ароматом: шпинат, редис, чеснок, щавель, лук;
- икру;
- грибы, выпечку;
- десерты, шоколад, какао, мороженое.
Разрешенные продукты
Блюда, которые можно употреблять при воспалении желчного пузыря, не должны утяжелять работу не только больного органа, но и всего желудочно-кишечного тракта.
Идеальными будут блюда, которые прошли готовку на пару, а также путём варки или запекания в пергаменте или фольге. В меню нужно включать много нейтральных овощей и фруктов, они как раз повысят отток желчи и нормализуют работу кишечника.
Составляйте свой рацион из:
- постных мяса и рыбы;
- овощей и фруктов (не кислых!);
- зелени (не пряной);
- круп, макарон;
- кисломолочных продуктов с пониженной жирностью.
Из специй благотворно действует на желчный пузырь куркума – она уменьшает воспаление. Хлеб нужно употреблять чёрствый или подсушенный, либо заменить его галетами. Из сладостей разрешены мармелад, зефир и варенье. Хорошо пить морсы и компоты, кисели и чай. Допускается употребление некрепкого кофе, можно с молоком.
Внимание!
Для лечения и профилактики холецистита наши читатели успешно используют метод Читать далее →
Питание при острой форме заболевания
При обострении воспаления желчного пузыря диета еще более строгая – нужно беречь всю пищеварительную систему — желчевыводящая в этот период функционирует плохо, что нарушает весь процесс пищеварения.
В острой фазе заболевания идеальным будет ограничение пищи и употребление только питья. Напитки — только тёплыми, ни в коем случае не охлаждёнными! Поите больного отваром ягод шиповника, или минеральной водой, или чаем из трав.
Минералка должна быть разбавлена обыкновенной водой в соотношении 1:1.
Когда боли уйдут, можно постепенно начинать принимать пищу. Нужно уделить большое внимание консистенции – сразу после обострения она допускается только кашеобразная. Составьте рацион из мягких каш – овсяной, манной, рисовой, пюре. Из напитков рекомендован фруктовый кисель, вместо хлеба необходимо употреблять сухари.
Через несколько суток такой диеты больному разрешают нежирные белковые продукты: мясо, рыбу, творог. Но они по-прежнему должны быть в перетёртом виде, чтобы механически не травмировать желудочно-кишечный тракт. Главное правило приёма пищи – часто и помалу, до 6 раз в день.
В течение примерно месяца больной продолжает есть только перетёртые и пюрерованные блюда. Если за это время его состояние улучшается, новых обострений не наступает, значит состояние желчного пузыря нормализовалась. Тогда пациента переводят на чуть менее строгий режим питания. Но и он содержит много ограничений, нарушение которых чревато новым обострением холецистита.
Питание при хронической форме заболевания
Однажды проявившее себя в острой форме воспаление может стать хроническим. Не последнее значение в этом играет несоблюдение рекомендаций врача.
В период ремиссии хронический холецистит желчного пузыря может проявлять себя только дискомфортом после еды.
Но если допустить погрешность в диете – злоупотребить острым или алкоголем, — то воспалительный процесс в желчном пузыре может начаться снова.
Во время рецидива законы питания практически не отличаются от тех, которые прописаны для больных с острым холециститом. Сначала пищу полностью исключают и употребляют только тёплое питьё – отвары, травяные чаи, разбавленную минералку.Когда боль стихнет, пациенту дают перетёртую, пюрированную пищу. Пить можно морс, кисель. Нежирные белковые продукты, такие как мясо или творог, разрешены только когда состояние больного становится стабильным и риск нового обострения уходит.
Затем пациент переходит на обычный режим питания. Однако диета по-прежнему исключает острое, жирное, жареное, солёное, копчёное, алкоголь. Все эти продукты могут способствовать рецидиву, либо вызвать образование камней в желчном пузыре.
Если человек в стадии ремиссии пренебрегает указаниями врача как лечить холецистит желчного пузыря и нарушает прописанное питание, у него может развиться воспаление поджелудочной железы.
Камни в пузыре грозят операцией и полным удалением больного органа. Воспаление желчного пузыря может усилиться, что грозит отмиранием его тканей, нагноениями. Пузырь может лопнуть, что приведёт к перитониту.
Также может развиться желтуха, сопровождающаяся нестерпимым кожным зудом.
Всех этих проблем, зачастую сложных в лечении, помогает избежать именно соблюдение рациона и главных правил питания при холецистите.
Будем признательны, если вы поделитесь данной публикацией в социальных сетях. Спасибо!
Источник: https://kzdorovie.ru/kholetsistit/144-osnovy-i-pravila-pitaniya-pri-kholetsistite-zhelchnogo-puzyrya
Холецистит острый
Острый холецистит — воспаление желчного пузыря, развивающееся очень быстро — в течение нескольких часов или дней. Ему подвержены люди всех возрастов, но чаще всего страдают в пожилом и старческом возрасте (40-50 % от общего числа заболевших). По количеству операций острый холецистит уступает только аппендициту.
Острый холецистит может возникнуть абсолютно внезапно, обычно ночью, хотя днем человек прекрасно себя чувствовал, а может несколько дней готовить к своему появлению горечью и металлическим вкусом во рту, тяжестью в правом подреберье или в подложечной области, подташниванием.
Часто болевой приступ возникает либо после употребления жирной, жареной еды, гораздо реже он случается после неадекватной физической нагрузки.
Боль обычно приступообразная, схваткообразная, резкая, отдает в правую половину — под лопатку, в ключицу, шею справа. Боль может возникнуть не только в правом подреберье, но и в левом.
Если же воспалительный процесс распространился на поджелудочную железу, боль — опоясывающая.
По силе и характеру боли приступ напоминает желчную колику, но может длиться больше 6 часов, и боль при этом гораздо острее. На ее пике нередко возникают тошнота и рвота, которая не приносит никакого облегчения. Приступ может длиться от нескольких часов и дней до полутора-двух недель. Уже в первые часы приступа повышается температура. Может появиться желтуха.
Частота пульса колеблется от 80 до 120 ударов в минуту и выше. Частый пульс – это очень серьезный признак, который свидетельствует о глубокой интоксикации и тяжелых морфологических изменениях в брюшной полости.
Живот при пальпации очень болезнен в правом подреберье и часто в эпигастральной области.
Описание
Самая распространенная причина острого холецистита — желчекаменная болезнь. Она развивается в желчном пузыре, потерявшем сократительную способность, в результате чего желчь кристаллизуется, а со временем образуются камни. То есть камень появляется в нездоровом желчном пузыре, как жемчужина, которая, как известно, растет только в больном моллюске.
На нарушение моторики желчного пузыря влияют много факторов:
- желчекаменная болезнь. Острый холецистит, возникающий на ее почве, составляет 85-90%. Также имеет значение хроническое изменение желчного пузыря в виде склероза и атрофии элементов стенок желчного пузыря
- проникновение инфекции. При попадании инфекции воспаление в желчном пузыре возникает, если нарушена его дренажная функция и возникает задержка желчи
- нарушение оттока желчи из пузыря: камни, перегибы удлиненного или извитого пузырного протока, его сужение
- микробы (стафилококки, стрептококки и др.)
- затекание панкреатического сока в желчный пузырь и повреждающее действие панкреатических ферментов на ткань пузыря. Как правило, эта патология желчного пузыря сочетается с явлениями острого панкреатита
- сосудистые изменения в стенке желчного пузыря. У пожилых людей сосудистые нарушения, связанные с возрастными изменениями, могут вызывать развитие деструктивных форм острого холецистита (первичная гангрена желчного пузыря).
Диагностика
При диагностике острого холецистита в 12–17 % случаев возникают ошибки, которые приводят к неправильному выбору метода лечения и запоздалому оперативному вмешательству.
Но в типичных случаях диагностика не представляет проблем при выявлении неспецифических симптомов воспалительного процесса: гипертермия, лейкоцитоз, увеличение СОЭ. Повышение в крови сахара, амилазы или других панкреатических ферментов свидетельствуют о тяжести интоксикации. Основным методом диагностики является контрастная холецистохолангиография.
Наиболее четкое изображение желчного пузыря и желчевыводящих протоков может быть получено при инфузионной холеграфии.Сегодня очень эффективным считается ультразвуковой способ исследования. При механической желтухе, обусловленной холедохолитиазом, стенозом большого дуоденального сосочка показано выполнение ретроградной панкреатохолангиографии (РПХГ). При невозможности выполнения РПХГ может быть использована чрезкожная чрезпеченочная холангиография.
Лечение
Если заболевание протекает без осложнений, то за время от 2-3 недель до 2-3 месяцев состояние может нормализоваться. Но может привести к воспалению поджелудочной железы (панкреатиту), воспалению желчевыводящих путей (холангиту), эмпиеме желчного пузыря, его прободению с развитием желчного перитонита.
Это очень серьезные осложнения, требующие неотложной хирургической помощи, поэтому заниматься самолечением острого холецистита опасно для жизни! При возникновении признаков, схожих с симптомами острого холецистита, тем более, если вы перенесли в прошлом желчную колику, следует немедленно вызвать скорую.
Самолечение острого холецистита не допустимо! Ни в коем случае не применяйте грелки, не промывайте желудок и не принимайте слабительные средства.
Лечение, начатое в ранние сроки заболевания и проведенное в полном объеме, останавливает воспалительный процесс в желчном пузыре, а, значит, позволяет избежать операции.
Лечение, как правило, проводится, чтобы улучшить отток желчи в кишечник, нормализовать нарушенные процессы обмена веществ и восстановить нормальную деятельность других систем организма.
Комплекс лечебных мероприятий выглядит так:
- голод в течение 2-3 дней;
- холод на область правого подреберья;
- промывание желудка, если наблюдается тошнота и рвота;
- назначение в инъекциях спазмолитиков 3 раза в день.
Назначение обезболивающих препаратов при остром холецистите запрещено, поскольку снятие болей нередко сглаживает картину заболевания и приводит к тому, что момент прободения желчного пузыря врачи могут не заметить.
При остром холецистите делается правосторонняя паранефральная блокада 0,25 % раствором новокаина в количестве 80-100 мл.
, которая снимает болевые ощущения и улучшает отток инфицированной желчи из желчного пузыря и желчных протоков благодаря усилению сократительной способности пузыря и снятию спазма сфинктера Одди (сфинктер печеночно-поджелудочной ампулы). При необходимости назначают гликозиды, кокарбоксилазу, панангин, эуфиллин и гипотензивные средства.
Основной метод лечения острого холецистита – антибиотики, но только те, которые в достаточной концентрации накапливаются в пузырной желчи и к которым чувствительна вызвавшая острый холецистит микробная флора.
При лечении заболевания рекомендуются утренняя гимнастика и лечебная физкультура, способствующие нормализации оттока желчи.
Вопрос о хирургическом лечении и его объеме решается по общему состоянию больного, тяжести основного заболевания и наличии сопутствующих изменений во внепеченочных желчных протоках. Чаще всего проводится холецистэктомия — удаление желчного пузыря. Это основная операция при остром холецистите, которая обычно ведет к полному выздоровлению больного.Без лечения болезнь может закончиться гангреной желчного пузыря и перфорацией, что приводит к сепсису, шоку и перитониту. Такое развитие острого холецистита сопряжено с высокой смертностью (до 65%).
Образ жизни
Частью лечения является строгая диета: в первые двое суток – голод, в последующие сутки – пюре из овощей и фруктов, нежирные сорта мяса, каши, молочнокислые продукты низкой жирности, минеральная негазированная вода, компот.
Если вы уже однажды перенесли приступ острого холецистита и решили забыть об этом, нарушив диету, то не сомневайтесь — приступ повторится, и возникнет вероятность развития хронического холецистита.
Очень важно, чтобы диета соблюдалась постоянно, а не курсами, потому что стоит съесть что-нибудь вкусное, но вредное, как часто случается в праздничные дни, это приведет к началу нового приступа, который потребует госпитализации больного и даже оперативного вмешательства.
Профилактика
Избежать желчнокаменной болезни трудно, если у человека есть к ней предрасположенность. Но все же можно, если соблюдать простое правило – питаться сбалансировано и регулярно, не наедаться на ночь, следить за своим весом.
Самое важное для профилактики осложнений острого холецистита — своевременное оперативное лечение желчнокаменной болезни.
Кроме того, важно предупреждать нарушения обмена веществ (в том числе ожирения), лечить запоры, а также устранять очаги инфекции в организме (лечение кариозных зубов, тонзиллита).
© Доктор Питер
FAQ: — Чем опасен острый холецистит во время беременности?
— Развитие острого холецистита во время беременности связано с тем, что во время беременности весь пищеварительный тракт сдавливается беременной маткой. На уровне желчного пузыря это способствует застою желчи и образованию камней, что является основными причинами развития острого холецистита.
Опасность острого холецистита во время беременности связана с двумя проблемами. Во-первых, во время беременности ограничены возможности использования антибиотиков, во-вторых, при беременности крайне нежелательно и затруднительно проведение операции по удалению воспаленного желчного пузыря. Кроме того, боли при остром холецистите могут быть спутаны с болями при начинающихся схватках.
Поэтому при возникновении симптомов, описанных выше, следует немедленно обратиться к врачу и придерживаться его рекомендаций.
FAQ: — Какие осложнения бывают при остром холецистите?
— Это осложнения, непосредственно связанные с воспалением желчного пузыря и с выходом инфекции за его пределы.
К этим осложнениям относятся околопузырный инфильтрат и абсцесс, прободение желчного пузыря, перитонит различной распространенности, желчные свищи, острый панкреатит, и наиболее частые осложнения – механическая желтуха и холангит.
Осложненные формы встречаются в 15–20 % случаев. Осложнения острого холецистита, как правило, развиваются у больных не получавших лечение или начавших лечение слишком поздно.
Признаки осложненного течения острого холецистита это усиление боли в животе, повышение температуры, резкое ухудшение состояния больного.
Источник: https://doctorpiter.ru/diseases/263/
Застой желчи: 5 упражнений холецистита и дискинезии желчного пузыря
Проблемы с работой желчного пузыря и печени возникают достаточно часто. Существует множество причин, в связи с которыми происходит нарушение оттока желчи из желчевыводящих путей.
Данная проблема требует качественного и полноценного лечения. На сегодняшний день разработано множество медицинских средств и методик, позволяющих оптимизировать функциональность ЖВП.
К одной из таких методик относятся и специально разработанные упражнения для желчного пузыря при застое желчи, которые выполняют роль улучшения физических качеств органов.
Сегодня множество факторов способно вызвать застой желчи в органах желчевыведения: стрессы, низкая двигательная активность, вредные привычки, неправильное питание.
Необходимость гимнастики при перегибе желчного пузыря
У взрослых чаще всего перегибы происходят, при желчнокаменной болезни, при холецистите и других болезнях ЖП.
Гимнастика для желчного пузыря позволяет устранить симптоматику данных заболеваний и выполняет ряд важных функций:
- устранение болевого синдрома и тяжести, возникающих после перегиба;
- снижение мышечного тонуса в ЖП и организме в целом;
- увеличение проводимого кровоснабжения в клетки и ткани брюшной полости;
- массаж печени и ЖВП;
- усиление обменных функций;
- улучшение состояния всех органов ЖКТ;
- выведение излишков фермента из печени и протоков.
Многие люди задаются вопросом, можно ли исправить перегиб желчного пузыря при помощи лечебной физкультуры? Ответ на этот вопрос зависит от стадии заболевания и степени перегиба, которая во многом определяет ход лечения.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Несомненно, лёгкая, специально подобранная лечебная физкультура пойдет на пользу и может способствовать оптимизации работы органов желчевыведения, помогает предотвратить камни в желчном пузыре. Однако производить эти манипуляции следует под строгим контролем врача и регулярно.
Упражнения для выведения желчи из канала желчного пузыря
Упражнения для желчного пузыря способствуют разгрузке органа и помогают желчи проходить в кишечник. Регулярное выведение желчи из желчного пузыря является важной частью работы органов ЖВП.
Лечебная гимнастика должна состоять из нескольких этапов и проводиться после консультации с врачом.
Сегодня снято большое количество видео и фильмов с разработанными комплексами для улучшения работы различных органов и тканей. Важно понимать, что эти комплексы подходят не всем пациентам, поскольку каждый организм уникален и может существовать ряд противопоказаний для проведения той или иной тренировки.
Гимнастика при перегибе желчного пузыря должна составлять комплекс:
- массаж печени и ЖП,
- физические нагрузки,
- комплексы ЛФК,
- благоприятные для печени и помогающие при камнях в ЖВП.
Для создания нормальных условий функционирования ЖВП и лучшего оттока ферментов, врачи рекомендуют совершать такие лечебные упражнения, как ходьба пешим шагом на короткие дистанции, медленные танцы, плавание, лыжные прогулки в зимнее время и недолгие катания на коньках.
Эта зарядка поможет увеличить кровоток во все органы и ткани, в том числе и в желчевыводящие пути.
Кроме того, полезными свойствами для выведения желчи обладают такие простые упражнения, как «велосипед» (вращение ногами в лежачем положении круговыми движениями), «ножницы» (перекрёстные движения выпрямленными нижними конечностями), а также поднятия и опускания рук и ног.
Можно выполнять поднятие коленей под прямым углом – это можно сделать в любой позе.
Важно параллельно следить за своим дыханием.
Данные упражнения не несут никаких последствий для человека, они могут выполняться в любом состоянии и не имеют прямых противопоказаний.
Тренировки можно выполнять в удобном положении для пациента. Важно не перенапрягаться и не делать резких движений, что может спровоцировать усиление болей и образованию осложнений.
При камнях и ДЖВП, комплексы ЛФК должны включать в себя не только полезные упражнения от застоя желчи, но и не противопоказанные при этих болезнях.
Выполнение упражнений в стоячем положении возможно только при стабильной координации движений пациента. Важно иметь постоянную точку опоры вблизи от места выполнения заданий.
Упражнения, выполняемые пациентом стоя оптимальны не только для оттока желчи, но и очень полезны при загибе желчного пузыря, поскольку в данном положении желчный пузырь наиболее склонен принимать физиологическое положение – это позволяет быстрее убрать загиб желчного пузыря и восстановить кровоток в органе.
Данные задания показаны и при признаках застоя желчи.
1. Повороты туловища влево-вправо с плавным увеличением глубины поворота до максимального уровня пациента. Важно следить за осанкой и правильно дышать во время задания. Повторите упражнение 7-10 раз.
2. Ходьба с завышением коленного сустава при шаге – делать в течение 1-2 минут.
3. Осуществите «перекатывания» с пятки на носочек, руки в это время держите на поясе, а при смене положения делайте попеременно выдох и вдох. В течение 30 секунд.
4. Вращения корпусом тела сначала в одну сторону, потом наоборот – 5-10 раз на каждую половину тела.5. Медленные наклоны туловища вперёд – назад в течение 30 секунд.
6. Встаньте ровно, ноги немного расставлены в стороны. Вытяните руки в разные стороны, при этом в одну руку поместите небольшой предмет или шарик. Вдохните и сведите ладони вместе, при этом шарик переложите из одной руки в другую, на выдохе – снова разведите. Сделать 10-15 раз.
7. Сделайте медленные неглубокие приседания 10-15 раз.
8. Ноги расставлены в стороны, на вдохе вытянутые верхние конечности поднимаем наверх, на выдохе – опускаем вниз. Сделать 10-15 раз.
Выполнять физические упражнения советуется регулярно, желательно в утреннее время, для того, чтобы организм зарядился энергией и тонусом. Перед тем, как делать задания, проконсультируйтесь с врачом о возможности их проведения.
Упражнения лежа для желчного пузыря
Для удаления застоя желчи полезна и физкультура, выполняемая в лежачем состоянии, когда тело находится в максимально расслабленном состоянии. Это помогает повышению и улучшению кровенаполнения тканей, снижению тонуса в них.
1. Лёжа на спине, верхние конечности параллельно туловищу, согните нижние конечности, плотно прижмите к груди и останьтесь в такой позе на некоторое время, дальше медленно расслабьте и опустите конечности.
2. Исходное положение такое же – прислоняйте нижние конечности к животу –сначала одну, потом другую, а руки и тело старайтесь не шевелить.
3. Положение – ложитесь на спину, коленки согнуты, пятки плотно прижаты к полу. Скользящими движениями по полу расправьте ноги на поверхность, потом снова поднимите их. Выполните 10-15 раз.
4. Лягте на спину, колени прижмите в груди. Выпрямите ноги, не приподнимая корпус тела, вверх, чтобы прямые ноги были перпендикулярно полу 10-15 раз.
5. Для следующего задания необходимо расположиться на боку, ноги прямо. Плавно поднимите конечность вверх до максимального уровня, затем опустите. Сделайте 5-10 раз, затем лягте на другой бок и повторите.
6. Лёжа на животе, руки над головой прямые, выполните поднятие прямых конечностей, исходя из своих возможностей. 5-10 раз.
7. На животе осуществить движение, подобное плаванию брасом в течение 15-20 секунд.Для осуществления заданий, пациент занимает позу лёжа на твердой, но не жесткой поверхности (для этого лучше использовать специальный коврик или постелить на пол плотное покрывало).
Упражнения при дискинезии желчевыводящих путей
Упражнения при дискинезии желчевыводящих путей показаны как в период ремиссии, так и в период начальных проявлений болезни, когда нет резких проявлений боли и выраженного нарушения работы органов.
Гимнастика при дискинезии желчевыводящих путей помогает устранить билиарные сладжи в ЖП, способствует уменьшению приступов при болезни.
Дыхательная гимнастика
Дыхательная гимнастика является основой правильного и наиболее действенного способа тренировки, позволяет усилить кровоток в клетках и тканях. Для этого человеку рекомендуется:
1. Занять комфортное положение, расслабиться, вытянуть руки вперед и вверх, сделать глубокий плавный вдох, потом потихоньку занять исходное положение, совершая выдох – рекомендуется 5-7 повторений. В случае головокружения или потемнения в глазах, необходимо прекратить задание.
2. Надуть живот, задержать вдох, затем медленно расслабиться и выдохнуть.
3. В положении лёжа на спине развести руки в разные стороны, затем поднять руки перпендикулярно телу и проделать глубокий вдох, а при опускании медленно выдохнуть.
4. Положение — стоя, руки на поясе. Осуществить движение корпусом в разные стороны, дыхание произвольное.
5. Положение то же, руки на поясе. Поднять плечи и голову вверх – вдох, опустить плечи и голову, затем выдохните.
Массаж желчного пузыря
Массаж желчного пузыря имеет одно из ключевых моментов в ЛФК при болезнях ЖВП. Он помогает усилить моторику органов, улучшить кровоснабжение их клеток.
Для проведения массажа существует ряд противопоказаний, которые ограничивают круг лиц, которым показано это лечебное воздействие:
- Период острых проявлений болезней органов брюшной полоти.
- Гнойные и воспалительные патологии органов ЖКТ и брюшины.
- При желчнокаменной болезни (ЖКБ) сначала удаляют камни из желчного пузыря, а потом после наступления ремиссии, возможно проведение массажа брюшной стенки.
Массаж печени осуществляется с помощью метода прощупывания органа, путем проникновения пальцев под ребра пациента. Чтобы добиться большего желчегонного эффекта, массировать сначала необходимо нежно, не доставляя пациенту болевых ощущений и дискомфорта, а затем постепенно увеличивая нагрузку на живот.
Самомассаж желчного пузыря
Положительный эффект для улучшения оттока желчи дает и самомассаж органов желче-выведения.
Для этого пациенту следует лечь на спину и проводить массирующие движения органов брюшной полости, начиная от края правой реберной дуги и по часовой стрелке. Движения должны быть скользящими, плавными, не приносящими болевых ощущений.
Техника самомассажа должна исключать все резкие движения рукой. Делать массаж самостоятельно следует третьим и четвертым пальцами кисти, при этом лучшим эффектом при самомассаже обладает метод поглаживания.
Самомассаж должен способствовать снижению болевых симптомов при болезнях ЖП.
В случае, если возникли какие-либо неприятные ощущения или побочные эффекты, следует сразу прекратить самомассаж и обратиться за консультацией специалиста.опубликовано econet.ru.
5 упражнений от панкреатита, холецистита, дискинезии желчного пузыря.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econetИсточник: https://econet.ru/articles/184941-zastoy-zhelchi-5-uprazhneniy-holetsistita-i-diskinezii-zhelchnogo-puzyrya
