На 15 день цикла фолликул 25 мм, эндометрий 8!
Содержание
Процедура фолликулометрия: на какой день цикла пройти, о чем расскажут результаты?

Фолликулометрия в последнее время стала очень популярной процедурой. Она максимально точно помогает вычислить овуляцию, что обычно необходимо при наличии каких-то проблем с зачатием.
Ход ее проведения прост: в процессе ультразвукового исследования органов малого таза отдельно выполняется фолликулометрия, на какой день цикла (2, 7, 8, 14 или другие) выбрана процедура имеет принципиально важное значения.
Как подготовиться, а затем правильно расшифровать результаты?
Зачем нужна фолликулометрия
С помощью этого метода можно провести наблюдение за тем, как растет и созревает фолликул. В норме это ежемесячно происходит у женщин, и если нет никаких нарушений – беременность наступает «по плану». Итак, фолликулометрия позволяет выявить следующее:
- Каково строение яичников у данной женщины, есть ли кисты, атрезированные фолликулы.
- Какую часть занимает функционирующая ткань, и какой приблизительно «запас» яйцеклеток. При тщательном ультразвуковом исследовании яичников специалист может в процентном отношении указать на долю фолликулов, которым еще предстоит вырасти. Это особенно важно для женщин в перименопаузальный период, когда они еще хотят забеременеть. Ко времени климакса яичники имеют особую структуру, при которой фолликулярный аппарат уже не дифференцируется.
- Какова динамика роста фолликула на протяжении цикла: максимальный его размер, происходит ли овуляция.
- Образуется ли желтое тело, на какой день, его размеры. Для этого выполняется фолликулометрия на 21 день цикла при средней его продолжительности 28 — 30 суток.
Также важным моментом является то, что врач может проводить измерения фолликулов, их трансформацию, а параллельно и динамику созревания эндометрия. Ведь случаются ситуации, когда овуляция происходит, а за ней и оплодотворение, но плодному яйцу «некуда» прикрепиться, так как внутренний слой матки очень тонкий и не подвергается необходимым циклическим изменениям.
Рекомендуем прочитать статью об УЗИ малого таза при месячных. Из нее вы узнаете об оптимальном времени для прохождения каждого вида обследования, причинах, по которых ультразвуковое исследования отложить нельзя.
Все эти данные необходимы врачам во многих случаях. Так, чаще всего фолликулометрия проводится для следующих целей:
- Для того, чтобы выяснить причины неудачных попыток зачать малыша. При этом неважно, регулярный или не совсем цикл у женщины. Иногда для решения проблемы достаточно только определить, на какой день цикла происходит овуляция. Ведь большинство считает, что на 14, но на самом деле так только в 50% случаев, в 30% — на 19 — 21, в 20% — в другие дни. Указав паре на наиболее благоприятные дни, можно значительно поспособствовать зачатию, если нет других проблем.
- Если в ходе лечения необходимо выяснить, нужно ли стимуляция овуляции или фолликул проходит все этапы созревания в полном объеме самостоятельно.
- Когда женщина готовится к экстракорпоральному оплодотворению, искусственной инсеминации или другим подобным вмешательствам.
- Для определения причин нерегулярного цикла.
- Для контроля лечения различной гинекологической патологии, например, гормональных нарушений и т.п.
Созревание фолликула и выход яйцеклетки
В чем сложность метода
Фолликулометрия – несложная процедура, требует лишь специальных знаний в конкретной области гинекологии и ультразвукового исследования. Но в большинстве случаев приходится выполнять ее каждые 3 — 5 дней, иногда даже чаще, что доставляет неудобства женщинам, например, в случае удаленного от центра места жительства.
Несмотря на то, что однократное УЗИ-исследование не очень дорогое, 10 — 15 штук за один месяц в итоге выходят достаточно накладными.
Смотрите на видео о процедуре:
Когда надо проводить
В каждой конкретной ситуации врач определяет индивидуально, на какой день цикла делать фолликулометрию необходимо. Но чаще всего это минимум 4 — 5 исследований за цикл, а иногда и больше. В среднем график может выглядеть следующим образом:
- Первое исследование лучше сделать сразу после окончания месячных, приблизительно на пятые-седьмые сутки. Это даст врачу общее представление о строении и возможных нарушениях в половой системе. В это время уже может быть «подозрение» на один или несколько фолликулов, готовых к росту.
- Второе исследование необходимо проводить через 3 — 5 дней от первого (8 — 10 сутки), все зависит от того, какой результат предыдущего. На 8 — 10 день цикла становится окончательно понятно, будет ли в этом месяце овуляция. Доминирующий фолликул уже доходит до 10 — 12 мм, что однозначно выделяет его из общей массы тканей яичника. Если в эти дни врач не находит подобного, в этом цикле исследование можно завершить. Исключение составляют ситуации, когда у девушки очень большие перерывы между месячными, тогда УЗИ может выполняться каждые 5 — 7 дней до начала критических дней.
- Третье исследование должно попасть на овуляцию или наиближайшее время до/после нее – 12 — 16 дни менструального цикла. В этом вопросе врачам и женщинам помогают специальные тесты. Проделывая их регулярно, можно выбрать наиболее подходящий день. Тесты на овуляцию легко выполнять, они доступны всем. По результатам УЗИ в это время врач дает рекомендации, например, для забора яйцеклеток для ЭКО или просто для активной половой жизни.
- Четвертое исследование назначается исходя из предыдущих данных. Это может быть как на следующий, так и через день-три после предыдущего УЗИ, обычно на 14 — 21 дни менструального цикла. Это необходимо для отслеживания овуляции, если она не произошла ранее, или для оценки образовавшегося желтого тела.
- Последнее исследование необходимо сделать на 21 — 26 дни. Позже проводится в том случае, когда у женщины длинный цикл. Например, фолликулометрия при цикле 45 дней будет проводиться на 36 — 39 сутки. Приблизительно в это время происходит имплантация плодного яйца в эндометрий, поэтому важно оценить все параметры этого внутреннего слоя матки. Также проводится осмотр области желтого тела и сравниваются показатели.
Подготовка к обследованию
Особой подготовки для выполнения фолликулометрии, 9 день цикла это или какой-то другой, не нужно, достаточно соблюдать общие рекомендации при стандартном гинекологическом УЗИ.
Единственное, что стоит сделать – исключить по возможности из рациона газообразующие продукты. Иначе раздутые петли кишечника могут серьезно мешать обзору органов малого таза. Так, лучше отказаться от всех видов бобовых (горох, чечевица и т.п.), зерновых (в том числе от хлеба), некоторых фруктов и овощей (капусты, бананов, яблок и т.д.).
Также следует уточнить у врача, трансабдоминальное (через переднюю брюшную стенку) или трансвагинальное (через влагалище) будет УЗИ.
В первом случае обязательным условием является максимальное наполнение мочевого пузыря, иначе увидеть все мелкие детали просто не будет возможно. Для этого за 2 — 3 часа необходимо выпить 1,5 — 2 л жидкости.При трансвагинальном УЗИ все наоборот: нужно помочиться накануне исследования, чтобы наполненный мочевой пузырь не мешал.
Методика проведения
Существуют два основных способа для отслеживания роста и созревания фолликулов. Они следующие:
- С применением трансабдоминального УЗИ, при этом датчики устанавливаются внизу живота, женщина лежит на спине. Данный метод является менее точным, погрешность измерений достаточно высока. Поэтому такой вид УЗИ в гинекологии используется тогда, когда через влагалище по каким-то причинами осмотр невозможен.
- С применением трансвагинального УЗИ, при этом специальный датчик вводится во влагалище, непосредственно к шейке матки и сводам влагалища. Женщина находится в положении лежа на спине с согнутыми в коленях и разведенными ногами. При этом УЗИ качество и точность получаемого изображения выше. Сегодня в 95% случаев используется именно данный метод.
Сроки исследования
Назначение фолликулометрии по дням цикла проводит врач, исходя из показаний к исследованию, жалоб женщины и клинической ситуации.
Расшифровываем результат
Данные, полученные при фолликулометрии, весьма разнообразны и дают предположения об истинной причине патологии у женщины. Возможны следующие основные варианты:
- Нормальная картина. При этом фолликул растет до 15 — 25 мм, затем лопается (об этом свидетельствуют следы жидкости в брюшной полости). На этом месте образуется желтое тело. Если такое наблюдается на фоне бесплодия, значит проблема в другом (непроходимость маточных труб, индивидуальная несовместимость и т.п.).
- Атрезия фолликула наблюдается в том случае, если сначала произошел его рост, но затем по каким-то причинам он стал уменьшаться в размерах. Он либо исчезает совсем, либо так и остается на яичнике в несколько миллиметров.
- Персистенция фолликула обнаруживается тогда, когда произошло его полное созревание до нужных размеров, но овуляции не случилось, при этом размеры остаются по-прежнему большие. В итоге у женщины часто возникает задержка месячных на таком фоне. Если размеры персистирующего фолликула превышают 25 мм, принято говорить о фолликулярной кисте яичника. В течение 2 — 3 циклов, а особенно на фоне лечения, такие образования проходят.
- Лютеинизация фолликула констатируется в том случае, если произошло созревание, а затем без овуляции образовалось желтое тело. В таких ситуациях будет отсутствовать свободная жидкость в брюшной полости, а тесты будут отрицательными или слабоположительными. Данное состояние очень часто можно перепутать с нормой.
- Вообще нет развития фолликулов. Такое возникает при поликистозе, в пердменопаузальном периоде и при некоторых других состояниях. В какое время не проводилось бы УЗИ, картина фолликулометрии на 11 день цикла, 15, 21 и другие одна и та же без малейшей динамики.
Решения врачей после фолликулометрии
После фолликулометрии норму по дням цикла определяет врач, она может значительно варьировать в зависимости от его продолжительности.
В любом случае данное исследование дает «толчок» для дальнейшего обследования или полностью устанавливает причину патологии. Например, согласно данных фолликулометрии становится понятным, как и по какой схеме назначать стимуляцию женщине, и вообще, так ли это необходимо.
При выявлении персистирующих фолликулов назначаются гестагены для восстановления второй фазы. Если женщина выполняла фолликулометрию для ЭКО, то определяются наиболее оптимальные дни для забора яйцеклеток. В каждом конкретном случае свой подход и последующие назначения.
Рекомендуем прочитать статью о том, как определить день овуляции. Из нее вы узнаете о методах расчета дня выхода яйцеклетки, эффективности использования тестов, измерения базальной температуры, проведении УЗИ.
Фолликулометрия – частое и достаточно информативное исследование в гинекологической практике.
Оно подразумевает под собой отслеживание в динамике роста и созревания фолликулов, исходя из чего врач пытается установить причину заболевания у женщины.
Сроки начала и общую продолжительность подобных исследований устанавливает специалист индивидуально. Например, данные фолликулометрии при длинном цикле и коротком будут значимо разниться, поэтому определить это самостоятельно трудно.
Источник: http://ProMesyachnye.ru/follikulometriya-na-kakoj-den-cikla/
Доминантный фолликул: размеры по дням цикла до овуляции, когда он лопается, нормальный размер для зачатия

Каждый месяц в женском яичнике созревает яйцеклетка. Она выходит из особого «пузырька», который закладывается еще до рождения, постепенно зреет, а потом лопается. Этот «пузырек» — доминантный фолликул. Иногда его называют доминирующий, но медики предпочитают первый вариант.
Очень важен размер фолликула по дням цикла. От этого фактора зависит способность женщины к зачатию.
Стадии развития
Что такое доминантный фолликул? Это «лидер», который обогнал своих «коллег» в росте и развитии. Только у него есть шанс лопнуть и произвести на свет зрелую яйцеклетку, которая потом будет оплодотворена сперматозоидом. Медики выделяют четыре стадии его развития:
- Фолликулы возникают у девочки еще до ее появления на свет. Они закладываются в первом триместре беременности и «дремлют», пока их хозяйка не достигнет возраста 12-14 лет. Их называют примордиальными. Всего у девочки около миллиона таких «пузырьков». Большая их часть гибнет – это естественный процесс. Остальные созревают, но не одновременно, а маленькими группами – по несколько фолликулов каждый цикл. Какие-то из них станут доминантными и совулируют уже в 13 лет. Другие будут «спать» и дожидаться своей очереди еще десятилетия.
- Когда они начинают созревать, то становятся преантральными. На этой стадии они похожи не на пузырьки, а на маленькие кубики.
- Антральные фолликулы – это следующая стадия. Каждый месяц возникает не более 9 таких «пузырьков» (если их больше, то это отклонение). Они увеличиваются в размерах (достигают примерно 4 мм), приобретают дополнительную оболочку. При этом в женском организме увеличивается выработка эстрогена.
- Один (реже два) фолликула начинают расти быстрее своих собратьев. Этот лидер и есть доминантный фолликул. При овуляции его размер «гигантский» (по сравнению с размером антральных «пузырьков») — больше 2 см. в диаметре, и его легко рассмотреть на УЗИ. Эта стадия завершается овуляцией, когда лопается фолликул и из него выходит яйцеклетка.
Каким должен быть фолликул в разные дни цикла: медицинские нормы
Если на УЗИ вам сообщили, что в левом яичнике доминантный фолликул (или в правом, это не имеет особого значения), нужно поинтересоваться его размером. К сожалению, бывает так, что размер не соответствует дню цикла, то есть полноценная яйцеклетка не созревает.
Размер фолликула по дням цикла зависит от длины менструального цикла (а именно – его первой фазы). Чем он длиннее, тем медленнее созревает яйцеклетка, и тем меньше она в определенный день. Например, на 10 день цикла фолликул 10 мм может считаться относительной нормой, если месячный цикл составляет 35 дней. А вот при цикле 28 дней – это уже не норма.
Если цикл, наоборот, короткий, то фолликул будет созревать быстрее и достигнет максимального размера уже на 11-12 день.
Поэтому нормы, которые мы приводим ниже, не стоит воспринимать как абсолютные. Многое зависит от ваших индивидуальных особенностей. Но для ориентира они будут полезны. Итак, вот нормы для здоровой женщины с 28-дневным менструальным циклом.
- С 1 по 4 день цикла на УЗИ можно заметить несколько антральных фолликулов размером 2-4 мм.
- 5 день – 5-6 мм.
- 6 день – 7-8 мм.
- 7 день – 9-10 мм. Определяется доминантный фолликул, остальные «отстают» от него и больше не растут. В дальнейшем они будут уменьшаться в размерах и отмирать (этот процесс называется атрезия).
- 8 день – 11-13 мм.
- 9 день – 13-14 мм.
- 10 день – 15-17 мм.
- 11 день – 17-19 мм.
- 12 день – 19-21 мм.
- 13 день – 22-23 мм.
- 14 день – 23-24 мм.
Итак, из этой таблицы видно, что нормальный рост – примерно 2 мм в сутки, начиная с 5 дня МЦ.
Если размер не соответствует нормам
Если фолликул 11 мм на 11 день цикла или 13 мм на 13 день цикла, то такой размер не является нормой. Это означает, что яйцеклетка зреет слишком медленно и овуляция вряд ли возможна. Причина такого состояния чаще всего в гормональных отклонениях: в неправильной работе щитовидной железы, гипофиза, яичников или всей этой «связки».
Такое состояние требует дообследования (в частности, нужно выяснить уровень гормонов) и медицинской коррекции. Часто гинекологи используют гормональные препараты, но это бывает не всегда. В некоторых случаях бывает достаточно витаминов, препаратов, улучшающих кровообращение, фитотерапии, физиотерапии.
Опытные врачи знают: у многих женщин овуляция не каждый цикл. И не торопятся назначать гормональные препараты, основываясь на фолликулометрии только одного месяца. Возможно, в следующем цикле яйцеклетка будет созревать с «правильной» скоростью.
Иногда ановуляция (отстутствие овуляции) связана с естественными причинами:
- Стресс, переутомление, недосып;
- Неполноценное питание (строгие диеты, в частности безжировые);
- Ожирение или экстремальная худоба;
- Тяжелая физическая работа или изматывающие спортивные тренировки.
Если исключить эти факторы, есть шанс, что овуляция вернется сама.
Размер для овуляции
Когда лопается фолликул, при каком размере происходит овуляция? Обычно это бывает на 12-16 день менструального цикла. При цикле 28 дней овуляция происходит примерно на 14 день (плюс-минус два дня). При цикле 30 дней – на 15 день.
При овуляции размер фолликула составляет 24 мм. Минимальная цифра – 22 мм.
Чтобы лопнул фолликул, необходимо согласованное действие различных гормонов в организме женщины. А именно – эстрадиола, ЛГ, ФСГ. После овуляции в процесс вступает еще и прогестерон.
Как понять, что произошла овуляция? Вам помогут следующие методы:
- Фолликулометрия (разновидность УЗИ). На сегодняшний день это самый надежный способ;
- Тесты на овуляцию. Они довольно правдивы и просты в применении, однако не являются стопроцентно точными;
- Базальная температура. В этом случае необходимо строить график БТ: метод кропотливый, не всегда надежный, но доступный.
Некоторые девушки (хотя и не все) ощущают овуляцию физически, вот характерные симптомы разрыва фолликула:
Некоторые испытывают раздражение и повышенную утомляемость. Другие, наоборот, прилив сил и сексуальной энергии.
Теперь у яйцеклетки есть 12-24 часа, чтобы встретиться со сперматозоидом. Если этого не произойдет, она регрессирует, и через 12-14 дней приходят месячные.
Если фолликул не лопается
Бывает, что фолликул, достигший 22-24 мм в диаметре, не лопается, а превращается в фолликулярную кисту. Это происходит из-за дефицита некоторых гормонов в организме. Такое состояние можно определить на УЗИ.
Иногда киста единичная, и она «рассасывается» сама. Если этого не происходит, то сначала ее стараются устранить медикаментозно. И только если она большая и не уменьшается в размерах, то прибегают к хирургическому вмешательству.
Иногда таких кист много. Они деформируют яичники, мешают их правильной работе. Это состояние называется синдромом поликистозных яичников и требует лечения.
Если выяснится, что доминантный фолликул в яичнике созревает, но не лопается, то врачи могут применить гормональные препараты. Например, укол ХГЧ для овуляции.
Откуда берутся двойняшки
«Главный» фолликул определяется примерно на 7-10 день цикла. Все другие уменьшаются и естественным образом отмирают. Но иногда бывает, что «лидеров» сразу два. В естественном цикле (то есть без применения гормонов для стимуляции овуляции) такое бывает довольно редко – у одной женщины из десяти, и далеко не каждый месячный цикл.
Бывает, что два доминантных фолликула в разных яичниках (или в одном – такое тоже возможно) овулируют, то есть лопаются. И тогда есть шанс, что обе яйцеклетки будут оплодотворены. Значит, на свет появятся разнояйцевые двойняшки.
В отличие от близнецов (когда одна яйцеклетка оплодотворена двумя сперматозоидами), двойняшки не одинаковые, не на одно лицо. Они могут быть разнополыми или одного пола, и похожи друг на друга, как обычные братья и сестры.
Итак, правильный рост доминантного фолликула и последующая овуляция – яркие признаки женского здоровья. А возможные нарушения должны вас (и вашего врача) насторожить, но не испугать. Ведь в большинстве случаев такие отклонения успешно лечатся.
Источник: https://MyZachatie.ru/mesyachnyi-cikl/dominantnyj-follikul.html
Размеры фолликулов по дням цикла. Каким должен быть размер фолликула в норме

Женский организм периодически перестраивается (естественные циклические изменения) вследствие воздействия гормонов, которые контролируют сложные механизмы, касающиеся его репродуктивной системы (совокупности органов, обеспечивающих процесс оплодотворения). Для наступления беременности должно соблюдаться обязательное условие – рост и нормальное развитие фолликулов яичника, выступающих своего рода «контейнерами» для уже оплодотворенных яйцеклеток.
Трактовка понятия «фолликул»
Это небольших размеров анатомическое образование, которое имеет вид железы или мешочка, наполненного внутриполостным секретом. Фолликулы яичников находятся в их корковом слое. Они – основные резервуары для постепенно созревающей яйцеклетки.
Первоначально фолликулы в количественном измерении достигают в обоих яичниках существенных значений (200 – 500 млн.), каждый из которых, в свою очередь, содержит по одной половой клетке. Однако за все время половой зрелости женщины (30-35 лет) достигают полного созревания лишь 400-500 экземпляров.
Внутренние процессы эволюции фолликулов
Они протекают в их мешочках и характеризуются размножением гранулезных либо зернистых клеток, которые заполняют всю полость.
Затем зернистые клетки вырабатывают жидкость, оттесняющую и раздвигающую их, направляя при этом в сторону периферических частей фолликула (процесс заполнения внутренней полости фолликулярной жидкостью).
Что же касается самого фолликула, он существенно увеличивается и в размере, и в объеме (до диаметра 15-50 мм). А по содержанию – это уже жидкость с солями, белками и иными веществами.Снаружи он покрывается соединительно-тканой оболочкой. И именно такое состояние фолликула считают зрелым, и называют его граафовым пузырьком (в честь голландского анатома и физиолога Ренье де Граафа, открывшего в 1672 г. данный структурный компонент яичника). Зрелый «пузырек» мешает созреванию своих коллег.
Какого размера должен быть фолликул?
С наступлением половой зрелости (14-15 лет) он полностью завершает свое развитие.
Нормальным считается, если в период фолликулярной фазы, когда начинается менструальный цикл, в обоих яичниках созревают несколько фолликулов, из которых лишь один достигает значительных размеров, ввиду чего он признается доминантным.
Остальные же экземпляры подвергаются атрезии (обратному развитию). Продуктом их жизнедеятельности которых является эстроген – женский половой гормон, влияющий на оплодотворение, рождение ребенка, а также содержание кальция и обмен веществ.
Доминантный фолликул, размеры которого в среднем увеличиваются на 2-3 мм каждый день, в момент овуляции достигает своего нормального диаметра (18-24 мм).
Генеративная функция в качестве приоритетной
С внутренней стороны зрелый фолликул выстлан многослойным эпителием, именно в нем (в утолщенном участке — яйценосном бугорке) находится зрелая, способная к оплодотворению яйцеклетка. Как уже упоминалось выше, нормальный размер фолликула – 18-24 мм. В самом начале менструального цикла наблюдается его выпячивание (напоминающее бугорок) на поверхности яичника.
Далее стенки фолликула существенно истончаются, что приводит к его разрыву. Так, на месте граафова пузырька появляется желтое тело – важная железа внутренней секреции.
Из-за ряда гормональных нарушений данный разрыв может отсутствовать, в связи с чем яйцеклетка не выходит из яичника и процесс овуляции не происходит. Именно этот момент может стать главной причиной бесплодия и дисфункциональных кровотечений матки.
Фолликулометрия: определение, возможности
Это ультразвуковое диагностическое исследование, посредством которого доступно отслеживание процесса развития и роста фолликулов. Чаще всего к нему прибегают женщины, страдающие бесплодием либо нарушением менструального цикла. Рассматриваемая манипуляция позволяет посредством ультразвука отследить динамику овуляции.
В начале менструального цикла становится возможным наблюдение за процессом роста эндометрия, а в более поздний период – за эволюцией фолликула. Так, можно определить точные размеры фолликулов по дням цикла.
Когда требуется фолликулометрия?
Данное диагностическое исследование позволяет:
- установить наступление овуляции с точностью до конкретных дней;
- определить размер фолликула перед овуляцией;
- проанализировать работоспособность фолликулярного аппарата;
- спланировать пол ребенка;
- установить целостность фаз цикла менструации;
- рассчитать оптимальный день для зачатия ребенка;
- следить за протеканием многоплодной беременности;
- диагностировать нарушение менструального цикла;
- оценить индивидуальный гормональный фон пациентки;
- контролировать ход протекания соответствующего лечения.
Значение показателей нормы и патологии развития фолликула
В самом начале его эволюции показатель в статусе «норма» — размер фолликула в диаметре 15 мм. Далее, как уже упоминалось ранее, он увеличивается в день на 2-3 мм.
Многих женщин интересует вопрос: «Какой размер фолликула при овуляции?» В норме считается – около 18-24 мм. Затем появляется желтое тело. При этом в крови обязательно повышен уровень прогестерона.
Единичное УЗИ лишено способности выстроить полноценную картину развития (созревания) фолликула, так как особенно важно проконтролировать каждый отдельный этап.
Основными патологиями, нарушающими созревание фолликулов, являются:
1. Атрезия — инволюция неовулировавшего фолликула. Если быть точным, после образования он развивается до определенного момента, а потом замирает и регрессирует, тем самым овуляция так и не наступает.
2. Персистенция – сохранность вируса, когда он еще функционально активен, в клетках культур ткани либо организма свыше срока, характерного для острой инфекции. В данном случае фолликул образуется и развивается, а разрыв его так и не происходит, в результате чего лютеинизирующий гормон не увеличивается. Данная форма анатомического образования сохраняется до самого конца цикла.
3. Фолликулярная киста – разновидность функционального образования, локализирующегося в ткани яичника. В этой ситуации неовулировавшийся фолликул так и не разрывается, он продолжает существовать, и в нем чаще всего накапливается жидкость, а впоследствии образуется киста размером свыше 25 мм.
4. Лютеинизация — формирование желтого тела, которое иногда образуется без разрыва фолликула, впоследствии также развивающегося. Данная ситуация возможна, если имело место ранее повышение значения ЛГ либо повреждение структуры яичника.
Размеры фолликулов по дням цикла
С самых первых дней очередного цикла с помощью УЗИ можно заметить, что в яичниках имеется несколько антральных рассматриваемых анатомических образований, которые впоследствии будут расти.
Их увеличение обусловлено влиянием специальных гормонов, главенствующими среди которых выступают фолликулостимулирующий гормон (ФГС) и эстрадиол.
При условии, если их уровень соответствует установленной норме содержания данных веществ в крови, у женщины чаще всего присутствует стабильная овуляция, а ановуляторные циклы наблюдаются не более двух раз за год.
Антральные фолликулы в яичниках, размер которых незначителен, должны присутствовать, согласно показаниям нормы, в обеих половых железах в количестве, не превышающем девяти штук. Как правило, в диаметре они не более 8-9 мм.
Впоследствии именно антральные фолликулы под воздействием соответствующих гормонов дадут начало такому важнейшему анатомическому образованию, как доминантный фолликул, размеры которого в диаметре превышают их в 2,5 раза.
В среднем менструальный цикл равен 30 дням. Где-то к десятому дню из всей совокупности антральных фолликулов очерчивается доминантный.
Часто у пациенток возникает вопрос: «Какого размера должен быть фолликул на данном этапе?» На первом сеансе фолликулометрии он по размеру практически не отличается от остальных (12-13 мм). Стоит напомнить, что данное диагностическое ультразвуковое исследование позволяет определить размеры фолликулов по дням цикла.Также на первом приеме специалист сможет точно сказать, сколько доминантных фолликулов уже образовалось. Чаще всего он единственный (в правом либо левом яичнике).
Однако в случае, когда пациентка проходит курс специальной стимуляции овуляции, таких фолликулов может насчитываться несколько, результатом чего становится многоплодная беременность, разумеется, при условии созревания двух и более доминантных анатомических образований.
Второй сеанс проводится по истечении трех дней. В его ходе врач:
- подтверждает присутствие доминантного фолликула;
- определяет размер фолликула по циклам менструации;
- фиксирует (если данное имеет место) обратное развитие фолликула.
Специалист тщательно исследует оба яичника женщины. Если отслеживать размеры фолликулов по дням цикла, то на втором сеансе в диаметре он 17-18 мм. Это уже приблизительно 13 день.
На третьем сеансе (трансвагинальном УЗИ) можно увидеть, что размер фолликула перед овуляцией (пик его величины) принял значение, равное 22-25 мм.
Это свидетельствует о скором (в ближайшие несколько часов) его разрыве, в результате чего зрелая яйцеклетка перейдет в брюшную полость, а затем проникнет в фаллопиеву трубу.
Приблизительно сутки она восприимчива к оплодотворению, а впоследствии погибнет. Следует принять к сведению, что жизнеспособность яйцеклетки в разы меньше, чем у сперматозоидов.
Бывают и такие случаи, когда доминантный фолликул растет с иной скоростью, ввиду чего сеансов данного УЗИ может потребоваться более трех. Если у пациентки неоднократно фиксировалась его регрессия, то, как правило, врач назначает ей ежедневную фолликулометрию (с 9-10 дня цикла). Это позволит выявить начало регрессии, а затем установить причину этого явления.
Итак, стоит еще раз напомнить, что определить размер фолликула по циклам возможно во время проведения диагностического ультразвукового исследования – фолликулометрии. Оно позволит не только проконтролировать протекание созревания доминантного рассматриваемого анатомического образования, но и выявить причины отклонений, тормозящих данный репродуктивный процесс (если таковые имеются).
Стимуляция овуляции
По-другому, ее индукция. Это комплекс различного рода лечебных манипуляций, цель которых – наступление беременности. Она востребована в рамках современной гинекологии в отношении женского бесплодия, обусловленного множеством причин.
Для начала стоит интерпретировать понятие бесплодие – состояние, когда женщина в возрасте до 35 лет не может забеременеть на протяжении 12 месяцев при условии соблюдения активной половой жизни, а также пары (женщина старше 35, а мужчина — 40), у которых беременность не наступает белее полугода.
Показания и противопоказания к стимуляции
Индукция проводится в двух случаях:
- ановуляторного бесплодия;
- бесплодия неясного генеза.
Основными противопоказаниями для данной процедуры выступают:
- нарушения проходимости маточных труб;
- невозможность проведения полноценной диагностики посредством УЗИ;
- мужское бесплодие;
- истощение существующего фолликулярного резерва.
Стимуляция овуляции не осуществляется при длительном лечении проблемы бесплодия (более двух лет).
Схемы проведения процедуры
Они выражены двумя протоколами:
- повышающих минимальных доз;
- понижающих высоких доз.
В первом случае при данной манипуляции сначала вводится препарат «Кломифен» (нестероидный синтетический эстроген), который блокирует рецепторы эстрадиола.
Затем препарат отменяют, и тем самым запускают механизм обратной взаимосвязи: повышение синтеза гонадотропных релизинг-гормонов и активный выброс лютеинизирующих и фолликулостимулирующих гормонов.
В конечном результате это должно привести к созреванию фолликулов. Так, можно говорить, что средство «Кломифен» — индикатор овуляции.
В ходе данной манипуляции касаемо индукции овуляции происходит созревание только одного фолликула, то есть практически исключатся вероятность как многоплодной беременности, так и сопутствующих осложнений (к примеру, синдром гиперстимуляции яичников).После того момента, как размер фолликулов при стимуляции по первой схеме достигнет в диаметре 18 мм (при толщине эндометрия в 8 мм), производится введение триггеров (препаратов, имитирующих выброс ЛГ). Затем, после введения ХГЧ, овуляция наступает приблизительно через двое суток.
Вторая схема проведения манипуляции применима преимущественно к женщинам, у которых низкий овариальный резерв и малая вероятность эффекта от небольших доз ФСГ.
Обязательные показания к данной манипуляции:
- женский возраст более 35 лет;
- значение ФСГ свыше 12МЕ/л (на 2-3 день цикла);
- объем яичников до 8 куб. см;
- вторичная аменорея и олигоменорея;
- наличие операций на яичниках, химио- либо радиотерапия.
Видимый результат должен проявиться к шестым суткам. Существенный побочный эффект, влияющий на яичники, при данном методе индукции овуляции – риск появления синдрома их гиперстимуляции. В случае, когда при очередном УЗИ будут выявлены фолликулы в яичниках, размер которых в диаметре превысит 10 мм, врач расценивает это как сигнал к проведению профилактических процедур данного синдрома.
Контрольное ультразвуковое исследование
Оно необходимо для подтверждения овуляции посредством трансвагинального УЗИ. Это так же важно, как и сам мониторинг.
Ранее уже упоминалось, какой размер фолликула перед овуляцией (18-24 мм в диаметре), однако даже при достижении необходимого размера капсула может не прорваться, и созревшая яйцеклетка не выйдет в брюшную полость. Контрольное УЗИ проводят через 2-3 дня после предположительного момента овуляции.
На данном сеансе врач проверит состояние яичников на наличие признаков состоявшейся овуляции:
- доминантный фолликул отсутствует;
- присутствует желтое тело;
- наблюдается немного жидкости в пространстве позади матки.
Важно отметить, что если специалист проведет контрольное УЗИ в более поздний период, он уже не обнаружит ни жидкость, ни желтое тело.
Напоследок будет нелишне еще раз ответить на вопрос: «Какой размер фолликула при овуляции?» Данное доминантное анатомическое образование в момент овуляции созревает до размеров, равных приблизительно 18 – 24 мм в диаметре. Стоит запомнить, что размеры эндометрия и фолликулов меняются в зависимости от дня менструального цикла.
Источник: https://FB.ru/article/162214/razmeryi-follikulov-po-dnyam-tsikla-kakim-doljen-byit-razmer-follikula-v-norme
При каком размере фолликула происходит овуляция
В начале менструального цикла в яичнике содержится 5-8 фолликул размером менее 10 мм. В процессе созревания один из них (в редких случаях два) становится доминирующим, достигая размера в 14 мм.
На 10 день цикла он начинает дистанцироваться и ежедневно увеличиваться примерно на 2 мм до момента разрыва.
Остальные фолликулы начинают проходить медленный процесс инволюции (атрезии), их мелкие фрагменты можно увидеть на УЗИ на протяжении всего менструального цикла.
Время созревания фолликула
Кровоснабжение яичников значительно усиливается в процессе наступления овуляции под влиянием гормонов гипофиза – гонадотропинами ФСГ и ЛГ. Образование новых кровеносных сосудов приводит к появлению оболочки фолликула под названием тека, которая постепенно начинает окружать его с внешней и внутренней стороны.
Период овуляции
Два критерия, которые позволяют определить зрелость фолликула и надвигающуюся овуляцию при ультразвуковом исследовании:
- размер доминирующего фолликула должен быть от 20 до 25 мм;
- кортикальная пластинка фолликула под воздействием увеличения внутренней жидкости немного деформирует одну из стенок оболочки.
По мере наступления овуляции, фолликул растягивается в размерах, немного выступает над поверхностью яичника и лопается – происходит овуляция.
Лютеиновая фаза
После овуляции стенки опустевшего фолликула уплотняются, а его полость заполняется сгустками крови – образуется красное тело. При неудачном оплодотворении оно в короткий срок зарастает соединительной тканью и превращается в белое тело, которое через некоторое время исчезает.
В случае успешного оплодотворения красное тело под влиянием хорионического гормона немного увеличивается в размерах и превращается в желтое тело, которое начинает выработку гормона под названием прогестерон. Он увеличивает рост эндометрия и предотвращает выход новых яйцеклеток и наступление менструации.
Желтое тело исчезает на 16-й неделе беременности.
Синдром пустого фолликула
В небольшом количестве случаев в процессе стимуляции яичников при лечении бесплодия у пациентов может возникнуть так называемый синдром пустого фолликула. Он проявляется при адекватных уровнях эстрадиола (гормон, вырабатываемый клетками фолликула) и нормально растущих фолликулах, при этом определить «пустышек» можно только рассмотрев их под микроскопом.
Точная причина появления симптома неизвестна. Однако специалистам удалось выяснить, что частота появления пустых фолликул увеличивается с возрастом женщины. В большинстве случаев появление синдрома не уменьшает фертильность пациента: фолликулярное созревание и количество яйцеклеток остаются в норме.
Синдром поликистозных яичников
Синдром поликистозных яичников (СПКЯ) представляет собой набор симптомов, вызванных нарушениями функции яичников, повышенным содержанием инсулина в крови, эстрогенов и андрогенов (мужских гормонов) у женщин. СПКЯ является причиной нарушений менструального цикла, лишнего веса, появления акне и пигментных пятен, возникновений болей в области таза, депрессий и избытка волос на теле.
В настоящее время наиболее распространенным определением синдрома поликистозных яичников считается принятая в 2003 году формулировка консенсуса европейских экспертов. Согласно ее содержанию, диагноз ставится, если обследование проводится в течение первых шести дней цикла и у женщины одновременно присутствуют два из трех симптомов:
- увеличенный размер яичников: площадь поверхности больше 5.5 кв.см, объем больше 8.5 кб.см;
- присутствие по меньшей мере двенадцати незрелых фолликулов размером менее 10 мм, чаще всего расположенных на периферии яичника;
- наличие гипертрофии стромы.
Обследование выполняется с помощью аппарата УЗИ и 3D УЗИ. Последний с большей точностью поможет определить объем яичников и подсчитать количество незрелых фолликулов.
Основными методами лечения синдрома являются: изменение образа жизни, прием лекарств и хирургическое вмешательство. Цели лечения при этом разбиваются на четыре категории:
- снижение уровня инсулинорезистентности;
- восстановление репродуктивной функции;
- избавление от избыточного роста волос и появления акне;
- восстановление регулярного менструального цикла.
В каждой из этих целей существуют значительные противоречия относительно оптимального лечения.
Одной из основных причин этого является отсутствие крупномасштабных клинических исследований, сравнивающих различные виды лечения.
Однако многие эксперты признают, что снижение уровня инсулинорезистентности и веса организма может оказать влияние на все цели лечения, поскольку являются основной причиной возникновения синдрома.
Ответы на вопросы
Какого размера должен быть фолликул чтобы произошла овуляция?Размер фолликула должен составлять от 20 до 25 мм.Если в яичнике присутствует доминантный фолликул, будет ли овуляция?Овуляция произойдет, если в фолликуле развивается яйцеклетка и он не является пустым.Может ли произойти овуляция без доминантного фолликула?Нет, не может. В этом случае происходит состояние ановуляции, при котором оплодотворение и наступление беременности невозможно.Когда возникает овуляция при размере фолликула 14 мм?Примерно после 4-5 дней при достижении данного размера.Сколько должно быть фолликулов, чтобы произошла овуляция?Один доминантный фолликул, в редких случаях два.
Источник: https://mymammy.info/ovulyatsiya/29-razmer-follikula-pri-ovulyatsii.html
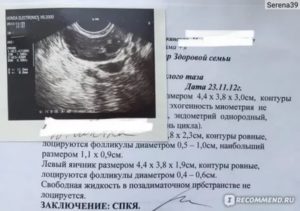
Имплантация — эндометрий 5 7 мм

1 — 2 день цикла — 0,5 — 0,9 см
3 — 4 день цикла — 0,3 — 0,5 см
5 — 7 день цикла — 0,6 — 0,9 см
8 — 10 день цикла — 0,8 — 1,0 см
11 — 14 день цикла — 0,9 — 1,3 см
15 — 18 день цикла — 1,0 — 1,3 см
19 — 23 день цикла — 1,0 — 1,4 см
24 — 27 день цикла — 1,0 — 1,3 см
Толщина эндометрия для зачатия в среднем должна быть около 7мм и более, конечно бывали случаи беременности с эндометрием в 5мм, но в таких случаях нужна поддержка в виде дюфастона или утрожестана в течении нскольких недель беременности, многие писали о том, что когда забеременили с малым энометрием им прописывали вагинально вставлять утрожестан, так как он быстее впитывается в слой матки, тем самым помогает укрепить эндометрий.
Чтобы наростить слой эндометрия обычно врачами назнчаются гормональные препараты, содержащие эстрадиол — это Прогинова(таблетки), Фемонстон(таблетки, содержащие эстрадиол и малое количества прогестерона), Дивигель — дозированный гель в пакетиках по 0,5гр и по 1 гр(втирают в низ живота, поясницу, ягодицы, впитывается и всасывается через слой кожи в кровь)
Народные способы наращивания эндометрия —
Гормель — геомеопатия
Гинекохель — гомеопатия
С 5 д.ц. заваривают листья малины и пьют в первой фазе как чай.
Также в первой фазе кушают свежие ананасы, некоторые кушают и консервированные, но в них содержится меньше природных витаминов. Девочки, которые писали о том, что им помог Ананас, говорили что съедали его много и в свежем виде и результат был значительным по сравнению с другими циклами.
Диаметр фолликула на
*10-й день цикла — 10 мм,
*на 11-й день — 13,5 мм,
*на 12-й день — 16,6 мм,
*на 13-й день — 19,9 мм,
*на 14-й день — 21 мм — пик Овуляции
Отклонение от нормы тоже норма!!! — Фолликул может вырасти рано, до 10-12д.ц., а может наоборот поздно, после 14д.ц., такие случаи не редки.
Несколько циклов в год(1-2) овуляции может не быть и это норма.
Если овуляции не наблюдается в течении нескольких циклов подряд, то стоит обртиться к врачу и сдать кровь на гормоны, отвечающие за рост фолликула, это гормоны Лг+Фсг, Пролактин и гормоны щитовидки. В случае, когда лечение не помогает восстановить овуляцию, то прибегают к стимуляции овуляции, в основном это талетки Клостилбегит.
В таком случае назначается дополнительная поддержка для роста эндометрия и поддержка второй фазы, а также уколХгч (хорионический гонадотропин) (препараты: Гонакор; Прегнил; Профази; Хорагон;). Необходимая дозировка подбирается на усмотрение врача (обычно это около 5000-10000 ЕД).
при доминирующем фолликуле.
Также сущуствую более дорогие препараты для стимуляции овуляции, но в основном их назначают для стимуляциях в протоколах Эко или при Искуственной инсеминации.
Некоторыесхемыстимуляции —
1 схема — :
Клостилбегит с 5 д.ц. по 9д.ц ( в некоторых случаях с 3д.ц. по 7д.ц.)
Прогинова или Дивигель. В некоторых случаев не назначается поддержка для роста эндометрия.
Укол Хгч, обычно 5000 ед. или 10000 едениц. В некоторых случаев назначают уколы в неколько этапов по усмотрению врача, например уколы по 1500 ед каждые два дня до момента овуляции.
Дюфастон или утрожестан. В некоторых случаев назначают уколы прогестерона.
2 схема — :
Пурегон, меногон, Гонал-ф — препараты гонадатропного ряда (гонадотропины — гормоны вырабатывающиеся в передней доли гипофиза головного мозга стимулирующие рост и созревания фолликулов в яичниках).
В отличии от первых схем стимуляции, вторая более щадящая гормоны, то есть есть клостилбегит подавляет рост эндометрия в большинстве случаев, то Гонал-ф и другие препараты не требуют параллельного приёма эстрогенов, только по показаниям.
Гонал-ф например это уколы в живот, ручка-шприц, в которой можно поставить дозировку укола. Любая дозировка назначается врачом. В обычном цикле может хватить 500ед(+ -) общей дозировке, а в протоколах Эко в 2 раза больше.
Размер матки, яичников:
Считается, что верхней границей нормы размеров небеременной матки являются:
Длина матки —70мм
Ширина матки —60мм
Передне-задний размер матки —42мм
В норме яичники имеют следующие размеры:
Ширина — 25 мм
Длина — 30 мм
Толщина — 15 мм.
Размер плодного яйца по неделям
3 неделя — 0.1-0.2 мм.
4 неделя — не превышает 0,5 мм
5 неделя — 1,5 мм.
6 неделя — 4мм.
7 неделя — 1,5см.
8 неделя — 2,2см.
9 неделя — 13-17 мм.
10 неделя — 27-35 мм.
11 неделя — 55 мм.
12 неделя — 70-90мм.
13 неделя — 10,5см.
14 неделя — 12,5-13 см.
15 неделя — 93-103 мм.
16 неделя — 16см.
17 неделя — 15-17см.
18 неделя — 20,5 см.
19 неделя — 20-22 см.
20 неделя — 25 см.
21 неделя — 25 см.
22 неделя — 27-27,5см.
23 неделя — около 30 см.
24 неделя — около 30 см.
25 неделя — 31см.
26 неделя — 32,5-33 см.
27 неделя — 34 см.
28 неделя — 35см.
29 неделя — 36-37 см.
30 неделя — около 37,5 см.
31 неделя — 38-39 см.
32 неделя — 40см.
33 неделя — около 42 см.
34 неделя — около 42 см.
35 неделя — около 45 см.
36 неделя — 45-46 см.
37 неделя — 48 см.
38 неделя — около 50 см.
39 нделя — около 52см.
40 неделя — около 55см. средний вес 3000-3500кг.
Но также к моменту родов ребёнок может весить 4000кг и более, все зависит от физиологии.
Имплантация
Источник: https://www.BabyBlog.ru/community/post/conception/1920947
