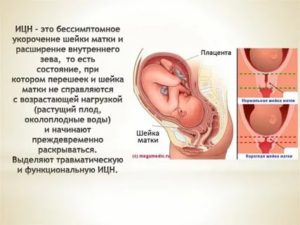
Укорочение шейки матки ицн
Содержание
Короткая шейка матки при беременности
С 16 по 20 неделю оптимальная длина шейки составляет от 4,5 до 5 сантиметров. На данном сроке допускается укорочение до 3-3,5 сантиметров. С 20 по 25 неделю гестационного срока физиологическая длина шейки матки составляет 4 сантиметра и более. В пределах нормы лежат значения от 3 сантиметров.
С 25 по 30 неделю беременности нормальная длина шейки матки лежит в пределах от 3,5 до 4 сантиметров. Допускается ее укорочение до 2,5-3 сантиметров. С 30 по 32 неделю гестации оптимальная длина шейки матки равна 3,5 сантиметрам, в пределах нормы ее размеры до 2,5 сантиметров.
С 32 по 34 неделю оптимальная длина шейки матки равна 3 сантиметрам, но допускается ее укорочение до 2 сантиметров. Позже данного срока в женском организме происходит гормональная перестройка, которая подготавливает женщину к предстоящим родам.
Начиная с 38 недели беременности шейка матки начинает активно укорачиваться. Данный процесс способствует раскрытию маточного зева и началу родовой деятельности. В последние дни гестации нормальная длина шейки матки составляет менее 2 сантиметров, с началом схваток анатомическая структура полностью сглаживается.
Причины укорочения шейки матки
Короткая шейка матки может являться следствием врожденных особенностей организма женщины. Но гораздо чаще патология наблюдается при действии неблагоприятных факторов:
- повышенная продукция андрогенов — тестостерона и его производных;
- сниженный синтез прогестерона, поддерживающего беременность;
- сниженный синтез эстрогенов — женских половых гормонов;
- травмы в прошлых родах;
- более 3 родов;
- инфекции, передающиеся половым путем;
- маточные кровотечения;
- травма шейки при аборте;
- крупные размеры будущего ребенка;
- многоплодная беременность;
- изменение количества околоплодных вод (многоводие или маловодие).
Опасность укороченной шейки матки
опасность укорочения шейки матки заключается в развитии истмико-цервикальной недостаточности или сокращенно ИЦН. Этот диагноз можно поставить при длине анатомического образования меньше 20 миллиметров. При ИЦН шейка не способна держать будущего ребенка и его оболочки в полости матки.
Истмико-цервикальная недостаточность сопровождается смягчением шейки, из-за чего в любой момент может произойти раскрытие внутреннего и внешнего зева. Последствием данных событий становится активация схваток и преждевременное появление ребенка на свет.
Роды с короткой шейкой матки часто протекают не физиологично. В норме продолжительность схваток у первородящей составляет около 12 часов, у повторнородящей — около 9 часов. Длительное и постепенное течение родовой деятельности предохраняет матку и ее шейку от разрывов и других травм.
Наиболее часто при чрезмерно бурной родовой деятельности наблюдаются разрывы шейки матки. Они обусловлены слишком ранним проталкиванием ребенка по родовым путям, в то время как цервикальный канал недостаточно раскрыт. Тяжелые разрывы шейки могут перейти на нижний сегмент матки, что является серьезным родовым травматизмом и требует оперативного вмешательства.
Самым опасным осложнением стремительных родов является разрыв матки. Он может привести к болевому шоку, сильному кровотечению и гибели плода. При полных разрывах матки может возникнуть необходимость ее удаления. На современном этапе медицины данное осложнение является большой редкостью.
Очень короткая и мягкая шейка при беременности может являться фактором внутриутробного инфицирования плода. В норме влагалище не является стерильной средой, в нем постоянно находятся разнообразные микроорганизмы. При ИЦН тяжелой степени амниотический пузырь «просвечивает» и даже выпячивает из внешнего маточного зева, что способствует переходу бактерий на плодные оболочки.
https://www.youtube.com/watch?v=aqB0WwnM68o
Внутриутробное инфицирование плода является крайне опасным осложнением. На ранних сроках оно часто вызывает гибель будущего ребенка и самопроизвольный аборт. Иногда выкидыш не происходит, мертвый плод остается в полости матки и приводит к ее инфицированию. На более поздних сроках заражение будущего ребенка приводит к развитию тяжелых аномалий, часто не совместимых с жизнью.
Какой длины должна быть шейка матки при беременности? Отвечает гинеколог Людмила Шупенюк:
Симптомы короткой шейки матки
Симптомы укорочения появляются лишь с середины 2 триместра, когда плод активно растет. За счет увеличения его массы цервикальный канал может раскрыться, что проявит себя следующими признаками:
- неприятные ощущения в нижней части живота, пояснице, иногда доходящие до схваткообразных болей;
- чувство тяжести во влагалище;
- прозрачные обильные маточные выделения;
- выделения из влагалища с красными прожилками;
- красные или коричневые маточные выделения.
Причиной перечисленных симптомов является угрожающий или начавшийся выкидыш или преждевременные роды. Поэтому при обнаружении данных признаков женщине рекомендуется немедленно обратиться за медицинской помощью.
Диагностика
При подозрении на укорочение шейки доктор должен тщательно собрать жизненный анамнез. Врач обращает внимание на случаи неадекватного вынашивания, разрывы, аборты.
Далее врач проводит пальцевое исследование влагалища. С помощью него акушер-гинеколог выявляет проходимость шеечного канала. Затем специалист проводит визуальный осмотр влагалища с помощью зеркал. Данная процедура помогает увидеть состояние внешнего маточного зева и наличие выпячивания плодных оболочек.
«Золотым стандартом» диагностики ИЦН является ультразвуковое исследование. Первые признаки укорочения доктор может рассмотреть при абдоминальном УЗИ (через переднюю брюшную стенку) при первом и втором скрининге (согласно календарю скринингов данные исследования проводятся на 11-12 и 21-22 неделях беременности).
При наличии сомнений акушер-гинеколог должен провести вагинальное ультразвуковое обследование, оно позволяет поставить окончательный диагноз. После обнаружения укорочения будущая мать нуждается в пристальном наблюдении всю последующую беременность. Обычно врач назначает проведение контрольного вагинального ультразвукового исследования каждые 2-4 недели.
Лечение укороченной шейки матки
При эндокринной этиологии патологии врачи назначают гормональное лечение. Оно включает в себя препараты прогестерона (Дюфастон, Утрожестан).
Перечисленные лекарственные средства способствуют поддерживанию вынашивания путем расслабления тонуса матки и закрытию шеечного канала.
При медикаментозном гормональном лечении следует с определенной периодичностью сдавать кровь на гестагены и андрогены.
При негормональной этиологии истмико-цервикальной недостаточности используются нехирургические и хирургические методы лечения.
К первому виду относят наложение пессария — кольца, которое вставляется на шейку матки и предохраняет ее от дальнейшего раскрытия. Данный метод лечения показан с 28 недели гестационного срока.
Противопоказанием для его использования является выпадение амниотических оболочек и тяжелая степень заболевания.
Перед установкой акушерского кольца на шейку матки необходимо убедиться в отсутствии воспаления. При его наличии следует в обязательном порядке провести антибактериальное лечение. Женщина, имеющая на шейке пессарий, должна приходить к врачу каждые 14 дней для дезинфекции кольца, что профилактирует развитие воспаления. Перед родами данное приспособление снимается.
Внимание! Часто короткая шейка матки не проявляет себя при вынашивании, поэтому будущим матерям ни в коем случае не следует пропускать плановые осмотры врача акушера-гинеколога.
Хирургическое лечение истмико-цервикальной недостаточности заключается в наложении П-образных швов на шейку матки. Оно показано при сильном и прогрессирующем раскрытии цервикального канала. Данный метод лечения противопоказан при воспалительных процессах в малом тазу, маточных кровотечениях, диагностированных врожденных аномалиях плода.
Наложение швов осуществляют под общим наркозом до 28 недели гестационного срока. В послеоперационном периоде необходимо принимать антибактериальные средства для профилактики инфицирования. Швы следует снять на 38 неделе беременности.
Будущим матерям, имеющим короткую маточную шейку, рекомендуется соблюдение режима. Женщинам запрещено проявлять чрезмерную физическую активность, заниматься активными видами спорта. Желательно исключить половую жизнь и эмоциональные стрессы.
Профилактика
Профилактика укорочения шейки матки включает в себя здоровый образ жизни до зачатия.
Женщинам следует тщательно планировать беременности, избегая медицинских абортов, которые провоцируют структурные изменения внутренних половых органов.
Также будущим матерям рекомендуется сдать кровь на анализы на функционирование эндокринной системы перед планируемым зачатием. Повышенное количество мужских и сниженный синтез женских половых гормонов требует медицинской корректировки.
Во время родов будущей матери следует внимательно слушать врача и акушерку, не тужиться раньше времени, чтобы не спровоцировать разрывы шейки матки.Травмы органа способствуют развитию истмико-цервикальной недостаточности во время последующих беременностей. Женщине рекомендуется быть разборчивой в половых связях, предохраняться с непостоянными партнерами.
Воспалительные заболевания урогенитальной системы могут стать причиной структурных изменений шейки матки.
Источник: https://mymammy.info/oslozhneniya/140-korotkaya-sheyka-matki.html
Короткая шейка матки при беременности: причины патологии, лечение, роды
Шейка матки или цервикальный канал, орган цилиндрической формы, соединяющий маточную полость с влагалищем. Средняя длина равняется 3-4 см. Отверстия, имеющиеся на перешейке, открываются при принятии сперматозоидов, либо для выделения менструальной крови.
Какие функции выполняет
При беременности шейка матки выполняет следующие функции:
- Барьерная. Цервикальный канал препятствует попаданию болезнетворных микроорганизмов в полость матки;
- Выработка секрета;
- Участие в репродуктивной системе.
Патологии шейки матки приводят к неспособности нормального течения беременности. К таким заболеваниям относится «укорочение маточного перешейка».
Что значит короткая шейка матки при беременности
Короткая шейка матки – это укорочение цервикального канала в виду нескольких причин. Необходимая длина ЦК способствует выполнению основных функций зева. А укорочение – препятствует гестационному процессу.
Клинических признаков заболевание не имеет. Выявить его может врач акушер-гинеколог при осмотре.
Течение беременности усложняется в разы при подтверждении диагноза.
Изменение длины зева в меньшую сторону является угрожающим состоянием для плода.
Причины патологии
- Аномальные строения органов малого таза, в т.ч. недоразвитость перешеечного канала;
- Патологические развитие матки;
- Наследственность по женской линии (от бабушки к маме и т.д.);
- Нарушения в эндокринной системе при беременности;
- Нарушения гормонального характера;
- Травмы шейки в результате родов, при выскабливание стенок полости матки, иных хирургических вмешательств;
- Дисплазия эпителиального слоя;
- При беременности это может быть предлежание плаценты;
- Многоплодная беременность или вынашивание крупного ребенка;
- Рубцы на матке;
- Многоводие (количество околоплодных вод, превышающих норму).
Установить причину возможно при тщательном осмотре и сборе анамнеза.
Укорочение может быть двух видов:
- Незначительное изменение длины – вместо положенных 4 см может быть 2,8, но не меньше 2,5 см;
- Значительное укорочение до 2 см и меньше.
Выявить «короткий» цервикальный канал можно не раньше 11 недель гестации.
Симптомы
При отсутствии беременности о наличии данной патологии женщина не догадывается. Клинических проявлений заболевание не имеет, в чем и заключается основная опасность.
Некоторые женщины с короткой шейкой матки отмечали у себя следующие симптомы:
- Болевые ощущения внизу живота (не тянущие);
- Незначительные выделения сукровичного характера;
- Водянистые слизистые выделения.
Данные симптомы могут указывать о других патологических состояниях, поэтому следует обратиться к врачу за помощью.
Короткая шейка при беременности в 20 недель является опасным периодом в вынашивании малыша. Преодолев экватор гестации, плод начинает активно двигаться. Он оказывает физическое воздействие на окружающие органы, том числе маточный канал, который ввиду своей укороченности, не способен удержать ребенка.
Двадцатинедельный малыш – нежизнеспособен во внеутробной среде. Выжить, в случае преждевременных родов, не сможет.
Короткая шейка при беременности в 30 недель – второй опасный период гестации. Особого наблюдения требует многоплодная беременность и вынашивание крупного ребенка.
Как диагностируется короткая шейка матки
Гинеколог способен выявить заболевание только после личного осмотра в гинекологическом кресле и в заключение эксперта ультразвуковой диагностики с цервикометрией.
К диагностическим манипуляциям для подтверждения диагноза относятся:
Рекомендуемые лабораторные исследования:
- Микроскопическое исследование соскоба из цервикального канала;
- Бакпосев отделяемого;
- Анализ крови на внутриутробные инфекции;
- Анализ венозной крови для количественного определения гормонов;
- Определение свертывающей системы;
- Исследование мочи на содержание стероидов.
Опасные последствия патологии
Укорочение ЦК грозит тяжелыми осложнениями, как для матери, так и для ребенка:
- Повышенный риск преждевременных и стремительных родов;
- Риск инфицирования плода в связи с ухудшением барьерной функции шейки;
- Привычное невынашивание беременности на ранних сроках;
- Разрывы и травмы при родовспоможении;
- Гипоксия новорожденного, вызванная подтеканием околоплодных вод, не держащихся из-за ослабленности зева.
Лечение
Короткая маточная шейка не является показанием к прерыванию беременности. Патологическое состояние поддается терапии. Существуют сверхтехнологичные методы, способствующие пролонгированию беременности с такими серьезными диагнозами.
На способ лечения влияют несколько факторов:
- Срок гестации;
- Акушерский анамнез;
- Степень укороченности;
- Угроза прерывания (есть или нет).
Хирургические методы
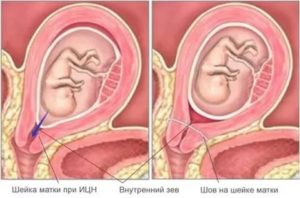
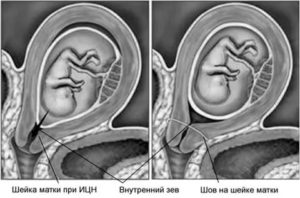
Наложение швов на шейку матки (серкляж цервикального канала).
Операцию проводят не ранее 14 и не позднее 25 недель. Шейку матки «зашивают» для предупреждения ее расширения;
Консервативное лечение
- Установка пессария – одна из распространенных методик. На цервикальный канал одевается специальное кольцо, подобранное по индивидуальному размеру.
- Медикаментозное лечение показано при невыраженном укорочении органа. Лекарственные средства назначаются лечащим врачом, им же подбирается дозировка.
Фармацевтические препараты:
- Средства седативного и успокоительного действия;
- Гормонотерапия (таблетки и суппозитории);
- Витаминотерапия;
- Препараты, устраняющие тонус матки (препараты магния, гинипрал).
Медикаментозное лечение направлено на сохранение беременности. То есть для предупреждения рисков развития нежелательных последствий.
Сохранение беременности при короткой шейке матки
Для сохранения беременности и ее нормального течения беременной женщине рекомендовано соблюдать постельный режим. При тяжелом течении заболевания показана госпитализация.
Необходимо посещать гинеколога, согласно установленной схеме, выполнять все назначения и рекомендации.
При вынашивании ребенка, беременным с короткой маточной шейкой не подвергаться стрессу и тревожным состояниям.
При необходимости проходить дополнительные методы диагностики:Физические нагрузки и избыточный вес беременной ухудшает ситуацию. Однако полностью отказываться от упражнений и садиться на диету не рекомендуется.
Физическую нагрузку можно заменить йогой для беременных. А для соблюдения массы тела – отказаться от приема жирной пищи, мучных изделий и большого количества углеводов.
Нельзя прислушиваться к мнению «кушать за двоих». Крупный плод при укороченном цервикальном канале неблагоприятно воздействует на орган и на сам процесс вынашивания.
При наличии пессария, либо хирургических швов необходимо соблюдать все указанные действия.
Для уменьшения нагрузки следует носить бандаж.
Интимная близость не является противопоказанием при коротком зеве. Ограничиться следует в том случае, если имеются клинические симптомы и первые дни после наложения швов.
Роды при выявленной патологии
При выявленном диагнозе беременная должна лечь в стационар перед началом родовой деятельности.
Если был установлен пессарий, то его снимают врачи, также как и швы. В раннем сроке гестации беременность пролонгируют. Если подошла 38 неделя – беременную пускают в роды.
Осложненные роды или их стремительное развитие должно быть под контролем врачей.
Кесарево сечение при заболевании данного характера проводят по таким показателям:
- крупный плод;
- плохая родовая деятельность;
- рубец на матке.
При проведении операции врачи учитывают анамнез пациентки и возможное наличие аллергической реакции (при наркозе).
В тяжелых случаях беременную могут родоразрешить раньше положенного срока. Например, при неэффективности медикаментозной терапии или при тяжелом гестозе.
Тактику лечения и родовспоможения определяет доктор.
: короткая шейка матки при беременности
Источник: https://kakrodit.ru/korotkaya-shejka-matki-pri-beremennosti/
7 признаков раскрытия шейки матки во втором триместре беременности (ицн)
Беременность является одной из самых серьезных вещей в жизни каждой девушки. Во время беременности девушка постоянно находится под наблюдением врача для того, чтобы отследить протекание беременности. Одним из основных признаков, по которым определяют правильное развитие беременности, является состояние шейки матки.
Шейка матки во время беременности
Во время беременности шейка матки претерпевает множество изменений. Из-за изменений гормонального фона и усиленного кровообращения её железы расширяются и разрастаются. Мышечные волокна, находящиеся на шейке матки во время беременности превращаются в соединительную ткань.
Такой вид она должна сохранять на протяжении всей беременности. А к её концу она становится мягче и резко укорачивается. Перед началом родов обычно расширяется внутренний зев шейки.
Длина шейки матки
Этот критерий является одним из главных при осмотре врача. Её длина должна укорачиваться постепенно. В первом триместре она имеет длину 45-35 мм, во втором 34-24 мм, а к третьему достигает всего 25-20 мм.
Однако если её длина не достигает допустимых значений, то есть серьезный риск на выкидыш.
Причинами укорочения шейки матки могут быть:
- Наличие врожденных анатомических изменений. Например, недостаток соединительных тканей;
- Гормональные изменения на 15-28 неделях беременности;
- Травмы, операции, связанные с мышечным кольцом, а также аборты и сложные роды.
При нормальном течении беременности длина меняется по мере роста плода, а к завершению беременности резко сокращается.
Наблюдение за шейкой матки начинается во втором триместре, так как именно тогда помощью УЗИ могут быть обнаружены патологии. Если при прохождении УЗИ на данном сроке будут обнаружены укорочение длины шейки матки и расширение зева, то это будет говорить о наличии у женщины истмико-цервикальной недостаточности.
Истмико-цервикальная недостаточность
ИЦН является наиболее частой причиной выкидышей, то есть прерывания беременности во время второго триместра. Данная патология проявляется в раннем открытии шейки матки и её размягчения, что в свою очередь служит признаками прерывания беременности.
Выкидыш провоцируется расширением и открытием шейки матки. Такое состояние шейки матки приводит к тому, что она не способна удержать плод в матке. Истмико-цервикальная недостаточность может быть двух видов: органическая (травматическая) и функциональная.
Вид недостаточности зависит от причин, по которым она образовалась.
Причины истмико-цервикальной недостаточности
Органическая или травматическая ИЦН вызвана различными травмами. Причинами органической (травматической) ИЦН являются:
- Наличие травм шейки матки;
- Аборты или выкидыши;
- Выскабливание;
- Лечение таких заболеваний как эрозия или полип шейки матки.
Из-за получения травм мышечная ткань шейки становится менее эластичной и рубцовой. Рубцовая ткань или рубец состоят из соединительных волокон, которые не способны растягиваться.
Шейка становится более жесткой. А также теряет свои способности к сокращению или растягиванию. Следовательно, она не способна удержать плод внутри матки.
Все это и приводит к появлению истмико-цервикальной недостаточности.
Функциональная ИЦН вызвана следующими причинами:
- Гормональный сбой. Он может быть вызван большим количеством мужского гормона андрогена или недостатком прогестерона. Эта проблема обычно появляется на 11 неделе беременности. Шейка матки раскрывается и становится слабой;
- Многоводие. Очень серьезная причина, обычно возникает при многоплодной беременности. Из-за которой увеличивается нагрузка на матку и образуется ИЦН;
- Патологии в матке;
- Нарушение соотношения соединительной и мышечной тканей.
Все эти причины приводят к размягчению шейки матки. Она становится более податливой и не способна удерживать плод из-за его роста, следствием которого является увеличения давления. Также этот вид истмико-цервикальной недостаточности наблюдается у девушек и женщин с нарушением функционирования яичников. Не исключается наличие врожденного ИЦН.
В каждом виде ИЦН шейка матки из-за неспособности удерживать плод внутри матки начинает раскрываться. Из-за этого плод опускается ниже, что часто приводит к получению инфекций плода. Опускаясь ниже, плод сильно давит на шейку матки, тем самым открывая её еще сильнее. Что, в конце концов, приводит к выкидышу или преждевременным родам.
Признаки по которым можно распознать истмико-цервикальную недостаточность
Распознать ИЦН на ранних сроках беременности практически невозможно. Во втором триместре раскрытие шейки матки можно обнаружить с помощью влагалищного исследования, осмотра с использованием зеркала или УЗИ. Распознать наличие недостаточности необходимо как можно быстрее, чтобы предотвратить выкидыш ребенка.
ИЦН можно распознать по следующим признакам:
- Появление выделений с кровью;
- Сильные боли внизу живота;
- Ощущение сильного давления в области влагалища;
- Укорочение и размягчение шейки матки;
- Возможность увидеть плодный пузырь при осмотре;
- Несоответствующая длина шейки матки для триместра, в котором протекает беременность;
- Раскрытие зева.
При обнаружении любого из этих признаков необходимо срочно назначить лечение. При более серьезных случаях беременную женщину необходимо отправить на сохранение.
Немаловажным при обнаружении недостаточности является пролабирование или другими словами выпячивание плодного пузыря. Степень угрозы можно определить исходя из того, где расположен плодный пузырь.
Существует 4 возможных варианта его расположения:
- Плодный пузырь находится над внутренним зевом;
- Плодный пузырь расположен на уровне зева, но его нельзя увидеть;
- Плодный пузырь опустился ниже зева, то есть стал находиться в канале шейке и становится заметен при осмотре. Из чего следует, что началась патология;
- Плодный пузырь опустился во влагалище.
Следовательно, врач может диагностировать истмико-цервикальную недостаточность с помощью:
- Данных о том, что у женщины были выкидыши на поздних сроках беременности;
- Данных, о том, что предыдущие беременности завершались преждевременными родами на раннем сроке. (Невынашивание);
- Данных о наличие у женщины беременности с помощью ЭКО;
- Данных о пролабировании плодного пузыря, полученных при осмотре или установленных в прошлые беременности;
- Данных, полученных при осмотре с помощью зеркала, которые показывают размягчение шейки и её укорочение.
Однако чаще всего какие-либо симптомы отсутствуют, поэтому заранее определить даже пролабирование сложно. Однако с помощью УЗИ получается установить наличие истмико-цервикальной недостаточности и определить причины её появления.
Чем опасно истмико-цервикальная недостаточность при беременности?
ИЦН может привести к множеству различных негативных последствий. Одним из таких является опускание плода, что может привести к преждевременным родам.
Также это заболевание приводит к инфицированию плода из-за постоянного присутствия во влагалище девушки различных бактерий и инфекций. Опускание плода позволяет инфекциям проникнуть в него и заразить.
В конечном итоге происходит выкидыш или преждевременное начало родов.
Лечение истмико-цервикальной недостаточности
Лечение назначается врачом после определения точной причины появления ИЦН. При функциональной ИЦН чаще всего назначают гормональную терапию. Она позволяет восстановить нормальный уровень гормонов и продолжается 1-2 недели. При улучшении ситуации прием препаратов продолжают, чтобы поддерживать уровень гормонов и препятствовать раскрытию шейки матки.
Следующий вариант лечения ИЦН – установка разгрузочного пессария, которая имеет название кольцо Мейера. Его суть заключается в том, что во влагалище беременной женщины помещают кольцо из пластика, которое поддерживает шейку матки.
Это кольцо препятствует началу род на раннем сроке и раскрытию шейки, так как оно позволяет равномерно распределить вес плода.
Этот способ может быть применен на любом сроке беременности, но использовать его следует только как вспомогательный.Еще одним методом является наложение швов. Его применяют в крайних случаях, когда пессарий не справляется. Сшивают внутренний зев таким образом, чтобы он не смог раскрываться дальше. Наложение швов является более серьезным методом, который предполагает проведение операции на 17 неделе или несколько позже.
Папаверин (показания к применению и полезные свойства)
Как было сказано выше, многие женщины при беременности связываются с раскрытием шейки матки во втором триместре, что приводит к возникновению истмико-цервикальной недостаточности или гипертонуса матки. Для того, чтобы предотвратить данные виды патологий, беременным назначают папаверин. Папаверин – это лекарственное средство, которое выпускают в форме свечей или таблеток.
Данное средство способно справиться со многими проблемами. При возникновении мышечных спазмов, появляется необходимость их устранения, которая возможна с помощью прогестерона. Недостаток этого гормона приводит к гипертонусу матки. Для повышения этого гормона также назначают папаверин. Он помогает снять спазмы и улучшить кровообращение репродуктивных органов.
Данный препарат не рекомендуется употреблять на ранних сроках беременности. Необходимость в его применении появляется во втором и третьем триместре.
В этот период беременности папаверин используется при болях в животе и повышении давления. Однако его необходимо пить в комплексе с другими медикаментами. Препарат позволяет снять боль в животе, подготовить шейку матки к родам, а также облегчить боли при схватках.
Папаверин благоприятно воздействует на мышцы матки, расслабляя их. Препарат также способен предотвратить угрозу выкидыша. Самым главным плюсом медикамента является то, что он не оказывает негативного воздействия на плод.
Папаверин назначают при угрозе выкидыша и преждевременных родов, а также при наличии гипертонуса матки.
Запрещено принимать препарат девушкам и женщинам в случае наличия патологии почек и повышенной чувствительности к веществам, содержащимся в препарате.
Папаверин часто назначают перед родами, чтобы значительно размягчить шейку матки.
При наличии диагноза истмико-цервикальной недостаточности применение папаверина совмещают с сульфатом магния. Обычно с этими препаратами делают капельницы. Медикаменты оказывают успокаивающее воздействие на матку. Одновременно с этим необходимо колоть уколы папаверина, чтобы не допустить еще большего раскрытия шейки.Рекомендуется использовать препарат в свечах, так как они усваиваются быстрее, чем таблетки.
: Истмико-цервикальная недостаточность при беременности
Источник: https://sheika-matka.ru/beremennost/priznaki-raskrytiya-shejki-matki-pri-beremennosti/
Истмико-цервикальная недостаточность: профилактика и лечение

Истмико-цервикальная недостаточность является одной из причин невынашивания беременности. На ее долю приходится 30–40% всех поздних самопроизвольных выкидышей и преждевременных родов.
Истмико-цервикальная недостаточность (ИЦН) – это недостаточность или несостоятельность перешейка и шейки матки, при которой она укорачивается, размягчается и приоткрывается, что может привести к самопроизвольному выкидышу.
При нормально протекающей беременности шейка матки играет роль мышечного кольца, удерживающего плод и не дающего ему раньше срока покинуть полость матки.
По мере прогрессирования беременности происходит рост плода, увеличивается количество околоплодных вод, и это приводит к повышению внутриматочного давления.
При истмико-цервикальной недостаточности шейка матки не способна справиться с такой нагрузкой, при этом оболочки плодного пузыря выпячиваются в канал шейки матки, инфицируются микробами, после чего вскрываются, и беременность прерывается раньше положенного срока. Очень часто выкидыш происходит во втором триместре беременности (после 12 недель).
Симптомы ИЦН очень скудны, так как в основе заболевания лежит раскрытие шейки матки, которое протекает без болевых ощущений и кровотечения. Беременную могут беспокоить чувство тяжести внизу живота, учащенное мочеиспускание, обильные слизистые выделения из половых путей. Поэтому очень важно вовремя сообщить о данных симптомах врачу акушеру-гинекологу, ведущему беременность.
ИЦН: причины возникновения
По причине возникновения выделяют органическую и функциональную истмико-цервикальную недостаточность.
Органическая ИЦН возникает после перенесенных абортов, выскабливаний полости матки.
Во время этих операций происходит расширение канала шейки матки специальным инструментом, в результате чего может произойти травматизация шейки матки. К органической ИЦН также могут привести разрывы шейки матки во время предыдущих родов.
При плохом заживлении швов на месте разрывов образуется рубцовая ткань, которая не может обеспечить полноценное закрытие шейки матки в следующую беременность.
Функциональная ИЦН наблюдается при гиперандрогении (повышенной выработке мужских половых гормонов). Под действием андрогенов происходит размягчение и укорочение шейки матки.
Еще одной причиной формирования функциональной ИЦН является недостаточная функция яичников, а именно, дефицит прогестерона (гормона, поддерживающего беременность).
Пороки развития матки, крупный плод (вес более 4 кг), многоплодная беременность также способствуют возникновению функциональной ИЦН.
ИЦН: диагностика заболевания
До беременности данное заболевание выявляется лишь в тех случаях, когда имеются грубые рубцы или деформации на шейке матки.
Чаще всего истмико-цервикальная недостаточность впервые диагностируется после самопроизвольного прерывания первой беременности. Методом выявления ИЦН является влагалищное исследование. В норме во время беременности шейка матки длинная (до 4 см), плотная, отклонена кзади и ее наружное отверстие (наружный зев) закрыто.
При ИЦН наблюдается укорочение шейки матки, ее размягчение, а также раскрытие наружного и внутреннего зева. При выраженной ИЦН при осмотре шейки матки в зеркалах могут быть обнаружены свисающие оболочки плодного пузыря. Состояние шейки матки также можно оценить при ультразвуковом исследовании.
С помощью ультразвукового датчика, который врач вводит во влагалище, проводится измерение длины шейки матки и оценивается состояние внутреннего зева. Длина шейки матки, равная 3 см, требует проведения дополнительного ультразвукового исследования в динамике.
А если длина шейки матки составляет2 см, то это является абсолютным признаком истмико-цервикальной недостаточности и требует соответствующей хирургической коррекции.
Беременной женщине рекомендуется ограничить физические и психо-эмоциональные нагрузки, воздерживаться от половой жизни на протяжении всего периода беременности, а также не заниматься спортом.
В некоторых ситуациях показано назначение препаратов, снижающих тонус матки (токолитиков).
Если причиной функциональной ИЦН явились гормональные нарушения, проводят их коррекцию, назначая гормональные препараты.
Выделяют два метода лечения ИЦН: консервативный (нехирургический) и хирургический.
Нехирургический метод лечения имеет ряд преимуществ по сравнению с хирургическим. Метод бескровен, прост и безопасен для матери и плода. Его можно применять в амбулаторных условиях на любом сроке беременности (до 36 недель). Данный способ используют при незначительных изменениях со стороны шейки матки.
Нехирургическая коррекция ИЦН проводится с помощью пессария – акушерского кольца (это конструкция особой анатомической формы с замыкающим кольцом для шейки матки).
Пессарий надевается на шейку матки, за счет чего уменьшается нагрузка и перераспределяется давление на шейку матки, т.е. он исполняет роль своеобразного бандажа. Методика постановки пессария проста, не требует обезболивания и хорошо переносится беременной.
При применении этого метода пациентка застрахована от технических погрешностей, которые могут наблюдаться при хирургическом лечении.
После процедуры установки беременная женщина должна находиться под динамическим наблюдением врача.
Каждые 3–4 недели берутся мазки из влагалища на флору, оценивается состояние шейки матки с помощью УЗИ. Пессарий удаляют в 37–38 недель беременности. Извлечение происходит легко и безболезненно.
В случае появления кровянистых выделений или при развитии родовой деятельности пессарий удаляют досрочно.В настоящее время разработаны различные методы оперативного лечения ИЦН.
При грубых анатомических изменениях шейки матки, обусловленных старыми разрывами (если это единственная причина невынашивания), необходимо оперативное лечение вне беременности (пластика шейки матки). Через год после проведения операции женщина может планировать беременность.
Показаниями к операции во время беременности являются наличие в анамнезе самопроизвольных выкидышей, преждевременных родов, а также прогрессирующая недостаточность шейки матки: ее дряблость, укорочение, увеличение зияния наружного зева или всего канала шейки матки.
Хирургическую коррекцию ИЦН не проводят при наличии заболеваний, при которых беременность противопоказана (тяжелые заболевания сердечно-сосудистой системы, почек, печени и др.
); при выявленных пороках развития плода; при повторяющихся кровянистых выделениях из половых путей.
В большинстве случаев при ИЦН полость матки инфицирована микробами из-за нарушения запирательной функции шейки матки. Поэтому перед хирургической коррекцией шейки матки обязательно проводят исследование мазка из влагалища на флору, а также бактериологический посев или исследование отделяемого половых путей методом ПЦР. При наличии инфекции или патогенной флоры назначают лечение.
Хирургический метод лечения заключается в наложении на шейку матки швов из специального материала. С их помощью предотвращается дальнейшее раскрытие шейки матки, в результате она способна справиться с растущей нагрузкой.
Оптимальным сроком для наложения шва является 13–17-я недели беременности, однако время проведения операции определяется индивидуально, в зависимости от времени возникновения и клинических проявлений ИЦН.
С увеличением срока беременности из-за несостоятельности шейки матки происходит опускание и провисание плодного пузыря. Это приводит к тому, что его нижняя часть инфицируется микробами, которые находятся во влагалище, что может привести к преждевременному разрыву плодного пузыря и излитию вод.
Кроме того, за счет давления плодного пузыря происходит еще большее расширение цервикального канала. Таким образом, оперативное вмешательство в более поздние сроки беременности менее эффективно.Наложение швов на шейку матки происходит в стационаре под внутривенным наркозом. При этом используют препараты, оказывающие минимальное воздействие на плод. После наложения швов на шейку матки показано назначение лекарственных средств, снижающих тонус матки.
В некоторых случаях применяют антибактериальные препараты. В первые два дня после операции проводят обработку шейки матки и влагалища растворами антисептиков. Время пребывания в стационаре зависит от течения беременности и возможных осложнений.
Обычно через 5–7 дней после операции беременная может быть выписана из стационара. В дальнейшем осуществляется амбулаторное наблюдение: каждые 2 недели производят осмотр шейки матки в зеркалах. По показаниям или раз в 2–3 месяца врач берет мазок на флору.
Обычно швы снимаются в 37–38 недель беременности. Процедуру проводят в стационаре без обезболивания.
В течение 24 часов после снятия швов может начаться родовая деятельность. Если роды начинаются при «неснятых» швах, будущей маме необходимо как можно быстрее отправиться в ближайший роддом.
В приемном покое нужно сразу сообщить персоналу, что у вас наложены швы на шейку матки.
Швы снимают независимо от срока беременности, так как во время схваток они могут прорезаться и тем самым травмировать шейку матки.
Профилактика ИЦН
Если во время беременности вам поставили диагноз «истмико-цервикальная недостаточность», то при планировании следующей обязательно обратитесь в женскую консультацию. Акушер-гинеколог проведет обследования, по результатам которых назначит необходимое лечение.
Рекомендуется соблюдать интервал между беременностями не менее 2 лет. При наступлении беременности желательно как можно раньше встать на учет в женскую консультацию и выполнять все назначенные врачом рекомендации. Вовремя обратившись к врачу, вы обеспечите своему малышу благоприятные условия для дальнейшего роста и развития.
Если у вас выявлена истмико-цервикальная недостаточность, не стоит отчаиваться. Своевременная диагностика, правильно выбранная тактика ведения беременности, лечебно-охранительный режим, а также благоприятный психологический настрой позволит доносить до положенного срока и родить здорового малыша.
Возможно, вам будут интересны статьи «Краснуха при беременности» и «Болезни, опасные при беременности» на сайте mamaexpert.ruИсточник фото: Shutterstock
Источник: https://www.9months.ru/zdorovieberem/4916/istmiko-cervikalnaya-nedostatochnost
