Результаты пункции, предрак
Содержание
Мазок на цитологию (Пап-тест) — что показывает цитограмма?
МАЗОК НА ЦИТОЛОГИЮ — МЕТОД МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ ЦЕРВИКАЛЬНОГО ЭПИТЕЛИЯ С ЦЕЛЬЮ ПРЕДУПРЕЖДЕНИЯ И РАННЕЙ ДИАГНОСТИКИ РАКА ШЕЙКИ МАТКИ.
Мазок на цитологию в первую очередь проводится для обнаружения атипичных клеток, что позволяет на ранних этапах диагностировать дисплазию (CIN, LSIL, HSIL) или рак шейки матки.
Это недорогой и удобный метод для профилактического охвата большого количества женщин.
Конечно, чувствительность однократного исследования невысокая, однако ежегодный массовый скрининг в развитых странах позволил значительно снизить смертность женщин от рака шейки матки.
В связи с тем, что атипичные клетки могут располагаться на относительно небольшом участке слизистой, очень важно, чтобы материал был получен со всей поверхности шейки матки, особенно из цервикального канала! Для этого созданы специальные щеточки, позволяющие получать материал из недоступных для осмотра областей.
Особое внимание придается зоне трансформации, клетки которой чаще всего подвергаются опухолевому перерождению. Именно в зоне трансформации развивается до 80-90% рака шейки матки, остальные 10-20% приходятся на цервикальный канал.
Когда сдавать мазок на цитологию? Взятие мазка на цитологию следует проводить начиная с 5-го дня менструального цикла и за 5 дней до предполагаемого начала менструаций.
Нельзя проводить анализ в течение двух суток после полового сношения либо введения во влагалище свечей. Несоблюдение этих правил может привести к ошибочной трактовке результатов.
Следует отметить, что забор материала — это достаточно неприятная процедура. Гинеколог должен соскоблить эпителий с поверхности шейки и зайти в цервикальный канал. Чем больше попадет эпителия из различных зон — тем качественнее диагностика. Иногда после цитологии могут оставаться кровоподтеки, это считается нормальным.
Таким образом, основное значение мазка на цитологию — это определение качественных изменений клеток. Для определения инфекционного агента, вызвавшего воспаление, лучше использовать мазок на флору или бактериологический посев.
Однако при цитологическом исследовании врач может отметить присутствие каких либо микроогранизмов. К нормальной микрофлоре относятся палочки (лактобациллы), единичные кокки, в небольшом количестве может быть условно-патогенная флора.
Наличие специфических инфекционных агентов (трихомонады, амебы, грибы, гонококки, гарднереллы, лептотрикс, хламидии, обилие кокков) считается патологией, которую необходимо лечить.
Обработка мазков. Сроки выполнения цитологии
После забора материала, образец переносится на предметное стекло, фиксируется и окрашивается. При прямом переносе мазка со щеточки возможна частичная потеря материала и деформация клеток, что ведет к снижению чувствительности метода и большому числу ложных результатов. На смену классическому методу пришла жидкостная цитология, что значительно повысило точность и качество исследования.
Жидкостная цитология — это новая технология обработки мазков, которая заключается в помещении проб в контейнер со специальным стабилизирующим раствором. При этом в раствор попадает весь полученный эпителий, который затем центрифугируется и очищается от нежелательных примесей (слизи и др).
На сегодняшний момент жидкостная цитология становится «золотым стандартом» для исследования мазков со слизистой шейки матки. Но и в этом случае чувствительность однократного исследования не превышает 60-70%. В репродуктивном возрасте часты ложноотрицательные результаты, а у женщин в менопаузе — ложноположительные.
Только трехкратное цитологическое исследование позволяет приблизиться к 100%.
Существуют различные методы окраски препаратов: по Papanicolau (Пап-тест), по Романовскому, по Wright-Diemsa, по Граму.
Все методы направлены на окрашивание определенных клеточных структур, что позволяет дифференцировать различные типы эпителия, отличать клетки с ороговением и опухолевой трансформацией.Тест Папаниколау широко признан и сейчас используется как основной стандартизированный метод.
Сколько времени делается тест? В зависимости от организации процесса результат можно получить в течение 2-3 дней.
Цитограмма без особенностей — что это значит?
Варианты цитологического заключения широко варьируют.
Как вариант нормы, могут употребляться следующие заключения: «цитограмма без особенностей«, «цитограмма в пределах нормы«, «цитограмма без интраэпителиальных поражений«, «цитограмма соответствует возрасту — атрофический тип мазка«, «NILM — Negative for intraepithelial lesion or malignancy«, «пролиферативный тип мазка«. Все это — НОРМА!
Слизистая шейки матки в норме гладкая, блестящая, влажная. Плоский эпителий бледно-розовый, железистый эпителий — ярко красный. Клеточный состав, который можно встретить в нормальной цитологии представлен в таблице.
| Цитограмма без особенностей (NILM) у женщин репродуктивного возраста | |
| Экзоцервикс | Хорошо сохранившиеся клетки плоского эпителия, преимущественно поверхностного, промежуточного слоев. |
| Эндоцервикс | Клетки железистого (цилиндрического) эпителия. |
| Зона трансформации | Клетки плоского эпителия, единичные клетки или мелкие скопления метаплазированного плоского эпителия, небольшие скопления железистого эпителия. |
Атрофический тип мазка — что это значит?
У женщин в переменопаузе и менопаузе за счет снижения общего уровня эстрогенов замедляются многие метаболические процессы, что приводит в результате к атрофии плоского эпителия. Эти изменения можно увидеть в цитограмме.
Атрофический тип мазка относится к варианту нормальной цитограммы. Часто можно встретить в заключении фразу «цитограмма соответствует возрасту» или «возрастные изменения nilm«.
Все это — варианты нормы!
Нужно понимать, что у женщин в менопаузе очень часты ложноположительные результаты цитограммы — тот случай, когда цитологу сложно отличить атрофичный плоский эпителий от дисплазии.
Это нужно понимать, поскольку при последующей биопсии шейки матки патологии обычно не находят.
Кроме того у пожилых женщин может быть склонность к кератинизации эпителия с формированием гиперкератоза (лейкоплакии).
| Цитограмма без особенностей (NILM) у женщин в пере- и менопаузе (атрофический тип мазка) | |
| Экзоцервикс | Хорошо сохранившиеся клетки плоского эпителия, преимущественно парабазального и базального слоев. Чаще бывают мазки атрофического типа, но могут быть и пролиферативного или смешанного типов. |
| Эндоцервикс | Отсутствие клеток цилиндрического (железистого) эпителия не является показателем плохого качества мазка, поскольку в этот период зона трансформации смещается глубоко в канал и для получения железистого эпителия щеточку нужно вводить на глубину более 2-2,5 см. |
| Зона трансформации | Клетки плоского, метаплазированного эпителия. |
Слизистая шейки матки в менопаузе истончена, легко травмируется и подкравливает, что является следствием снижения эстрогенов.
Терминология
Мазок на цитологию- норма
Дискариоз и дискариоциты — аномальные клетки с гиперхромными (плотными и темными) ядрами и нерегулярным ядерным хроматином. За дискариозом последует развитие злокачественного новообразования. Используется как синоним дисплазии, но как более общий термин.
Атипия — любое отличие структуры клетки от нормы. Смысл зачастую зависит от контекста. Но чаще все же используется для описания предопухолевых и опухолевых изменений.
Воспалительная атипия — сочетание дегенеративных, реактивных, пролиферативных изменений клеток при воспалении. Эти изменения могут стать причиной ложно-положительного диагноза дисплазии или рака.
Дисплазия — процесс нарушения созревания плоского эпителия. Является истинным предопухолевым процессом. Имеет 3 степени. К первой обычно относят вирусное поражение, ко второй и третьей — поражение с опухолевым потенциалом.
Дисплазия эпителия тяжелой степени
ASCUS — атипичные клетки, которые трудно дифференцировать с реактивной атипией и собственно предопухолевым процессом. Атипия неясного значения.
Дискератоз — нарушение кератинизации отдельных клеток плоского эпителия. Является признаком ВПЧ.
Паракератоз — нарушение кератинизации эпителиального пласта. Поверхностные клетки плоского эпителия всегда имеют некоторую степень кератинизации — это защитный механизм. Паракератоз может наблюдаться в норме, при раздражении слизистой любой причины, или при ВПЧ-поражении.
Койлоцитоз (койлоцитарная атипия, койлоцит) — специфические изменения ядер, характерные для вируса папилломы человека.
Койлоциты, многоядерная клетка
Гиперкератоз (лейкоплакия) — выраженная кератинизация эпителиального пласта с появлением защитного бесструктурного слоя из кератогиалина. Это нормальный процесс для кожи, но в слизистых оболочках считается патологией. Наблюдается при ВПЧ-инфекции, а также при раздражении слизистой, особенно при опущении органов малого таза, выпадении матки.
Плоскоклеточная метаплазия — защитный механизм, физиологический процесс замещения нежного железистого эпителия более устойчивым плоским эпителием. Метаплазированный эпителий часто становится источником дисплазии и рака, так как легко поражается вирусом папилломы человека.
Железистая гиперплазия — пролиферация, активный рост железистого эпителия. Является реактивным процессом при воспалении, эрозии шейки матки. Часто встречается при использовании гормональных препаратов.
Классификация Bethesda (США) — расшифровка цитограммы
| Оценка качества мазка | |
| Материал полноценный | Содержит клетки плоского и цилиндрического эпителия в достаточном количестве. |
| Неудовлетворительный для оценки (неинформативный) материал | Скудное количество клеток или их отсутствие. |
| Цитограмма в пределах нормы (NILM) | Содержит клетки поверхностного и промежуточного слоев многослойного плоского эпителия, клетки метаплазированного эпителия, лейкоциты, клетки цилиндрического эпителия, клетки эпителия эндометрия. |
| Метаплазия (норма) | Клетки плоского метаплазированного эпителия свидетельствуют о том, что материал забран из зоны трансформации. |
| Реактивные изменения | |
| Цитограмма воспаления | Дегенеративные и реактивные изменения клеток, воспалительная атипия, плоскоклеточная метаплазия, гиперкератоз, паракератоз, койлоцитоз и другие признаки вирусного поражения. |
| Атрофия | Клетки базального и парабазального типов -мелкие клетки с гиперхромным ядром и скудной цитоплазмой. Часто могут ошибочно трактоваться как клетки с атипией, давая ложноположительный результат цитологии. |
| Патологические изменения эпителия | |
| ASCUS (atypical squmous cells of undetermined significance) | Изменения, которые трудно дифференцировать между реактивными изменениями эпителия и дисплазией. При ASCUS определяются клетки, трактовка которых затруднена — клетки с дискариозом, укрупненными и гиперхромными ядрами. Рекомендуется динамическое наблюдение и дообследование, а именно повторное цитологическое исследование через 6 месяцев и ВПЧ-тестирование. В случае подтверждении ASCUS и наличии вируса папилломы человека высокого онкогенного риска — проводится кольпоскопия. Исследования показывают, что 20% женщин с ASC имеют дисплазию после более тщательного обследования. |
| Предопухолевые изменения | |
| LSIL (CIN I) | Слабовыраженное интраэпителиальное поражение, включающее папилломавирусную инфекцию. Рекомендуется наблюдение без активной терапии. У большинства женщин LSIL самостоятельно регрессирует в течение нескольких лет. В эту группу объеденены все изменения с низким злокачественным потенциалом, поскольку цитолог зачастую не может отличить изменения при ВПЧ инфекции и собственно CIN 1. |
| HSIL (CIN I-II) | Умеренно выраженное и тяжелое интраэпителиальное поражение. Рекомендуется удаление всех пораженных тканей методом (конизация) с последующим морфологическим исследованием. В эту группу объеденены все изменения с высоким злокачественным потенциалом. |
| AGC (atypical glandular cells) | Атипические клетки цилиндрического эпителия. Рекомендуется выскабливание цервикального канала для гистологического исследования. |
| Опухолевые изменения | |
| Плоскоклеточный рак | Злокачественная опухоль из плоского эпителия. |
| Железистый рак | Злокачественная опухоль из железистого эпителия эндоцервикального типа. |
| Эндометриальный рак | Злокачественная опухоль, развивающаяся из слизистой оболочки матки и прорастающая в цервикальный канал. |
Классификация цитологических изменений по Папаниколау несколько проще, чем Bethesda. Однако, посыл остается тем же. Имеется раздел доброкачественных реактивных изменений, которые не угрожают здоровью, класс предопухолевой патологии и собственно рак шейки матки. Каждый класс выделен на основании прогноза, риска злокачественной трансформации и необходимого медицинского вмешательства.
| Классификация цитологических изменений по Папаниколау | |
| I класс | норма |
| II класс | доброкачественная атипия (реактивные изменения) |
| III класс | дисплазия (предопухолевые изменения) |
| IV класс | cancer in situ |
| V класс | инвазивный плоскоклеточный рак |
Источник: https://gynpath.ru/cytology/
Цитология опухоли – достоинства и виды ранней диагностики рака
Быстрый и эффективный метод обнаружения раковых клеток – цитология опухоли. Метод является первым этапом диагностического поиска при подозрении на злокачественное новообразование и имеет массу существенных достоинств, но из недостатков необходимо отметить важный фактор – отсутствие 100% гарантии точной постановки диагноза.
Микроскопия мазков помогает выявить раковые клетки
Цитология опухоли – что это такое
При некоторых вариантах рака можно легко и быстро получить материал для исследования клеточного состава злокачественного новообразования. Цитология опухоли – это микроскопическое исследование мазков, взятых с раковой поверхности, с целью ранней диагностики заболевания.
Именно простота забора материала и быстрое получение результата являются причиной того, что процедура чаще всего применяется для массового скрининга рака.
Классический пример – взятие мазка из цервикального канала на атипию (онкоцитология), выполняемая каждой женщине при ежегодном визите к врачу-гинекологу.
Достоинства методики
К несомненным и существенным достоинствам диагностической методики относятся:
- Абсолютная безопасность и безвредность для пациента;
- Быстрота проведения процедуры (врачу достаточно несколько минут для получения клеточного материала для исследования);
- Простота и повсеместная доступность (минимум оборудования), что позволяет широко применять метод для массовых профилактических осмотров;
- Возможность многократного проведения процедуры (контроль лечения);
- Необходимость получения небольшого количества клеток с поверхности предполагаемой опухоли для постановки диагноза;
- Выявление начальных вариантов опухолевого роста;
- Позволяет выделить предраковые состояния и предположительно оценить гистотип рака;
- Может применяться вместо биопсии опухоли в тех случаях, когда нельзя или нежелательно проводить хирургическую операцию.
Цитология опухоли не может полностью заменить гистологическое исследование, но в некоторых ситуациях метод позволяет врачу максимально рано обнаружить раковую опухоль и не ждать результат морфологии для начала лечения.
Виды диагностического исследования
Чаще всего цитология опухоли проводится при доступных для диагностики вариантах рака. Выделяют следующие виды исследований:
- Эксфолиативная цитология (слущивание подозрительных на рак клеток) – взятие мазков с поверхности опухоли с применением специальных щеток, получение мазков-отпечатков или выявление раковых клеток в смывах из полых органов;
- Аспирационная биопсия (забор клеточных структур посредством отсасывания из полого органа или солидного новообразования) – сначала проводится пункция или введение инструмента для аспирации, а затем проводится забор клеток для исследования;
- Эндоскопическая (взятие клеточного материала под визуальным контролем из замкнутой полости) – прицельная диагностика при заболеваниях внутренних органов, недоступных для простого наружного осмотра.
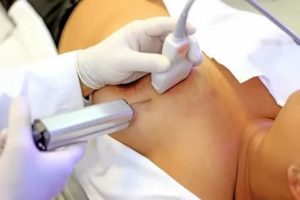
Ежегодно проводимая у каждой женщины процедура взятия мазков на онкоцитологию с шейки матки – это классический вариант эксфолиативной цитологии, позволяющий максимально рано обнаружить цервикальный рак.
Взятие цитощеткой онкоцитологии из цервикального канала
При каких видах рака применяется
Цитология опухоли применяется часто и повсеместно. К типичным вариантам локализации злокачественных новообразований, при которых используется методика, относятся:
- Рак вульвы (мазки-отпечатки с поверхности новообразования);
- Цервикальная опухоль (онкоцитология из шейки матки);
- Рак тела матки (аспират из маточной полости);
- Новообразование в молочной железе (аспирационная биопсия иглой);
- Опухоли кожи (мазки-отпечатки);
- Рак легкого (мазки из мокроты, цитология опухоли при проведении бронхоскопии);
- Колоректальный рак (мазки-отпечатки при анальных формах, забор клеток при ректороманоскопии или колоноскопии);
- Опухоли пищевода и желудка (получение материала при проведении ФГС);
- Рак щитовидной железы (аспирация клеток с помощью специальной иглы);
- Новообразования мочевыводящих органов (мазки, смывы или аспирация).
При большинстве видах раковых опухолей можно выполнить процедуру по взятию опухолевых клеток.
Цитология опухоли – это часто используемый и легко выполнимый метод ранней диагностики с важным недостатком: результат цитологического исследования не гарантирует 100% выявление и подтверждение рака, именно поэтому процедура применяется в качестве первичного скрининга. Если врач выявит подозрение на злокачественное новообразование, то на следующем этапе диагностики надо выполнить биопсию опухоли для точной диагностики карциномы.
| Больше познавательных и информативных статей об онкологии на канале Яндекс.Дзен Onkos |
Запись опубликована в рубрике Диагностика с метками диагностика, карцинома, опухоль, рак. Добавьте в закладки постоянную ссылку.
Источник: https://parashistay.ru/tsitologiya-opuholi-dostoinstva-i-vidy-rannej-diagnostiki-raka.html
Спинномозговая пункция: показания, противопоказания, техника проведения
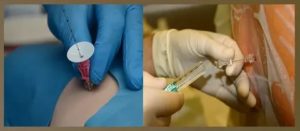
Спинномозговой пункцией называют введение специальной иглы в подпаутинное пространство спинного мозга с целью взятия спинномозговой жидкости на исследование или с лечебной целью.
У этой манипуляции много синонимов: люмбальная пункция, поясничный прокол, поясничная пункция, пункция субарахноидального пространства спинного мозга.
В нашей статье поговорим о показаниях и противопоказаниях к данной процедуре, о технике ее проведения и возможных осложнениях.
Показания к проведению люмбальной пункции
Как было сказано выше, поясничный прокол может быть выполнен с диагностической или же лечебной целью.
В качестве диагностической манипуляции пункцию проводят, если необходимо исследовать состав спинномозговой жидкости, определить наличие в нем инфекции, измерить ликворное давление и проходимость подпаутинного пространства спинного мозга.
Если необходимо убрать из спинномозгового канала избыток ликвора, ввести в него антибактериальные препараты или средства химиотерапии, также проводят люмбальную пункцию, но уже в качестве метода лечения.
Показания к данной манипуляции делят на абсолютные (то есть, при этих состояниях проведение пункции обязательно) и относительные (проводить пункцию или не проводить, по своему усмотрению решает врач).Абсолютные показания к спинномозговой пункции:
- инфекционные заболевания центральной нервной системы (энцефалиты, менингиты и другие);
- злокачественные новообразования в области оболочек и структур мозга;
- диагностика ликвореи (истечения спинномозговой жидкости) путем введения в спинномозговой канал рентгеноконтрастных веществ или красителей;
- кровоизлияние под паутинную оболочку мозга.
Относительные показания:
- рассеянный склероз и другие демилиенизирующие заболевания;
- полиневропатии воспалительной природы;
- септическая эмболия сосудов;
- лихорадка неизвестной природы у детей раннего возраста (до 2-х лет);
- системная красная волчанка и некоторые другие системные заболевания соединительной ткани.
Противопоказания к проведению люмбальной пункции
В ряде случаев проведение этой лечебно-диагностической манипуляции может привести больному больше вреда, чем пользы, и даже может быть опасно для жизни больного – это и есть противопоказания. Основные из них перечислены ниже:
- выраженный отек мозга;
- резко повышенное внутричерепное давление;
- наличие в головном мозге объемного образования;
- окклюзионная гидроцефалия.
Эти 4 синдрома при проведении спинномозговой пункции могут привести к осевому вклинению – угрожающему жизни состоянию, когда часть мозга опускается в большое затылочное отверстие – нарушается функционирование жизненно важных центров, расположенных в нем, и больной может погибнуть. Вероятность вклинения повышается при использовании толстой иглы и выведении из спинномозгового канала большого количества ликвора.
Если проведение пункции является необходимостью, выводить следует минимально возможное количество спинномозговой жидкости, а в случае появления признаков вклинения, срочно ввести через пункционную иглу нужное количество жидкости извне.
Другими противопоказаниями являются:
- гнойничковые высыпания в области поясницы;
- заболевания свертывающей системы крови;
- прием препаратов, разжижающих кровь (антиагрегантов, антикоагулянтов);
- кровоизлияние из разорвавшейся аневризмы сосуда головного или спинного мозга;
- блокада подпаутинного пространства спинного мозга;
- беременность.
Эти 5 противопоказаний являются относительными – в ситуациях, когда проведение поясничной пункции жизненно необходимо, ее проводят и при них, просто учитывают риск развития тех или иных осложнений.
Техника проведения пункции
Во время проведения данной манипуляции больной, как правило, находится в положении лежа на боку с наклоненной к груди головой и прижатыми к животу, согнутыми в коленях ногами.
Именно в такой позе место прокола становится максимально доступным врачу. Иногда больной находится в положении не лежа, а сидя на стуле, при этом он наклоняется вперед и кладет руки на стол, а голову на руки.
Однако это положение в последнее время используют все реже и реже.
СМ. ТАКЖЕ: Менингит: симптомы у взрослых
Детям прокол осуществляют в промежутке между остистыми отростками 4 и 5 поясничных позвонков, а взрослым немного выше – между 3 и 4 поясничными позвонками.
Некоторые пациенты боятся проводить пункцию, поскольку считают, что при проведении ее может быть задет спинной мозг, однако это не так! Спинной мозг взрослого человека заканчивается примерно на уровне 1-2 поясничных позвонков.
Ниже его просто нет.
Кожу в области прокола обрабатывают растворами спирта и йода поочередно, после чего вводят обезболивающший препарат (новокаин, лидокаин, ультракаин) сначала внутрикожно, до образования так называемой лимонной корки, затем подкожно и глубже, по ходу прокола.
Пункцию (прокол) выполняют специальной иглой с мандреном (это стержень для закрытия просвета иглы) в плоскости спереди назад, но не перпендикулярно к пояснице, а под небольшим углом – снизу вверх (по ходу остистых отростков позвонков, между ними). При отклонении иглы от срединной линии она, как правило, упирается в кость.
Когда игла проходит все структуры и попадает в спинномозговой канал, специалист, проводящий пункцию, ощущает как бы провал; если такое ощущение отсутствует, но при снятии мандрена через иглу проходит ликвор, это является признаком того, что цель достигнута и игла в канале.
Если игла введена правильно, но спинномозговая жидкость не вытекает, врач просит больного покашлять или приподнимает головной конец его, чтобы увеличить давление ликвора.
Когда в результате многочисленных проколов появляются спайки, добиться появления ликвора бывает очень сложно. В этом случае врач попытается осуществить пункцию на другом, выше или ниже стандартного, уровне.Чтобы измерить давление в подпаутинном пространстве, к игле присоединяют специальную пластиковую трубочку. У здорового человека давление ликвора составляет от 100 до 200 мм рт ст.
Для получения точных данных, врач попросит пациента максимально расслабиться. Уровень давления можно оценить и приблизительно: 60 капель ликвора в минуту соответствуют нормальному давлению.
При воспалительных процессах в мозге или других состояниях, способствующих увеличению объема ликвора, давление увеличивается.
Чтобы оценить проходимость подпаутиного пространства, проводят специальные пробы: Стукея и Квеккенштеда. Пробу Квеккенштеда осуществляют следующим образом: определяют исходное давление, затем на максимум 10 секунд сжимают яремные вены обследуемого.
Давление во время проведения пробы возрастает на 10-20 мм водного столба, а через 10 секунд после восстановления кровотока нормализуется. Проба Стукея: в области пупка надавливают кулаком в течение 10 секунд, в результате чего давление также повышается.
Кровь в ликворе
Существует 2 причины примеси крови в спинномозговой жидкости: кровоизлияние под паутинную оболочку и повреждение сосуда во время осуществления прокола. Чтобы отдифференцировать их друг от друга, ликвор собирают в 3 пробирки. Если примесью крови является кровоизлияние, жидкость будет равномерно окрашена в алый цвет.
Если же ликвор от 1й к 3й пробирке становится чище, вероятно, кровь возникла в результате травмирования сосуда при пунктировании. Если кровоизлияние невелико, окрашивание ликвора в алый цвет может быть еле заметным или не заметным вовсе. В таком случае обязательно будут выявлены изменения при лабораторном его исследовании.
Исследование ликвора
Как правило, спинномозговую жидкость собирают в 3 пробирки: на общий анализ, биохимическое и микробиологическое исследование.
При проведении общего анализа лаборант оценивает плотность, pH, цвет, прозрачность жидкости, считает цитоз (количество клеток в 1 мкл), определяет содержание белка. При необходимости определяют и другие клетки: опухолевые, клетки эпидермы, арахноэндотелия и другие.
Плотность ликвора в норме равна 1,005-1,008; повышается она при воспалении, снижается – при избытке жидкости.
СМ. ТАКЖЕ: Менингит: симптомы у взрослых
Нормальное значение рH – 7,35-7,8; повышается он в случае паралича, нейросифилиса, эпилепсии; снижается при менингите и энцефалите.
Здоровый ликвор бесцветен и прозрачен. Темный цвет его говорит о желтухе или метастазах меланомы, желтый – признак повышенного уровня в нем белка или билирубина, а также перенесенного кровоизлияния в подпаутинное пространство.
Мутным ликвор становится при повышенном содержании лейкоцитов (выше 200-300 в 1 мкл). При бактериальной инфекции определяется нейтрофильный цитоз, при вирусной – лимфоцитарный, при паразитозах – эозинофильный, при кровоизлиянии обнаруживается повышенное содержание в ликворе эритроцитов.Белка в норме должно быть не более 0,45 г/л, но при воспалительных процессах в мозге, новообразованиях, гидроцефалии, нейросифилисе и других заболеваниях уровень его существенно повышается.
При биохимическом исследовании ликвора определяют уровень многих показателей, среди которых наиболее важны следующие:
- глюкоза (уровень ее составляет приблизительно 40-60% от уровня в крови и равен 2,2-3,9 ммоль/л; снижается при менингитах, повышается – при инсультах);
- лактат (норма для взрослых 1,1-2,4 ммоль/л; повышается при менингите бактериальной природы, абсцессах мозга, гидроцефалии, ишемии мозга; снижается при вирусном менингите);
- хлориды (в норме — 118-132 моль/л; увеличена концентрация при опухолях и абсцессах мозга, а также эхинококкозе; снижена – при менингитах, бруцеллезе, нейросифилисе).
Микробиологическое исследование проводят, окрашивая мазок цереброспинальной жидкости по одной из возможных методик (в зависимости от подозреваемого возбудителя), осуществляя посев жидкости на питательную среду. Таким образом определяется возбудитель заболевания и чувствительность его к антибактериальным препаратам.
Как вести себя пациенту после спинномозговой пункции
Чтобы предотвратить возможное вытекание ликвора через пункционное отверстие, пациенту следует соблюдать постельный режим, находясь в горизонтальном положении, в течение 2-3 часов после пункции. Для профилактики развития осложнений операции или облегчения своего состояния в случае их появления, постельный режим следует продлить до нескольких суток. Исключить поднятие тяжестей.
Осложнения спинномозговой пункции
Осложнения данной процедуры развиваются у 1-5 пациентов из 1000. Таковыми являются:
- осевое вклинение (острое – при повышенном внутричерепном давлении; хроническое – при неоднократно проводимых пункциях);
- менингизм (появление симптомов менингита при отсутствие воспаления как такового; является результатом раздражения мозговых оболочек);
- инфекционные заболевания центральной нервной системы вследствие нарушения правил асептики при проведении пункции;
- выраженные головные боли;
- повреждение корешков спинного мозга (возникают стойкие боли);
- кровотечения (если имелись нарушения свертывания крови или пациент принимал препараты, разжижающие кровь);
- межпозвонковая грыжа, возникающая в результате повреждения диска;
- эпидермоидная киста;
- менингеальная реакция (резкое повышение цитоза и уровня белка при содержании глюкозы в пределах нормы и отсутствии микроорганизмов в посеве, возникающее в результате введения в спинномозговой канал антибиотиков, химиопрепаратов, обезболивающих и рентгеноконтрастных веществ; как правило, быстро и бесследно регрессирует, но в ряде случаев становится причиной миелита, радикулита или арахноидита).
Итак, спинномозговая пункция – это важнейшая, очень информативная лечебно-диагностическая процедура, к которой существуют как показания, так и противопоказания.
Целесообразность проведения ее определяет врач, и возможные риски оценивает он же.
Подавляющее число пункций переносится пациентами хорошо, но иногда развиваются осложнения, в случае появления которых обследуемому следует незамедлительно рассказать о них лечащему врачу.
Образовательная программа по неврологии, лекция на тему «Люмбальная пункция»:
Медицинская анимация на тему «Люмбальная пункция. Визуализация»:
Источник: https://doctor-neurologist.ru/spinnomozgovaya-punkciya-pokazaniya-protivopokazaniya-texnika-provedeniya
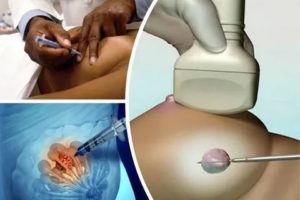
Пункция молочной железы — что нужно знать перед проведением процедуры

На сегодняшний день многие женщины все чаще сталкиваются с появлением различных новообразований молочной железы. Поэтому при подозрении возникновения кистозного или опухолевидного процесса проводится комплекс обследований для уточнения диагноза и определения клеточного состава опухоли или кисты, что развивается в грудной железе.
После УЗИ и маммографии — для получения наиболее достоверных результатов назначается пункция молочной железы.
Что такое пункция молочной железы
Пункция молочной железы – это диагностическая процедура, которая проводится для получения элементов ткани (биопсия) на анализ, а также наиболее достоверный способ получения точной информации о природе новообразования в груди.
Особое значение эта методика имеет при признаках возможного злокачественного роста:
- быстрое увеличение новообразования в размерах;
- наличие изменения, увеличения или воспаления регионарных лимфатических узлов, чаще подмышечных, расположенных на стороне новообразования;
- при патологических выделениях из соска;
- деформации молочной железы;
- наличие изменения цвета кожи, язв, видимой сосудистой сетки;
- стойкий дискомфорт или боли.
Пункция молочной железы — это метод диагностики, при котором специальной иглой (в зависимости от вида пункции) проводится прокол ткани железы в области расположения новообразования (если опухоль расположена глубоко биопсия проводится под контролем УЗИ)
После прокола, шприцом «забирается» небольшая часть содержимого новообразования (пунктат) и отправляется на цитологическое исследование – уточнение клеточного состава кисты или опухоли, определение измененных (атипичных) клеток и анализ жидкости (при ее наличии).
Цитологическое и гистологическое исследование проводиться с помощью микроскопа.
Показания к биопсии молочной железы
Этот вид обследования назначается врачом – хирургом, маммологом или онкологом после подтверждения наличия опухолевидного новообразования в молочной железе.
Сначала уточняются жалобы и анамнез заболевания, проводится пальпация грудной железы, маммография или УЗИ для уточнения расположения образования.
Показания к проведению пункционной биопсии молочной железы:
- обнаружение уплотнений, узловых или кистозных образований в груди;
- изменения формы, деформации молочной железы, втяжение соска;
- воспалительные процессы в области соска, наличие язвочек или патологических выделений;
- изменение кожи над новообразованием (покраснение, шелушение, сухость).
Важно знать, что не всегда при обнаружении узлов или кистозных образований, назначается пункция.
Часто ультразвукового и рентгенологического методов обследования достаточно для уточнения диагноза и назначения лечения.
При этом направление на биопсию, также не является прогностически неблагоприятным фактором – это обследование необходимо для исключения возможных патологических изменений тканей и определения способа лечения новообразования (консервативная терапия или оперативное вмешательство).
Противопоказания к проведению пункции
Пункция молочной железы, как и любое серьезное (инвазивное) вмешательство даже с диагностической целью имеет определенные противопоказания.
К ним относятся:
- острый инфекционный процесс или обострения соматических болезней;
- повышение температуры тела;
- беременность и период лактации;
- недавнее оперативное вмешательство;
- нарушения свертываемости крови.
Подготовка к биопсии молочной железы
Особой подготовки эта процедура не требует.
Желательно в течение 2-3 дней до проведения этой диагностической процедуры воздержаться от приема препаратов разжижающих кровь (в том числе и аспирина) и алкоголя. О любых изменениях в состоянии здоровья накануне проведения процедуры нужно поставить в известность лечащего врача.
В какой день цикла делать пункцию молочной железы
пункцию молочной железы не желательно проводить в 1-4 день цикла (в период менструации) и непосредственно перед месячными.
наиболее приемлемым промежутком считается с 7 по 14 дни менструального цикла.
как делают пункцию молочной железы
Простая (тонкоигольная) пункция молочной железы проводиться после уточнения точного расположения новообразования (узла или кисты):
- опухолевидное образование определяется пальпаторно, фиксируется при поверхностном расположении пальцами врача и в него вводится игла;
- шприцем отсасывается часть тканей;
- место прокола до и после процедуры обрабатывается бактерицидным средством.
При глубоком расположении новообразования для пункции используют специальные иглы (большей длинны, объема или специальный «пистолет» для биопсии).
Эти манипуляции проводятся под контролем УЗИ и под местным обезболиванием.
Выделяют несколько видов пункции молочной железы:
1. Тонкоигольная биопсия.
2. Стереотаксическая пункция – процедура похожа на тонкоигольную биопсию, но новообразование покалывают в нескольких местах под контролем УЗИ и местной анестезией (при больших узловых опухолях или кистах).
3. Толстоигольная аспирационная пункция проводится с помощью специальной иглы или автоматического биопсийного пистолета с целью получения большего количества тканей для обследования.
4. Пункция иницизионного типа проводиться в виде мини — хирургического вмешательства для более точного определения клеточного состава опухоли. Проводиться не просто забор тканей, а иссечение части новообразования специальным пункционным прибором для получения пунктатов. Проводиться под местным или общим обезболиванием.
Больно делать пункцию молочной железы
Многие женщины бояться проведения пункции молочной железы, думая о ее болезненности – в большинстве случаев это не так.
Процедура тонкоигольной или стереотаксической пункции практически безболезненна и нет необходимо в местной анестезии – женщина испытывает дискомфорт и неприятные ощущения при проколе ткани железы и заборе клеток.
При высоком пороге болевой чувствительности можно попросить доктора провести процедуру под местным обезболиванием.
Более сложные методики биопсии – толстоигльная аспирационная пункция и биопсия иницизионного типа проводятся под местным обезболиванием или общим наркозом.
Это зависит от глубины расположения опухоли, ее локализации и других важных нюансов.
Вид анестезии определяется лечащим врачом за несколько дней до проведения процедуры.
Я проходила эту процедуу, мои ощущения можно прочитать в этой статье — «Рак молочной железы — диагностика (мой личный опыт)»
Осложнения пункции молочной железы
Осложнения после проведения этой процедуры возникают редко.
К ним относятся:
1. Гематомы;
2. Отеки;
3. Болезненность в месте проведения пункции;
4. Аллергические реакции на обезболивающие средства.
Они быстро купируются и не носят угрожающего жизни и здоровью характера (кроме выраженных аллергических реакций). Поэтому необходимо ответственно отнестись ко всем вопросам специалистов о возможном развитии аллергических реакций, семейной предрасположенности к их возникновению.
Также нельзя в течение недели до начала процедуры принимать антикоагулянты и нестероидные противовоспалительные средства (аспирин или ацетилсалициловую кислоту) – это может вызвать повышенную кровоточивость и образование гематомы в месте пункции.
Для профилактики образования отеков и гематом после биопсии нужно приложить холод на место пункции.
На сегодняшний день различные методики метод пункционного забора материала считаются самыми безопасными и точными при подозрении рака груди. Поэтому нельзя сознательно отказываться от его проведения — расшифровка результатов цитологического обследования поможет специалистам определить характер новообразований и выбрать наиболее эффективный метод лечения заболевания.
Источник: https://zen.yandex.ru/media/dom_v_novorossiyske/punkciia-molochnoi-jelezy-chto-nujno-znat-pered-provedeniem-procedury-5e6e0cddfcd710509d1844cd
