Реактивные изменения поджелудочной железы
Содержание
Реактивные изменения поджелудочной железы: чем опасны и как лечатся
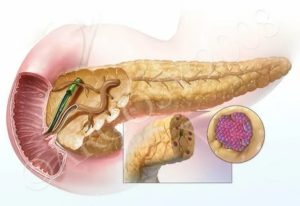
Все органы пищеварительной системы тесно связаны в организме между собой. При сбое в работе одного из них рано или поздно отклонения касаются остальных.
Реактивные изменения в поджелудочной железе часто наблюдаются при заболеваниях желудка, печени, толстого и тонкого кишечника. Определяется данное явление посредством ультразвукового исследования органа и требует срочного оказания помощи.
Что представляют собой реактивные изменения?
В ответ на воздействие раздражителей различного происхождения в поджелудочной железе начинают происходить ответные реакции с разрушением клеточных структур.
Вторичные изменения поджелудочной железы наиболее часто возникают на фоне желчнокаменной болезни. Нарушение оттока сока и желчи приводит к обратному забросу активных ферментов, и происходит самопереваривание органа.
Механическое, токсическое и химическое воздействие приводит к нарушению баланса внутри- и внеклеточной среды, происходит выброс биологически активных веществ, развивается сильное воспаление. Все эти процессы обратимы и будут иметь благоприятный исход в том случае, если сразу принять меры по устранению основной причины.
Причины изменений
Нарушения в строении клеток поджелудочной железы являются ответом на патологические процессы, происходящие в организме. В первую очередь это болезни пищеварительной системы.
Отклонение развивается при воздействии следующих факторов:
- желчнокаменная болезнь;
- гепатит, холецистит, цирроз печени, дискинезия желчевыводящих путей;
- системные заболевания;
- интоксикация и отравление;
- аллергия;
- колит и энтероколит;
- неправильное питание;
- гастрит, язва и гастродуоденит;
- инфекции кишечника и другие состояния, вызванные патогенной флорой;
- злоупотребление алкоголем;
- прием некоторых медикаментозных средств;
- травмы живота (удары, ушибы, ранения).
Важно! Реактивные изменения сами по себе не являются отдельным диагнозом. Они происходят при серьезных патологических процессах в других органах, но при этом имеют свою клиническую симптоматику.
В чем опасность?
Если не начать своевременное лечение, нарушения в поджелудочной железе могут привести к тяжелым осложнениям, в том числе летальному исходу. Длительное воздействие на паренхиму органа приводит к следующим последствиям:
- присоединение инфекции и развитие гнойного панкреатита;
- появление абсцесса;
- нарушение обмена глюкозы (диабет);
- поражение сосудов и внутреннее кровотечение;
- формирование кистозной полости в результате закупорки протоков;
- сепсис.
Важно! Любое осложнение может очень быстро привести к гибели. Поэтому при первых признаках проблемы с поджелудочной железой следует немедленно обращаться к врачу. Лучше всего прийти на прием к гастроэнтерологу или опытному терапевту. При закупорке протоков конкрементом нужно проконсультироваться с хирургом.
Симптоматика
Признаки реактивного изменения паренхимы органа зависят от причины ее возникновения и степени тяжести поражения. Вначале на первое место выходят симптомы основного заболевания, а потом к ним присоединяются нарушения работы поджелудочной. Проявляются они таким образом:
- возникает сильная боль в верхней части живота, нередко носящая опоясывающий характер;
- боль усиливается после приема пищи;
- иррадиирует под лопатки и в спину;
- наблюдается вздутие живота, отрыжка, изжога;
- по мере нарастания поражения развивается тошнота и рвота желчью и непереваренной пищей;
- после рвоты давление на орган усиливается и может вызывать очередной болевой спазм;
- кал становится жирным и несформированным.
Если человеку в момент острого состояния не оказывается полноценная медицинская помощь, то клетки железы под воздействием токсических протеолитических ферментов погибают и некротизируются. При этом функция органа нарушается и возникает опасность шока и наступления смерти.
Важно! Побледнение кожного покрова, холодный пот, повышение температуры, учащение пульса и падение давления указывают на тяжелое течение. Такого пациента требуется немедленно госпитализировать в отделение и начать реанимационные мероприятия.
Диагностика
Целями диагностического исследования при реактивной форме поражения поджелудочной железы являются выявление признаков нарушения в органе и установление основного заболевания. Для этого используются такие методики:
- Общий и биохимический анализ крови с определением уровня билирубина, белковых фракций, диастазы.
- Анализ мочи на диастазу и амилазу.
- Копрограмма для выявления непереваренных пищевых волокон, жира и других компонентов.
- Фиброгастродуоденоскопия. Поможет подтвердить или исключить патологию желудка, пищевода или двенадцатиперстной кишки.
- В тяжелых случаях используется ретроградная холангиопанкреатография. Такая методика позволяет уточнить наличие обтурации или спазма в протоках.
Самым безопасным и доступным методом постановки диагноза является УЗИ. Это исследование позволяет изучить все внутренние органы и состояние их паренхимы. При неповрежденной поджелудочной железе ультразвук покажет ее нормальные размеры, равномерную структуру, отсутствие очагов поражения или диффузных изменений.
Совсем по-другому выглядят эхопризнаки реактивных изменений. Самым важным критерием состояния органа на момент исследования считается определение плотности ткани. Повышенная эхогенность может возникать при воспалении поджелудочной или обострении хронического панкреатита. Этот признак также характерен при развитии атрофии и липоматозе.
Источник: https://zhkt.life/podzheludochnaya/chem-opasny-reaktivnye-izmeneniya/
Что такое реактивные изменения поджелудочной железы
Реактивными называют такие изменения поджелудочной железы, которые возникают при наличии хронического воспаления других органов системы пищеварения. Другая причина этих явлений может быть связана с пищевыми отравлениями, кишечными инфекциями, неправильным питанием.
- 1 Причины
- 2 Симптомы
- 3 Диагностика
- 4 Лечение
Причины
Поджелудочная железа участвует не только в процессе пищеварения, но также вырабатывает гормоны. Продуцируемые органом ферменты входят в состав панкреатического сока. При употреблении пищи эта жидкость выбрасывается в двенадцатиперстную кишку, где связывается с молекулами полисахаридов и расщепляет их.
Выводной проток железы напрямую связан с полостью кишечника. Поэтому воспалительные процессы, возникающие в других частях пищеварительного тракта, могут переходить и на поджелудочную. Таким образом возникает реактивный панкреатит. Это патологическое состояние характеризуется отеком, воспалением, нарушением функции органа.
В большинстве случаев такой вид панкреатита протекает в хронической форме, для него не характерна яркая клиническая картина. Острое реактивное воспаление обычно возникает при наличии врожденной патологии ЖКТ.
Для диагностики реактивных изменений необходимо проводить УЗИ
Наиболее частые причины развития реактивных явлений в поджелудочной:
- прием антибактериальных средств дольше рекомендуемого срока,
- травмы живота,
- нарушения питания,
- аномалии развития поджелудочной железы,
- воспалительные и другие заболевания ЖКТ,
- инфекции,
- стресс, длительные значительные психоэмоциональные нагрузки.
Нарушения структуры паренхимы диффузного характера могут также быть следствием избыточной массы тела, сахарного диабета первого или второго типа. Нередко патологические изменения возникают у людей пожилого возраста без перечисленных выше заболеваний.
Считается, что наибольшее значение в развитии реактивных нарушений играет злоупотребление алкоголем и большое количество жирной пищи в рационе. Спровоцировать начало болезни могут также воспалительные патологии желчного пузыря и печени. Это приводит к возникновению болевого синдрома и повышению уровня глюкозы в крови.
Симптомы
Реактивные изменения поджелудочной железы у ребенка или пациента взрослого возраста проявляют себя симптомами:
- острая боль в области живота, чаще над пупком,
- нарушение пищеварения – диарея, метеоризм, тошнота и рвота,
- сухость слизистой оболочки ротовой полости, белый налет на языке,
- повышение температуры – обычно этот признак появляется только в первые часы болезни,
- общее недомогание, вялость, раздражительность.
Характерной особенностью болевого синдрома является то, что неприятные ощущения уменьшаются или могут исчезать, когда пациент находится в положении сидя с наклоненным вперед туловищем.
Боль в животе часто сопровождает реактивные нарушения
У детей грудного возраста определить наличие заболевания по симптомам очень сложно. Ребенок становится беспокойным, громко плачет и пытается привлечь к себе внимание родителей. Заподозрить нарушение работы ЖКТ можно по тому, что все проявления болезни обычно возникают сразу после приема пищи. При появлении перечисленных выше явлений у ребенка необходимо как можно раньше обратиться к врачу.
Диагностика
Для постановки диагноза недостаточно только собрать жалобы пациента. Определить наличие реактивных изменений поджелудочной железы можно только по данным УЗИ. При этом специалист должен обследовать не только этот орган, но и окружающие. Это необходимо для определения причины болезни, а также степени поражения ЖКТ в целом.
Паренхима здоровой железы, по данным ультразвуковой диагностики, однородна. Размеры органа не увеличены и не уменьшены. Также не должно быть очаговых или диффузных изменений в ткани и других эхо-признаков болезни.
Эхокартина диффузных изменений может быть различной. По ней можно предположить наличие того или иного заболевания:
Онкомаркеры поджелудочной железы
- снижение эхогенности ткани поджелудочной железы, увеличение размеров органа могут говорить о приступе острого панкреатита,
- обратная картина, когда плотность повышается, а размеры железы уменьшаются, свидетельствует о фиброзе органа,
- об изменениях реактивного характера может говорить диффузное снижение эхогенности при сохранении нормальных размеров железы,
- повышение плотности органа и размеры в пределах нормы говорят о возникновении липоматоза – состояния, при котором происходит частичное замещение паренхимы железы жировой тканью.
Для уточнения диагноза реактивных изменений поджелудочной железы необходимо также проводить дополнительные инструментальные и лабораторные исследования. Они позволяют оценить состояние других органов желудочного тракта и состояние организма в целом. Для этого проводят:
- эндоскопию двенадцатиперстной кишки – большое внимание уделяется участку, куда впадает выводной проток поджелудочной железы,
- общий анализ крови и биохимия – эти исследования выполняют для того, чтобы выявить функциональные нарушения железы и наличие воспалительных процессов в организме,
- анализ мочи на амилазу – этот фермент вырабатывается поджелудочной железой, повышение его содержания в моче свидетельствует о значительном нарушении функции органа.
После того как все лабораторные и инструментальные методы исследования были проведены, врач-гастроэнтеролог на основании результатов анализов и наличия эхопризнаков болезни ставит диагноз.
Лечение
Так как реактивные явления в поджелудочной железе не являются самостоятельным заболеванием, то не существует специфической терапии, направленной на восстановление структуры органа. Проводят лечение, цель которого – основное заболевание, ставшее причиной нарушения.
Возможные причины реактивного воспаления поджелудочной железы
Все лечебные мероприятия проводятся в условиях стационара под наблюдением гастроэнтеролога или терапевта. Пациенту при этом рекомендован постельный режим. Важно придерживаться лечебной диеты, а в некоторых случаях в первые дни болезни показан полный голод. В это время допускается только пить щелочные напитки, например, минеральную воду.
Если имеются умеренные нарушения функции органа, для лечения достаточно только правильного питания. Пациенту следует принимать пищу маленькими порциями по 5-6 раз в сутки. Сначала рекомендуется употреблять перетертую овсянку или гречку, сухари, чай без сахара. В последующие дни добавляют кефир, йогурты, супы, овощные пюре.Цель такой диеты – снижение нагрузки на пораженный орган и создание условий для его восстановления. Поэтому всем пациентам с диффузными реактивными явлениями поджелудочной железы нужно отказаться от «тяжелой» пищи:
- шоколада,
- жареных, копченых блюд,
- консервов,
- мясных бульонов.
Медикаментозная терапия реактивных нарушений деятельности поджелудочной железы включает в себя следующие мероприятия:
- внутривенное введение раствора глюкозы – необходимо при возникновении признаков интоксикации,
- использование препаратов, которые снижают выработку пищеварительных ферментов и тем самым уменьшают нагрузку на больной орган,
- применение спазмолитических медикаментов, которые снимают выраженность болевого синдрома,
- прием ферментов для улучшения процессов переваривания пищи и предотвращения расстройства пищеварения.
При возникновении первых признаков реактивного заболевания поджелудочной железы необходимо как можно раньше обратиться за помощью к врачу. Чем раньше определена причина беспокойства и начато лечение, тем меньше вероятность развития тяжелых осложнений.
Профилактика этого состояния заключается в поддержании массы тела в пределах нормальных значений и предотвращении чрезмерных нагрузок на поджелудочную железу. Это значит, что всем людям необходимо соблюдать здоровую диету, которая подразумевает почти полный отказ от газированных напитков, чипсов и других вредных продуктов.
Если все же не удалось предотвратить возникновение реактивной патологии, следует соблюдать рекомендации врача по лечению и профилактике рецидивов. При соблюдении лечебной диеты вероятность повторного возникновения болезни минимальна.
Источник: http://DiabetSahar.ru/pankreatit/podzheludochnaya-zheleza/chto-takoe-reaktivnye-izmeneniya-podzheludochnoy-zhelezy.html
Реактивные изменения поджелудочной железы: симптомы и лечение
Диффузные реактивные изменения поджелудочной железы (ПЖ), которые обнаруживаются при проведении ультразвукового исследования, не являются специфическими, но указывают на наличие в ней патологического процесса.
Чаще всего — это воспаление. Такая картина ПЖ может быть находкой в случае проведения ультразвукового исследования других органов пищеварительного тракта.
Для уточнения причин реактивных изменений необходимо назначение дополнительных анализов.
Что такое реактивные изменения поджелудочной железы?
Выявление диффузных изменений поджелудочной железы реактивного характера означает реакцию на заболевание другого пищеварительного органа, граничащего с железой. Это могут быть: печень, желчный пузырь, желудок, тонкая кишка.
Их болезни приводят к изменениям в структуре железы и вызывают реактивный панкреатит. Это острый асептический воспалительный процесс в ПЖ, при котором после начала лечения наступает быстрое обратное развитие всех клинических проявлений.
Он не является самостоятельным заболеванием.
Причины реактивных изменений ПЖ
Реактивное состояние ПЖ имеет много причин. На первом месте — патология соседних органов пищеварения. В 30–40% – это желчнокаменная болезнь (ЖКБ), чаще встречающаяся у женщин. Именно поэтому, в основном, у них наблюдается реактивный панкреатит. Ответные повреждения ПЖ развиваются на фоне болезней желудка, печени, кишечника, вирусных поражений.
К такой трансформации ткани железы могут привести:
- алкоголь,
- нарушения в питании (жирная и жареная пища),
- беспорядочный прием определенных лекарственных веществ,
- отравления,
- аллергические реакции,
- ушибы живота,
- гельминтозы.
Выделяют также ятрогенный реактивный панкреатит, вызванный врачебными манипуляциями: он может развиться после проведения ЭРХПГ — эндоскопической ретроградной холангиопанкреатографии.
Как влияют патологии печени и желудочно-кишечного тракта
Основой развития диффузионных изменений является ранняя активация ферментов ПЖ с нарушениями в ее паренхиме. Это происходит в связи с застоем поджелудочного сока в протоках разного калибра.
Основная причина — холелитиаз, когда при попадании мелких конкрементов (3−4 мм) в общий проток желчного пузыря и сосочек ДПК происходит их раздражение, рефлекторный спазм холедоха и сфинктера Одди. Со временем развиваются стриктуры и непроходимость общего желчного протока.
Возможна обтурация более крупными желчными камнями и застой панкреатического содержимого в вирсунговом протоке, что приводит к повреждению ацинусов. Их клетки начинают перевариваться собственными ферментами ПЖ из-за невозможности выхода поджелудочного сока в просвет двенадцатиперстной кишки (ДПК).
К развитию патологических реактивных изменений приводит и дискинезия желчевыводящих путей (ДЖВП). Под воздействием различных факторов (алкоголь, жирная, копченая, жареная, соленая еда, стрессы) происходит нарушение моторики желчного пузыря и его мелких протоков.
Поэтому в просвет ДПК желчь поступает не в полном объеме: некоторая ее часть попадает в вирсунгов проток поджелудочной железы. Это создает препятствие нормальному току панкреатического содержимого с ферментами в полость ДПК.
Задерживаясь в ПЖ, ферменты повреждают ее ткани.
При гепатитах разной этиологии и циррозе печени в ее паренхиме происходят глубокие изменения с гибелью нормальных гепатоцитов.
Это приводит к нарушению функций печени, в том числе — образованию желчи и достаточному ее поступлению в желчный пузырь.
В результате дисфункции пузыря его содержимое поступает частично в общий проток ПЖ и приводит к задержке ферментов в протоках железы и их разрушающему влиянию на паренхиму железы.
Выявление у пациента патологии желудка или ДПК (гастродуоденита, язвенной болезни) на фоне холелитиаза усугубляет ситуацию и повышает риск реактивных изменений в несколько раз. Воспаление в ДПК приводит к возникновению папиллита.Происходит обратный заброс содержимого ДПК в вирсунгов проток ПЖ и ранняя активация энзимов железы еще в ее тканях.
Начинается самопереваривание ПЖ, паренхима органа разрушается, токсические продукты проникают в кровоток, вызывая выраженный отек тканей ПЖ и признаки интоксикации.
У детей чаще, чем у взрослых, диффузные процессы в ПЖ происходят из-за не диагностированного аскаридоза. Паразиты закупоривают протоки и вызывают в них застойные явления с дальнейшими изменениями в ткани ПЖ под воздействием ее собственных ферментов.
Реже подобные изменения возникают при патологии толстого кишечника и пищевода.
При имеющихся заболеваниях органов пищеварения выявить проявления реактивного панкреатита трудно, поскольку симптомы сходны. В основном, они протекают с незначительными признаками или без них. При выраженных нарушениях в железе, вызванных заболеваниями органов ЖКТ, у взрослого и ребенка проявляется одинаковая симптоматика:
- боль в животе — ее локализация и интенсивность зависят от того, какой отдел пищеварительного тракта стал источником изменений в ПЖ,
- тошнота и многократная рвота, не приносящая облегчения,
- понос,
- метеоризм.
У грудничка к основным симптомам относятся:
- выраженное вздутие живота,
- частые отрыжки воздухом и срыгивания пищи,
- плаксивость,
- плохой сон,
- отказ от еды,
- иногда жидкий стул.
Чаще всего проявления связаны с неправильным введением прикорма, не соответствующего возрасту младенца, при грудном вскармливании — с нарушениями в питании матери.
Подросток переносит патологию в хронической вялотекущей форме: жалуется на умеренное снижение аппетита, подташнивание, дискомфорт в животе, чередование запоров и поносов. Беспокоят астенические проявления: общая слабость, утомляемость, нарушения сна. Причиной нарушений становится неправильное питание (фастфуд, газированные напитки, другие погрешности в еде).
Методы диагностики патологии
Диагностика патологии ПЖ должна быть комплексной и определять не только нарушения в строении органа, но и его функциональную сохранность. Поэтому назначаются лабораторные и инструментальные исследования.
Скрининговым методом, определяющим наличие дополнительных образований, изменения в структуре и плотности органа, а также точные размеры железы, ее составных частей и главного протока, является УЗИ. Если этих данных оказывается недостаточно и диагноз неясен, назначаются дополнительные исследования.
Лабораторная диагностика
Обязательными процедурами являются общий анализ крови и определение биохимических показателей:
- общий, прямой и непрямой билирубин,
- общий белок и его фракции,
- диастаза крови и мочи.
Назначается копрограмма — микроскопическое исследование кала на наличие непереваренных волокон, жиров, других патологических включений.
Эти анализы помогают дифференцировать главную патологию и нарушение функций, обозначать направления дальнейших обследований, если это необходимо, и составлять план лечения.
Инструментальные методы
Основным, самым удобным и безопасным диагностическим методом является ультразвуковое исследование, при котором, помимо ПЖ, изучают желчный пузырь и все паренхиматозные органы брюшной полости. При неповрежденной ПЖ эхографический метод показывает:
- нормальные размеры,
- однородную ткань,
- отсутствие диффузных или очаговых изменений.
Выявление изменений размеров и диффузных однородных нарушений в паренхиме, равномерно распределенных по всему объему органа, не является диагнозом, а характеризует состояние ПЖ на момент исследования. Играет роль плотность ткани — ее эхогенность.
При реактивном панкреатите имеется снижение плотности паренхимы, умеренные диффузные изменения и нормальные размеры ПЖ.
Значимое увеличение параметров и повышенная эхогенность характерны для острого панкреатита или выраженного обострения хронического воспаления. Увеличение плотности также наблюдается при липоматозных изменениях, когда нормальные клетки ткани замещаются жировыми.
Для установления диагноза одного УЗИ недостаточно. Проводятся эндоскопические исследования:
- ЭФГДС — эзофагофиброгастродуоденоскопия,
- ЭРХПГ — эндоскопическая ретроградная холангиопанкреатография (в тяжелых неясных случаях).
ЭФГДС — рутинный метод исследования для выявления патологии пищевода, желудка и ДПК. Выявленные заболевания в этих органах могут стать главной причиной реактивного панкреатита и изменений ПЖ на УЗИ.
Лечебные процедуры
Выявленные диффузные изменения в железе являются вторичными и не требуют специального лечения. При своевременной и адекватной терапии основного заболевания состояние поджелудочной железы нормализуется, поэтому нет необходимости назначать лишний препарат, чтобы не нагружать функционально органы пищеварения.
Основными лечебными процедурами по отношению к диффузно измененной ПЖ являются:
- отказ от алкоголя,
- соблюдение диеты,
- ограничение физических нагрузок до наступления полной ремиссии.
Медикаментозная терапия назначается с учетом основной патологии, вызвавшей изменения в железе. Возможно применение симптоматического лечения, когда выявлены отклонения в анализах и есть жалобы и симптомы, указывающие на нарушение функций ПЖ. В таких случаях, в зависимости от состояния пациента и степени проявлений симптомов поражения ПЖ, используются:
- ферменты,
- спазмолитические средства,
- ветрогонные – для уменьшения метеоризма,
- антисекреторные, снижающие выработку соляной кислоты – она стимулирует функции ПЖ и увеличивает ее функциональную нагрузку.
Диета в терапии нарушений
Ограничения в питании всегда являются одним из основных пунктов комплексной терапии заболеваний пищеварительного тракта. При нарушениях в поджелудочной железе диета играет основополагающую роль, поскольку погрешности в еде могут вызвать выраженное обострение патологического процесса.
Даже если изменения в паренхиме ПЖ носят вторичный характер, необходимо на время болезни исключить из меню жирное, жареное, копченое и острое, ограничить углеводы. Это уменьшит функциональную нагрузку на железу.
Особенно опасна жирная пища: на расщепление липидов железе приходится синтезировать большое количество энзимов, поскольку процесс переваривания жирной пищи происходит длительно.
Рекомендуется полный отказ от употребления алкоголя: даже малое количество любого спиртосодержащего напитка приведет к дальнейшему прогрессированию патологии.
Питаться нужно часто, дробными (5–6 раз в день) порциями. Пищу следует тщательно пережевывать, чтобы облегчить ее переваривание, употреблять в теплом виде (запрещена слишком горячая или холодная еда), отваривать, тушить или готовить на пару и принимать в перетертом виде.Придерживаться таких правил нужно и при наступлении полной ремиссии. Поджелудочная железа мгновенно реагирует на нарушения в диете выраженным обострением панкреатита.
Какие могут быть последствия реактивных изменений ПЖ?
При своевременной диагностике реактивные изменения паренхимы ПЖ не представляют опасности. Если установлена болезнь, явившаяся причиной патологии в тканях железы, и своевременно назначено лечение – процессы обратимы. При излечивании основного заболевания ткани железы самостоятельно восстановятся.
При отсутствии медицинской помощи, несвоевременной терапии или самолечении клетки железы из пограничного состояния переходят в стадию некроза и погибают.
Развивается выраженный воспалительный процесс, который проявляется панкреонекрозом — жизнеопасным состоянием. Функционирование ПЖ резко нарушается, состояние пациента ухудшается, может возникнуть сепсис или шок.
Дальнейшие лечебные мероприятия происходят в отделении реанимации или хирургии.
Во избежание тяжелых последствий необходимо внимательно относиться к своим ощущениям, вовремя обращаться к врачу и соблюдать все рекомендации специалиста.
Список литературы
- Безруков В.Г. Аутоиммунные реакции при хроническом панкреатите. Хронический панкреатит: этиология, патогенез, клиника, иммунологическая диагностика, лечение. Омск, 1995 г. стр.34–35.
- Буеверов А.О. Медиаторы воспаления и поражение поджелудочной железы. Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 1999 г. №4 стр. 15–18.
- Вельбри С.К. Иммунологическая диагностика заболеваний поджелудочной железы. М.: Медицина, 1985 г.
- Мидленко В.И. Клинико-патогенетическое значение иммунологических сдвигов у больных острым панкреатитом. Автореферат диссертации. Барнаул, 1984 г.
Источник: https://mfarma.ru/pankreatin/osobennosti-reaktivnyh-narushenij-podzheludochnoj-zhelezy
Симптомы реактивных изменений поджелудочной железы
Как у взрослого, так у ребенка развитее патологии может проходить в хроническом ключе, признаки которой способны не появляться долгий промежуток времени. Однако если диффузные изменения в поджелудочной железе реактивного характера находятся на этапе обострения, то патология сопровождается болезненным проявлением в животе.
При острой форме возможно появление тошноты, рвоты, болей, отечности, которые сопровождаются аллергией.
Интенсивность развития признаков заболевания зависит от того, как сильно поражена поджелудочная.
Когда наблюдается первоначальная стадия реактивных поражений, то проявляются такие симптомы:
- нестерпимые боли в ребрах, зоне живота, метеоризм, которые усиливаются после приема еды и рвоты;
- увеличенное образование газов;
- тошнота;
- эзофагит;
- понос;
- атавизм;
- рвота с выходом желчи и слизи.
увеличенное образование газов
Особенности признаков поджелудочной железы детей:
- Болезненное явление в зоне живота, желудка. Они затихают, когда ребенок садится, немного наклоняя корпус вперед.
- Рвота с нерасщепленными кусками продуктов. После рвотного процесса легче не настает.
- Может наблюдаться повышение температуры тела.
- Частая диарея. Кал водянистой структуры, со зловонным резким ароматом. При давних реактивных переменах стул нестабильный, диарея сменяется запорами.
- Пересыхание слизистой рта, имеется молочный налет во время осмотра.
- Нарушается аппетит. Прием еды нерегулярный и в малом количестве, отказ от продуктов, которые ранее нравились.
- Постоянное проявление отрыжки, усиленное газообразование, вздутие живота.
- Понижение тонуса, увеличена утомляемость.
Часто сложно диагностировать реактивные нарушения, поскольку симптомы схожи с иными болезнями – колитом, язвой желудка и двенадцатиперстной кишки, гепатитом. Потому важно сразу при таких проявлениях обратиться к доктору.
Особенности у детей
Реактивные изменения в поджелудочной железе у ребенка, проходящие остро, способны проявляться легче, по сравнению с взрослыми пациентами.
В период хронического типа нарушений пищеварения у детей симптомы проявляются следующим образом:
- слабость;
- отсутствие аппетита;
- диарея;
- повышение температурных показателей до оценки 40;
- пересушивание слизистых ротовой полости;
- обстипация;
- на языке образуется налет желтого цвета;
- повышенная утомляемость;
- в исследовании крови отражается повышение коэффициента сахара.
Болезни желудка и пищеварения у детей в грудном возрасте характеризуются появлением звонкого плача, сильной двигательной активностью. По этим признакам можно понять, что развиваются реактивные изменения поджелудочной железы у ребенка.
отсутствие аппетита у ребенка
Проявления поражения железы возникают мгновенно после того, как вводятся в кормление некачественные продукты.
Медики считают, что к главным факторам формирования реактивных проявлений при панкреатите поджелудочной железы ребенка, относится раннее прикармливание и прием продукции, которые имеют искусственные добавки в большом количестве. У детей чуть старше нарушения характеризуются нарушенным питанием:
- плохой аппетит;
- переедание;
- потребление фастфуда, чипсов, сухариков;
- употребление сладостей, которые имеют красители и ароматизаторы.
Эхопризнаки реактивных изменений поджелудочной железы ребенка обнаруживаются на УЗИ брюшной полости. Нормальные показатели объемов органов по исследованию определяется лишь по специально разработанным таблицам. Они разработаны относительно возраста, пола и веса ребенка.
Новорожденный и грудной малыш зачастую имеют естественную величину железы 4-5 см. К 10 годам его величина вырастет до 15 см.
Отклонения мягкой ткани проявляются как в завышении высокой черты возрастной границы по величине, так и по очертаниям, контурам.
При диагностировании у детей смешанных нарушений, это указывает на реактивное состояние, которое равно размещено по органу. Иные центры болезни не выявляются.
Чем опасны
К диффузным изменениям поджелудочной железы реактивного характера относят следующие осложнения:
Чтобы избежать тяжелых последствий, необходимо следить за своим организмом и в случае каких-либо отклонений в работе пищеварительной системы идти к доктору. Это позволит подтвердить или опровергнуть наличие заболевания.
Что такое реактивные изменения поджелудочной железыСсылка на основную публикацию
Источник: https://opodjeludochnoy.ru/bolezni_podjeludochnoy/chto-takoe-reaktivnye-izmeneniya-podzheludochnoj-zhelezy
Реактивные изменения поджелудочной железы – диагностика и лечение
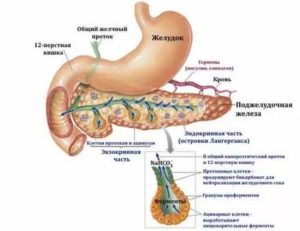
Поджелудочная железа в организме человека играет ключевую роль в процессе пищеварения и переваривания пищи. Кроме того, она вырабатывает единственный сахароснижающий гормон – инсулин.
Столь жизненно важные функции делают поджелудочную железу объектом пристального внимания гастроэнтерологов и терапевтов.
Проверять её рекомендуется ежегодно в ходе медицинского осмотра, особенно это правило касается людей зрелого и старшего возраста.
Для контроля состояния пациентам назначается ультразвуковое исследование поджелудочной железы. Это визуальный метод диагностики, который позволяет оценить структуру и плотность органа, состояние протоков, наличие или отсутствие кист и других полостей в паренхиме.
Одно из заключений УЗИ звучит, как «реактивные изменения поджелудочной железы». Но что это значит?
Что такое реактивные изменения клеток
Термином реактивные изменения в медицине принято называть состояние клеток, пограничное со смертью.
Под действием сильных химических, физических или механических раздражителей происходит повреждение структур ткани и на молекулярном, и на клеточном уровне.
В ответ на это включаются защитные механизмы: происходит выброс биогенных аминов и биологически активных веществ, изменяются физико-химические свойства цитоплазмы и электролитный баланс. Сама клетка внешне отекает и набухает.
Важно! В ответ на действие раздражителей предельной степени возникают реактивные изменения в клетках поджелудочной железы.Это состояние погранично с некрозом (гибелью клеток), однако в отличие него реактивные изменения – обратимы. Устранить клеточные повреждения на данном этапе представляется возможным.
Своевременная терапия на данном этапе заболевания сохранит орган, предотвратит хирургическую операцию, восстановит присущие ему функции.
Таким образом, реактивные изменения — это не диагноз. Это признак серьёзной (иногда опасной) патологии в органе или соседней системе, которая требует безотлагательного медицинского вмешательства после тщательной диагностики.
Какие состояния могут привести к реактивным изменениям в тканях железы
В первую очередь, получая такое заключение на руки, врач подумает о прогрессирующем воспалении в самой поджелудочной железе или другого органа гепатобилиарной системы. Поэтому к причинам относят:
- Острый приступ панкреатита.
- Острое или хроническое токсическое поражение поджелудочной железы (например, алкоголизм).
- Острое и хроническое воспаление печени (все виды гепатита).
- Острое и хроническое воспаление желчного пузыря.
- Язвенная болезнь желудка или двенадцатиперстной кишки.
- Хронический колит.
- Другие заболевания пищеварительной системы.
Поджелудочная железа имеет тесные связи со всеми пищеварительными органами. При любом изменении в их работе происходит мощный выброс медиаторов и цитокинов, что токсически действует на прилежащие органы.
Кроме того, нарушается отток секрета, он забрасывается обратно, и активные вещества, входящие в состав сока, начинают активно переваривать саму поджелудочную железу.
Орган воспаляется, что сопровождается реактивными изменениями.
Диагностические критерии и методы
При наличии реактивных изменений на экране монитора при ультразвуковом исследовании будет заметно увеличение поджелудочной железы. Размеры изменяются за счёт отёка капсулы и паренхимы, набухания клеток. Кроме того, сама паренхима будет неоднородной по проницаемости, что характеризуется, как повышенная или пониженная эхогенность паренхимы железы.
Из опроса пациента врач узнаёт о перенесённых заболеваниях и заболеваниях ближайших родственников, о характере питания. Из анамнеза важен дебют симптомов, причины их возникновения и характер.
После тщательного осмотра для подтверждения диагноза назначаются дополнительные обследования:
- Общий анализ крови – воспалительные изменения, признаки анемии.
- Биохимический анализ крови – признаки наличия хронических заболеваний, изменение содержания ферментов, общего белка, желчных пигментов.
- Анализ мочи (в том числе биохимический) – при реактивных изменениях с мочой будет выделять фермент амилаза.
- Анализ кала на наличие стеатореи.
- Ультразвуковое исследование всех органов брюшной полости.
- Эзофагогастродуоденоскопия.
- По требованию: компьютерная и магниторезонансная томография, ЭРХПГ, фиброколоноскопия др.
Чем опасны реактивные изменения
При раннем выявлении изменений для жизни они опасности не представляют. Под действием адекватной терапии основного заболевания все процессы в клетках поджелудочной железы восстанавливаются.
Если медицинское вмешательство не было произведено своевременно или его не было совсем, то клетки из пограничного состояния переходят в состояние некроза, то есть погибают.
Постепенно процесс затрагивает всю поджелудочную железу, наступает панкреонекроз – состояние, угрожающее жизни пациента. Поджелудочная железа перестаёт функционировать, больной находится в тяжёлом состоянии.
При присоединении сепсиса или шока может наблюдаться летальный исход.
Источник: https://pankreatit.su/reaktivnye-izmeneniya-podzheludochnoy-zhelezy/
