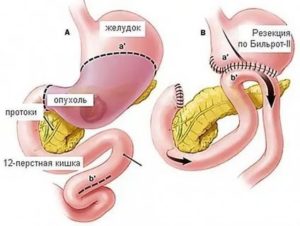
Операция 12 перстной кишки удалили часть кишечника
Содержание
Операции при язве 12-перстной кишки
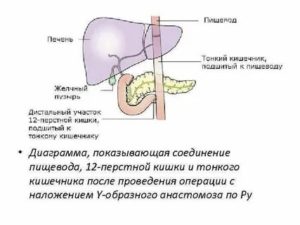
Плановые операции показаны в случае нерубцующихся, быстро рецидивирующих и не поддающихся лечению язв 12-перстной кишки. С появлением и увеличением эффективности антисекреторных препаратов показания операциям при язве 12-перстной кишки сузились, и современные хирурги стали выполнять очень мало плановых вмешательств.
Открытие важности эрадикации H. pylori для заживления язв еще больше сузило показания к хирургии.
Даже так называемые «гигантские пептические язвы», которые до настоящего времени рассматривают в большей степени как показание к хирургическому, а не медикаментозному лечению, могут быть благополучно излечены с помощью современных медикаментозных средств. Трудность излечения и осложнения язв в настоящее время рассматривают как единственные показания для хирургического лечения дуоденальных язв.
Хирургическое лечение язв 12-перстной кишки
Хирургическое лечение дуоденальных язв базируется на основании принципа снижения секреции соляной кислоты, которого достигают с помощью резекции большей части париетальных клеток, вагусной денервации или резекции антрального отдела желудка с его гастринпродуцирующими клетками. Хирургическим вмешательством нужно минимизировать вероятность рецидива язвы, но в то же время избежать тяжелых побочных эффектов (проявляющихся клинически) и метаболических последствий, способных нанести вред здоровью пациента на всю жизнь.
Ваготомия
Эта операция при язве 12-перстной кишки выполняется только у социально необеспеченных людей, которые не могут оплатить медикаментозное лечение. Она предлавляет исторический интерес, так как последнее исследование по ней было проведено еще в 1988 году.
С середины 1970-х гг. в основном выполняют высокую селективную или проксимальную желудочную ваготомию.
Этим достигают денервации париетальных клеток, но без денервации антрального и пилорического отделов желудка, что позволяет не полностью, но сохранить эвакуаторную функцию желудка без проведения дренирующих операций .
Ваготомия — первая операция, при которой не производят энтеростомию и разрушение или удаление привратника, благодаря чему эта методика имеет значительно меньшие побочные эффекты по сравнению с другими операциями при язве 12-перстной кишки.Высокая селективная ваготомия в большинстве исследований имеет показатель смертности менее 1% . Распространенность побочных эффектов, таких как ранний демпинг-синдром, диарея и желчный рефлюкс, также крайне низка. Основной вопрос, связанный с этой операцией, — частота рецидивов дуоденальной или желудочной язвы.
При выполнении этой операции лучшими хирургами частота рецидивов составляет 5-10% . Многие не могут обеспечить такой уровень, и даже с появлением антагонистов Н2-рецепторов гистамина продолжаются споры о преимуществах стволовой и высокой селективной ваготомии.
С появлением циметидина рецидив язвы стал менее важной проблемой, так как обнаружено, что пациенты, которым была проведена ваготомия (не избавившая их от язвы), более чувствительны к антагонистам Н2-рецепторов гистамина, чем пациенты, париетальные клетки которых не денервированы.
Усовершенствование интраоперационного контроля полноценности ваготомии и (особенно) эндоскопическое использование теста с конго красным улучшило выполнение высокой селективной ваготомии и сократило риск рецидива язвы.
Передняя серомиотомия с задней стволовой ваготомией более полно денервирует проксимальный отдел желудка. Последнюю операцию никогда не сравнивали с высокой селективной ваготомией в крупных исследованиях, и ее место в хирургии желудка остается неопределенным.
Доказано, что можно пересечь задний ствол блуждающего нерва так, чтобы у больного не развилась выраженная диарея, оставив привратник интактным и иннервированным.
На самом деле не стоит выполнять стволовую ваготомию в сочетании с пилороразрушающими операциями и энтеростомией, так как в этом случае есть долгосрочный риск диареи, и в конечном итоге пациент становится социально дезадаптированным .
Некоторые хирурги, особенно в США, защищают использование стволовой ваготомии и антрумэктомии, считая, что эта операция при язве 12-перстной кишки наиболее эффективна для снижения желудочной секреции и имеет низкую частоту рецидивов (менее 1%).
Позднее методику операции видоизменили в селективную ваготомию и антрумэктомию с оставлением печеночных и чревных ветвей блуждающего нерва. Благодаря этому снижается частота побочных эффектов операции при язве 12-перстной кишки, особенно диареи, хотя остается проблема демпинг-синдрома.
Желчный гастрит и эзофагит также были тяжелыми побочными эффектами, за исключением применения гастроэнтеростомии по Ру, хотя рецидивирующая язва анастомоза была более частой, за исключением случаев выполнения более распространенных резекций желудка.
Совершенной оперативной методики лечения язвы не существует, пока есть побочные эффекты и риск операции при язве 12-перстной кишки.В начале 1980-х гг. стало очевидно, что появление антагонистов Н2-рецепторов гистамина значительно сузило показания к плановому хирургическому лечению, а частота рецидивов после высокой селективной ваготомии растет.
В нескольких исследованиях была осуществлена попытка сравнить высокую селективную ваготомию (ВСВ) с селективной ваготомией и антрумэктомией. В целом можно сказать, что при ВСВ отмечают большую частоту рецидивов язвы, но при этом менее выражены побочные эффекты.
Это делает ВСВ предпочтительным методом оперативного лечения язв, так как проще вылечить рецидив язвы, чем бороться с инвалидизирующими побочными эффектами, остающимися у пациента на всю жизнь.
Последнее значимое научное сообщение о ВСВ было опубликовано группой Джонстона в Лидсе в 1988 г. Они подтвердили, что в группе пациентов с язвой, подвергнутых плановому хирургическому лечению в форме ВСВ, снизилась частота рецидивов.
В группе пациентов с язвой двенадцатиперстной кишки, у которых на фоне лечения (3-месячный курс полнодозной терапии антагонистами Н2-рецепторов гистамина — 1 г циметидина или 300 мг ранитидина в день) отсутствовало заживление, было обнаружено, что в течение 2 лет рецидив язвы произошел у 18%, а через 5 лет уже у 34% больных.
В сравнении с соответствующими данными по пациентам с зажившими язвами на фоне такой же терапии, но без долгосрочной поддерживающей терапии, процент рецидивов был 1,5 и 3% соответственно. В прошлом один основной фактор определял рецидив язвы после ВСВ — хирург, который провел операцию.
Однако в группе пациентов с устойчивой к лечению антагонистами Н2-рецепторов гистамина язвой даже при выполнении операции лучшим хирургом частота 3-летнего рецидива составила 20%.
В настоящее время отсутствуют данные о Helicobacter-негативных пациентах с рефрактерностью к лечению ингибиторами Н+, К+-АТФазы, но частота рецидивов у них, вероятнее всего, будет очень высокой. Можно сделать вывод, что в будущем ВСВ займет место в лечении рефрактерных дуоденальных язв.С того момента, как операция стала настолько зависимой от выполняющего ее хирурга, немногие хирурги-стажеры будут иметь возможность учиться правильной технике ее выполнения и, несомненно, хирурги, уже овладевшие ею, будут иметь ограниченные возможности для совершенствования оперативной техники. Хирургия доброкачественных язв будет концентрироваться в немногочисленных специализированных центрах.
Очевидно, что в настоящее время никто не может с уверенность рекомендовать какую-то конкретную операцию в случае рефрактерной дуоденальной язвы. После эрадикации H. pylori и исключения других причин персистирующей язвы остается малочисленная группа пациентов с агрессивной язвенной болезнью, среди которых больше всего женщин и курильщиков.
Вопрос о хирургическом вмешательстве рассматривают при условии, что больной младше 60 лет и в остальном здоров. Учитывая, что при ВСВ у этой группы пациентов можно предсказать плохой прогноз, необходимо проводить резекцию секретирующей гастрин слизистой оболочки антрального отдела и либо резекцию, либо денервацию (ваготомию) париетальных клеток.
Среди рассматриваемых операций можно выделить следующие.
Селективная ваготомия и антрумэктомия
Селективная денервация предпочтительна, потому что при ней редко возникают побочные эффекты. Эта операция технически сложна, особенно при выделении нижнего отдела пищевода и кардиального отдела желудка, которое следует проводить крайне аккуратно. Ваготомию нужно проводить до резекции при язве 12-перстной кишки и оценивать ее эффективность еще во время операции.
Восстанавливать целостность желудочно-кишечного тракта следует либо формированием гастродуоденального (Бильрот I) анастомоза, либо формированием гастроеюноанастомоза по Ру. Позднее иногда возникают проблемы с желчным рефлюксом в культю желудка или пищевод, способным привести к развитию язвы анастомоза, поэтому предпочтительно выполнять резекцию двух третей желудка.
Субтотальная гастрэктомия при язве 12-перстной кишки
Хотя принцип удаления большей части париетальных клеток провозглашен теоретически, несомненно, что рецидив язвы после этой операции случается редко.
Однако высока доля больных, имеющих специфические симптомы после приема пищи, такие как дискомфорт в эпигастральной области и чувство переполнения желудка, что ограничивает потребление пищи этими больными.
Важно, что эти больные также имеют долгосрочные пищеварительные и метаболические осложнения операции при язве 12-перстной кишки, приводящие к необходимости пожизненного наблюдения. С этими осложнениями тяжело бороться, особенно у женщин.
Пилоросохраняющая гастрэктомия
Эта интересная операция при язве 12-перстной кишки, предложенная китайскими хирургами, — форма ВСВ с резекцией около 50% париетальных клеток и слизистой оболочки антрального отдела, но с сохранением функционирующего привратника и иннервации дистальной части антрального отдела и привратника . Операция физиологична и может быть почти идеальной при рефрактерных язвах на Западе. Ограниченные нерандомизированные данные указывают на то, что эта методика, имеющая несущественные осложнения, может быть более предпочтительной по сравнению с традиционным подходом .
Лапароскопические операции при язве 12-перстной кишки
Интерес хирургов к минимально инвазивным вмешательствам виден по многим публикациям, в которых изучают возможность применения лапароскопических вмешательств как окончательных при язве.
Однако главный вопрос — может ли лапароскопическое вмешательство окончательно решить проблему — остается без ответа.
Показания к лапароскопии при язве 12-перстной кишки такие же, как и для открытых операций.
Хирургическое лечение осложнений пептических язв
Хотя в настоящее время только малой доле пациентов показано плановое хирургическое лечение, количество операций, выполняемых по поводу осложнений, остается постоянным.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Источник: http://surgeryzone.net/info/info-hirurgia/operacii-pri-yazve-12-perstnoj-kishki.html
Удаление новообразований желудка и 12-перстной кишки
Доброкачественные опухоли двенадцатиперстной кишки и желудка – это новообразования, которые располагаются на слизистых органов и обладают относительно благоприятными прогнозами.
Некоторые новообразования могут переходить из доброкачественного типа в злокачественный, а злокачественные опухоли, как известно, опасны для всего организма.
Симптоматика доброкачественных опухолей в двенадцатиперстной кишке и желудке
Симптомы напрямую зависят от разновидности опухолей, объемов, отсутствия или наличия их изъявления. Обычно доброкачественные новообразования бессимптомные и обнаружение их происходит либо в период планового осмотра, либо на фоне диагностики иных заболеваний ЖКТ.
Максимально часто можно встретить образования под названием полипы.
Полипоз, в свою очередь, обладает следующими симптомами: ноющие и тянущие боли в животе, которые возникают сразу после приема еды или через 1-3 часа; сильные приступы тошноты и рвоты, иногда с кровяными примесями; частые отрыжки воздухом или пищей; частые приступы изжоги; чередование жидкого стула с запорами; головокружения, быстрая утомляемость, слабость, которые могут быть спровоцированы кровотечением полипов.
Еще один вид доброкачественных образований – это лейомиомы, которые обычно происходят бессимптомно, и только когда уже начинает развиваться некроз, наблюдается кровотечение со следующей симптоматикой: железодефицитная анемия; резкое похудение; головокружение и слабость.
Причины появления доброкачественных образований
Развитию доброкачественных новообразований в двенадцатиперстной кишке и желудке способствуют: пониженный иммунитет; плохие показатели экологии; нерациональное и несбалансированное питание; вредные привычки; родственная предрасположенность; наличие в желудке бактерий Helicobacter pylori; наличие хронического гастрита или воспалительных процессов.
Достоверно причину развития новообразований еще не установили, но все доктора в один голос твердят, что если проигнорировать лечение полипов и лейомиом, то можно спровоцировать их перерождение в злокачественные опухоли, а также развитие осложнений (некроз и т. д.).
Формы доброкачественных опухолей
В медицине различаются несколько разновидностей полипов и лейомиом, которые обладают своими особенностями и характеристиками. Полипы желудка – новообразования овальной или шаровидной формы на ножке с плотной или мягкой консистенцией. Виды полипов:
- одиночные;
- множественные;
- полипоз (образование большого количества полипов, которые невозможно с точностью посчитать) – аденоматозный полипоз (возникает из железистого эпителия, могут перерождаться в раковые образования), гиперпластический полипоз (полипы опухолеподобного типа с низкими рисками озлокачествления), болезнь Метрие (предраковое состояние полипоза);
- воспалительно-фиброзный полипоз (содержат большое количество клеток крови).
Среди остальных форм доброкачественных опухолей стоит отметить:
- фиброма – опухоль из соединительных тканей;
- ангиома – опухоль, состоящая из кровеносных сосудов;
- невринома – опухоль, состоящая из нервных тканей;
- липома – опухоль, состоящая из подслизистых тканей;
- лейомиома – опухоль из мышечных тканей.
Диагностика заболеваний
При любом дискомфорте в животе рекомендуется обратиться к доктору, а также важно раз в год проходить диагностическое обследование, для того чтобы вовремя определить рост новообразований.
Доктор проводит анализ жалоб и анамнез заболеваний – когда впервые появился в животе дискомфорт, болевые ощущения, отрыжка, рвота, горечь во рту, резкое похудание, утомляемость, головокружение, кровь в рвотных и в каловых массах.
Доктор связывает все жалобы с анамнезом жизни пациента – наличия хронических заболеваний ЖКТ, генетическая склонность к проявлению новообразований, недавно перенесенные вирусные или воспалительные заболевания; недавно перенесенные хирургические вмешательства, наличие вредных привычек. По результатам объективного осмотра и опроса пациента доктор назначает ряд лабораторных исследований: ОАК, ОАМ, анализ кала.
Параллельно выписывает пациенту направление на прохождение: эзофагогастродуоденоскопии (проводится осмотр внутреннего состояния пищевода, двенадцатиперстной кишки, желудка при помощи специального гибкого эндоскопа); диагностики Helicobacter pylori посредством использования дыхательного теста; рентгена брюшной полости, УЗИ-диагностики органов брюшной полости; КТ для определения опухолевых образований; МРТ – самая точная диагностика изменений структуры желудка и двенадцатиперстной кишки.
Лечение доброкачественных опухолей
Новообразования доброкачественного типа в желудке и двенадцатиперстной кишке не лечатся медикаментозно (бесполезные манипуляции), для лечения подбирают один из хирургических методов. В случае если в период диагностики обнаружены полипы в размерах до 30 миллиметров, для удаления используется гастроскоп.
В период процедуры полип срезается по ножке и извлекается. В обязательном порядке полученные иссеченные ткани отдаются на гистологическое исследование для подтверждения доброкачественности образования.
Если отмечается диффузный полипоз, тогда проводится полостная операция с иссечением части желудка или 12-перстной кишки (резекция).Важно учитывать, что все хирургические вмешательства проводятся под общим наркозом и под присмотром опытного анестезиолога.
Важно после проведения хирургического вмешательства пройти курс медикаментозной терапии: ингибиторы протонной помпы не допустят активной выработки желудочного сока (позволяют ранкам после иссечения зажить); противовоспалительные, противогрибковые, антибиотические препараты, которые позволяют уничтожить все вирусы и патогенные микроорганизмы.
Осложнения после хирургического лечения
Чаще всего процедура несет положительный характер, но встречаются ситуации с рецидивами. Все пациенты, которые прошли операционное вмешательство, должны регулярно проходить обследование.
Среди осложнений стоит отметить (редко встречаются): ущемление полипа; кровотечения; образование язв; стеноз; перфорация опухоли; злокачественные опухоли.
Чаще всего данные осложнения проявляются при рецидиве.
Удаление новообразований желудка и 12-перстной кишки
обновлено:
Май 16, 2018
Источник: https://FoodandHealth.ru/meduslugi/udalenie-novoobrazovaniy-zheludka-i-12-perstnoy-kishki/
Восстановление после операции на кишечнике
Ежегодно только в нашей стране проводится около 500000 операций на кишечнике. И хотя хирургическое вмешательство не всегда может излечить пациента, иногда оно становится лучшим способом остановить распространение патологии, снять болевой синдром, убрать дискомфорт, улучшить качество жизни.
Почему делают операции на кишечнике?
Показаниями к хирургическому вмешательству на кишечнике являются:
- злокачественные новообразования;
- непроходимость кишечника;
- язвы кишечника (например, при язвенной болезни двенадцатиперстной кишки);
- некроз части кишечника (например, при тромбозе сосудов брыжейки, которые питают ткань кишечника);
- травмы.
Виды операций
Операции на кишечнике могут быть:
- Лапароскопические – минимально инвазивные. Через 3-5 маленьких разрезов на животе в брюшную полость вводятся манипуляторы. Операции переносятся легче, восстановление проходит быстрее.
- Лапаротомные – классические открытые операции. На животе делается один большой разрез, расширяя который хирург осматривает операционное поле и выполняет необходимые манипуляции. Восстановление длится гораздо дольше, осложнения встречаются чаще, ограничений у пациента больше. К сожалению, всем выполнять лапароскопические операции не представляется возможным. Для лапароскопии, как и любой другой процедуры, есть свои противопоказания.
- Операции на кишечнике без удаления части органа.
- Резекция тонкой кишки – удаление небольшого участка кишки (двенадцатиперстной, тощей, подвздошной).
- Удаление тонкой кишки – полностью удаляется один из отделов тонкого кишечника. Двенадцатиперстную кишку редко вырезают совсем, так как после этого пациент не в состоянии будет усваивать большую часть витаминов и минералов (железо, кальций, фолиевая кислота, жирорастворимые витамины A, D, E, K). Удаление подвздошной кишки ведет к нарушению переваривания жиров и усугублению диареи. Вырезание 50% тонкого кишечника ведет к тяжелым расстройствам усвоения веществ. Если по строгим показаниям пациенту необходимо удалить почти весь тонкий кишечник (75% и более), то всю оставшуюся жизнь человек будет вынужден питаться специальными смесями через капельницу.
- Резекция толстой кишки – удаление небольшого участка толстого кишечника (ободочная, сигмовидная, прямая кишка).
- Удаление толстой кишки (колонэктомия). Если вырезают часть кишечника, то операция называется гемиколонэктомией.
Скорость восстановления пациента после операции зависит от типа операции и объема удаленной кишки.
Дыхательная гимнастика
Всем пациентам хирургического профиля всегда назначаются дыхательные упражнения: форсированные вдохи, выдохи или надувание шарика. Такие упражнения помогают адекватно вентилировать легкие, предупреждают развитие осложнений (бронхиты, пневмонии). Дыхательную гимнастику нужно делать как можно чаще, особенно если период постельного режима затягивается.
Обезболивание
Длительность приема анальгетиков и их вид зависит от выраженности болевого синдрома, что зачастую обусловлено типом операции (лапаротомная или лапароскопическая).
После открытых вмешательств больные обычно первые 1-2 дня получают внутримышечно наркотические анальгетики (например, дроперидол), затем переводятся на ненаркотические препараты (кеторолак).
После лапароскопических операций восстановление идет быстрее, и еще в госпитале многих пациентов переводят на таблетированные формы препаратов (кетанов, диклофенак).
Швы
Послеоперационные швы каждый день осматриваются и обрабатываются, так же часто меняется повязка. Пациент должен следить за рубцами, стараться не чесать и не мочить их. Если швы начинают расходиться, краснеть и припухать, развивается кровотечение или боль слишком сильная, то следует сразу сообщить об этом медперсоналу.
Лечебная физкультура
Подход к каждому пациенту строго индивидуален. Разумеется, и больной, и врач заинтересованы в ранней вертикализации (способность вставать) и самостоятельной ходьбе. Однако разрешение даже присаживаться в кровати пациент получает только тогда, когда его состояние действительно это позволяет.
Первое время назначается комплекс заданий для выполнения лежа в кровати (некоторые движения руками и ногами). Затем схема тренировок расширяется, постепенно вводятся упражнения для укрепления брюшной стенки (после того, как хирург удостоверится в состоятельности швов).
Когда пациент начинает самостоятельно ходить, в комплекс упражнений включается ходьба по палате и коридору общей продолжительностью до 2 часов.
Физиотерапия
После операции на кишечнике больному могут быть рекомендованы следующие методы физиолечения:
- УВЧ-терапия;
- лазеротерапия;
- магнитотерапия;
- диадинамотерапия;
- электрофорез.
Диетотерапия
Диетотерапия — важная составляющая часть восстановительного процесса в организме после операции на кишечнике.
Все пациенты получают питание 6-8 раз в сутки небольшими порциями.
Вся пища должна соответствовать принципу термического, химического и механического щажения желудочно-кишечного тракта.
Энтеральные смеси и блюда начальных хирургических диет должны быть теплыми, жидкими или желеобразными.
Операция без удаления части кишки
Такие пациенты восстанавливаются достаточно быстро. Парентеральное питание (раствор глюкозы) им назначается на первые 1-2 дня.
Уже на третий день в пищевую схему вводят специальные адаптированные смеси, а через 5-7 дней большинство пациентов могут кушать блюда, назначаемые всем хирургическим больным.
По мере улучшения состояния происходит переход от диеты №0а к диете №1 (непротертый вариант).
Резекция тонкого кишечника
В первые сутки после операции пациент начинает получать поддержку через капельницу. Парентеральное питание длится минимум одну неделю. Через 5-7 дней назначают пероральный прием адаптированных смесей начиная с 250 мл и постепенно доводя объем до 2 литров.
Через 2-2,5 недели после операции пациенту разрешают кушать блюда хирургической диеты №0а, через 2-3 дня назначается схема питания №1а.
Если больной хорошо переносит обычную еду, то парентеральные и энтеральные смеси постепенно отменяют, а пациента переводят на хирургическую диету №1, протертый вариант, а еще через неделю на непротертый аналог.
Удаление тонкого кишечника
Парентеральное питание адаптированными смесями внутривенно длится до двух недель, затем начинают подключать жидкие и желеобразные блюда. Однако преимущественный объем питания еще 1-2 месяца приходится на смеси.
Особенность диетотерапии больных с удаленной тонкой кишкой состоит в том, что им необходимо достаточно рано (с 5-7 суток) начать давать те же адаптированные смеси, но перорально, в минимальном объеме, через трубочку или зонд.
Это нужно для тренировки желудочно-кишечного тракта. Стоит отметить, что при благоприятном течении периода реабилитации оставшаяся часть тонкого кишечника начинает выполнять все или почти все функции всасывания питательных веществ.
Диета №0а
Все блюда теплые, жидкие и несоленые.
Разрешается:
- Некрепкий мясной бульон. Лучше из диетических видов мяса (телятина, кролик).
- Рисовый отвар.
- Компот из шиповника.
- Фруктовое желе.
- Ягодный кисель.
- Чай.
Диета №1а
Назначается на 3-5 дней. Пациент кушает 6 раз в день теплую, жидкую и протертую пищу.
Разрешается:
- Гречневая и рисовая каши на бульоне или разбавленном молоке (1/4).
- Супы из крупы на овощном бульоне.
- Паровой белковый омлет.
- Суфле из нежирных сортов мяса и рыбы.
- Кисель.
- Желе.
- Чай.
Диета №1 (протертый вариант)
Ограничений становится меньше. Пациенту уже разрешается есть блюда, приготовленные на пару, отварные или запеченные.
Разрешается:
- Вчерашний хлеб, сухие сорта печенья.
- Супы с разваренными овощами и крупами.
- Суфле, тефтели, котлетки из диетических сортов мяса и птицы (телятина, кролик, индейка).
- Нежирные виды рыбы (треска, минтай, камбала). При хорошей переносимости можно вводить в рацион рыбу с умеренной жирностью (горбуша, сельдь, окунь).
- Молочные продукты. Обезжиренное молоко (1,5%), сливки (10%), простокваша, молочнокислые продукты с бифидобактериями. Можно сырники и ленивые вареники из нежирного творога.
- Протертые овсяная, манная, рисовая, гречневая каши, сваренные на смеси молока и воды.
- Яйца в виде парового омлета.
- Овощи употребляются в вареном, печеном и протертом виде. Можно: картофель, морковь, кабачки, цветную капусту.
Диета №1 (непротертый вариант)
Расширение предыдущей диеты. Продукты сохраняются те же, но способ их подачи больному меняется. Блюда из мяса и рыбы предлагаются кусочками, каши подаются рассыпные.
Полностью кишечник адаптируется к новым условиям через 1,5-2 года — это определяется тяжестью операции. В зависимости от заболевания, по которому было проведено хирургическое вмешательство, его объема и состояния пациента, события могут развиваться по-разному. Именно поэтому к каждому больному при составлении диетотерапии нужен индивидуальный подход.
Возможные варианты питания
- Естественное или близкое к нему питание.
- Питание с ограниченным набором продуктов.
- Некоторый объем пищи заменен парентеральным питанием.
- Пациент находится только на парентеральном питании.
Операция на кишечнике вносит иногда очень серьезные изменения в жизнь больного. Однако не стоит отчаиваться, раздумывая над тем, что теперь запрещено или ограничено.
Всегда нужно вспоминать о том, что зачастую такие операции выполняются как единственный вариант избавления от хронических болей или как специфический способ лечения определенной болезни, последствий травмы. Не надо стесняться просить помощи и поддержки у родных и близких.
Самое главное – узнав о разных сторонах и возможностях жизни, не упускать момент, находить новые интересы и воплощать в жизнь свои мечты.
Источник: http://physiatrics.ru/1000291-vosstanovlenie-posle-operacii-na-kishechnike/
Удаление 12 перстной кишки последствия
Темой статьи является рак двенадцатиперстной кишки и первые симптомы недуга. Ниже эта тема будет рассмотрена подробно. Мы узнаем о симптомах, диагностике, лечении, а также прогнозах, которые дают специалисты. Все, что нужно знать об этом онкологическом заболевании, читайте в статье.
О чем идет речь?
Рак двенадцатиперстной кишки — это заболевание, которое встречается у мужчин и женщин с одинаковой частотой. Поражает оно чаще всего людей после 55 лет. Молодые люди тоже склоны к патологиям 12-палой кишки, но эти случаи единичны.
Причины
Для начала стоит заметить, что природа и причины возникновения онкологии для врачей до сих пор остаются загадкой.
Это означает, что определенные предположения врачи строят, однако утверждать, что именно конкретный фактор вызывает онкологию, нельзя.
Первичные, то есть основные причины неведомы даже науке, но можно подробнее остановиться на вторичных причинах рака, то есть поговорить о факторах риска. Они могут поспособствовать возникновению рака 12-перстной кишки.
Факторы риска
Считается, что рак может возникнуть по ряду причин. Раку 12-перстной кишки могут способствовать следующие причины:
- злоупотребление табаком и алкоголем, наркотическая зависимость;
- панкреатит, сахарный диабет или камни в мочеполовой системе;
- слишком частое употребление пищи животного происхождения;
- генетика.
Другими факторами риска также являются экологическая ситуация окружающей среды, химическое воздействие и влияние канцерогенов. Появлению опухоли может поспособствовать и употребление животных жиров, ведь вследствие этого повышается уровень холецистокинина, а это в свою очередь может приводить к гиперплазии верхнего покрова органов пищеварительного тракта.
Недавно исследователи открыли тот факт, что некоторые компоненты кофе тоже могут способствовать возникновению рака. Поэтому к возможным причинам следует добавить чрезмерное употребление этого напитка.
Патогенез
Развитие онкологии различают благодаря раку сосочка двенадцатиперстной кишки, а также раку желчного протока. Опухоль поражает кишку не полностью, а только несколько участков. Чаще всего это верхняя и нижняя горизонтальные части, и нисходящий отдел. Клиническое протекание болезни во много зависит от места локализации рака.
Место локализации
Рак нисходящего отдела 12-палой кишки встречается очень часто, примерно в 75% случаев. Развивается он из эпителия общей слизистой оболочки.
Установление точной локализации всегда проходит трудно, особенно если обследование проводится на поздних стадиях.
Рак двенадцатиперстной кишки, первые симптомы которого могут не сразу броситься в глаза, тем и опасен, ведь лечение сложно само по себе, но на последних стадиях у человека мало шансов.
Верхняя горизонтальная части кишки является местом локализации рака лишь в 12-15% случаев. Опухоли в нижней горизонтальной части еще называют инфрапапилярным раком. Его частота составляет до 10%.
Симптомы
Как проявляет себя рак двенадцатиперстной кишки? Первые симптомы очень похожи на те, которые люди испытывают при онкологии желудка. Для того чтобы обнаружить рак вовремя, онкологи вывели три группы возможных признаков.
Первая группа подпадает под феномен интоксикации. Характеризуется болью в животе, потерей аппетита, апатией и похудением. Также отмечается полное безразличие к окружающему миру.
Вторая группа касается феномена обтурации. Начинается все тогда, когда опухоль начинает давить на другие органы.
В это время начинается желчная гипертензия, в размерах увеличивается печень, кал становится бесцветным. Может наблюдаться желтуха.
Врачи отмечают нарушения в работе сердечно-сосудистой системы, может появиться почечная и печеночная недостаточность, а также нарушиться обменные процессы.
Феномен компрессии случается на последних стадиях заболевания, когда человек чувствует сильную боль от того, что опухоль давит на нервные окончания поджелудочной железы.
Непростым органом с точки зрения медиков является двенадцатиперстная кишка. Где находится и как болит он, знают не все люди. Находится кишка сразу под желудком в правой части, выше пупка.
Боль при раке может быть разной, многое зависит от стадии болезни и локализации заболевания двенадцатиперстной кишки.Где находится и как болит она, можно узнать у доктора, если есть подозрения на онкологию.
Определить заболевание самостоятельно непросто. Симптомы рака двенадцатиперстной кишки на ранней стадии обнаружить невозможно, так как болезнь протекает бессимптомно.
Но через некоторое время человек начинает задумываться о своём здоровье потому, что его начинают мучить регулярные боли в животе.
Как проявляется рак двенадцатиперстной кишки с течением времени? Основные симптомы включают сильную боль в животе, резкое похудение, желтуху, лихорадку, кожный зуд и потерю аппетита.
Рак на поздних стадиях
Рак двенадцатиперстной кишки стадии имеет 4. На первых трех лечение еще может помочь пациенту, но на последней стадии помочь можно не всегда, ведь не все зависит от лечения. Однако случаи такие бывали.
Стоит говорить о симптомах рака на поздних стадиях потому, что в этот момент он может провоцировать осложнения в работе других органов. Чаще всего проявляется заболевание общими признаками интоксикации. Также возможны такие проявления:
- температура;
- сухость слизистых оболочек;
- нежелание употреблять пищу;
- рвота, поносы, запоры, тошнота;
- пожелтение кожи;
- общая слабость организма;
- психологические проблемы.
Даже если человек игнорирует все симптомы и не желает обращаться к врачу, в обязательном порядке стоит обратить внимание на такие признаки болезни:
- рвота после еды, после которой все равно кажется, что желудок полон;
- кровь в кале;
- желтуха.
Стоит отметить, что признаки рака двенадцатиперстной кишки у мужчин такие же, как и у женщин.
Диагностика
Чтобы вылечить заболевание, очень важно начать лечение вовремя, а для этого необходимо обнаружить рак. На сегодняшний день диагностика проводится лабораторными и инструментальными методами.
Анализ на онкомаркеры на рак желудка и двенадцатиперстной кишки поможет выявить раковые клетки вовремя. Стоит отметить, что онкомаркеры – это вещества, которые способствуют выработке раковых клеток.
Диагностика стоит из трех этапов:
- Для начала проводится анализ патологий и сбор анамнеза. Врач осматривает пациента, проводит пальпацию живота. Учитываются клинические жалобы человека, такие как рвота, боли, исчезновение аппетита.
- На втором этапе проводится лабораторное исследование пациента, состоящее из общего анализа крови, анализов мочи и кала, биохимического анализа крови и онкомаркера.
- Третий этап заключается в инструментальном обследовании.
Последний этап является самым важным в диагностике рака двенадцатиперстной кишки.
Первые симптомы могут быть ошибочны или свидетельствовать о другом заболевании, но инструментальное исследование позволяет поставить точный диагноз.
Доктор проводит эзофагогастродуоденоскопию, при которой обследуется пищевод, желудок, желчная протока и 12-палая кишка. Во время анализа берутся ткани для биохимического анализа.
После этого врач направляет пациента на рентгенографию грудной клетки и контрастную рентгенографию 12-перстной кишки и желудка. Также врач может назначить проведение ультразвукового исследования, магниторезонансной и компьютерной томографии. Вместе с этим пациент проходит обследование у всех специалистов.
Лечение
С каждым годом все чаще встречается рак двенадцатиперстной кишки. Сколько живут с таким заболеванием, ответить невозможно, ведь все зависит не только от того, на какой стадии началось лечение, но и от общего состояния здоровья организма, его возможности противостоять болезни.
Обычно лечение проводится по классической схеме. Сначала происходит удаление опухоли хирургическим путем. Может потребоваться частичное удаление 12-перстной кишки. Хирургическое вмешательство рекомендовано людям до 75 лет, но только при том условии, что не было метастазов.
После хирургического удаления опухоли проводится химиотерапия, которая необходима для закрепления результата. Она обязательна, так как гарантирует уничтожение патологических клеток и их разрастание.
Лучевая терапия чаще всего проводится на ранних стадиях заболевания, когда есть возможность вылечить пациента без хирургического вмешательства.В конце или в начале лечения может потребоваться терапия, которая направлена на избавление пациента от симптомов. Вначале она нужна, чтобы помочь человеку проходить лечение, а в конце является заключительной мерой.
Хирургия
Лечение хирургическим методом может иметь 3 варианта исполнения. Удаление части кишки необходимо во всех трех случаях. Первая ситуация, самая тяжелая, происходит, когда опухоль распространяется на выводной проток и доуденальный сосок.
В таком случае доктор удаляет не только часть 12-палой кишки, но и часть протока и головки поджелудочной железы. Если опухоль небольшая, проводится циркулярная резекция, которая означает удаление только пораженного участка органа с возможным восстановлением.
Третий вариант также носит название циркулярной резекции, но прибегают к нему, когда кишка соединяется конец в конец, что тоже возможно.
Прогноз
Прогнозировать будущее пациента врач может в том случае, если знает, когда началось лечение. Очень важными являются следующие факторы: возраст человека, наличие метастазов и воспалительных процессов в органах желудочно-кишечного тракта.
Ситуация ухудшается, если обнаруживаются метастазы в желудке, лимфатической системе и желчных протоках. Возможные осложнения могут привести к сбою работы мочеполовой системы. Иногда возникает стеноз 12-палой кишки, регулярные кровотечения. Стоит сказать, что общий прогноз для пациентов неблагоприятен, но не безнадежен.
Проблема в том, что обнаружить рак на ранних стадиях, когда лечение помогает почти гарантировано, очень сложно.
Чтобы уберечь себя от этого страшного заболевания и возникновения рака любых других органов, следует отказаться от вредных привычек и пересмотреть свой рацион. Какими бы простыми не казались советы, но они действительно работают. Правильное питание и отказ от курения и алкоголя способны защитить человека от ряда болезней, и не только онкологического характера.
Мы узнали о том, что такое рак двенадцатиперстной кишки, а также все о его течении и лечении. К сожалению, ни один человек не может гарантировано защитить себя от онкологии. Мы уже говорили о важности здорового образа жизни, но не менее важным является внимательное отношение к себе и сигналам своего организма. Иногда лучше лишний раз сходить к врачу и провериться.
Источник: https://worldwantedperfume.com/udalenie-12-perstnoj-kishki-posledstvija/
Проведение резекции кишечника
10 мая 2017, 11:28
Удаление определенного участка кишечника, который поврежден заболеванием, называется резекция пищеварительного органа. Резекция кишечника — это опасная и травматическая операция.
Процедура отличается от множества других с применением анастомоза. После иссечения части пищеварительного органа его концы соединяются между собой.
Поэтому человек должен быть осведомлен о показаниях для выполнения процедуры, и какие осложнения могут возникнуть.
Классификация операций
Резекция — хирургическое вмешательство по удалению воспаленной части пищеварительного органа. Это достаточно сложная операция и классифицировать ее можно по нескольким факторам: по виду и по отделам кишечника, по анастомозу. Ниже приведена классификация применяемых хирургических техник в зависимости от характера и особенностей поражения органа.
Удаление (резекция)
Происходит на следующих видах пищеварительного органа:
- толстой кишке;
- тонком кишечнике.
Иссечение по отделам
Предполагается классификация согласно пораженному отделу кишечника:
- тонкокишечное удаление: подвздошной, тощей или 12-перстной кишки;
- толстокишечные резекции: слепого отдела, ободочной кишки или прямокишечного участка.
Классификация по анастомозу
Согласно определению подразумеваются такие типы техник:
- «Конец в конец». Характеризуется соединением двух концов кишки, после удаления пораженного участка. Могут соединяться соседние отделы. Такой тип соединения тканей — физиологичный, но риск осложнений в виде рубцов высокий.
- «Бок в бок». Такой тип операции позволяет крепко скрепить боковые ткани кишечника и избежать развития осложнения в виде непроходимости пищеварительного органа.
- «Бок в конец». Анастомоз делается между отводящей и приводящей кишечной зоной.
Показания к оперативному вмешательству
Существует несколько основных показаний для назначения человеку резекции:
- заворот кишечника (странгуляционная непроходимость);
- инвагинация — наслоение двух отделов кишечника друг на друга;
- образование узлов в кишечнике;
- раковое образование на пищеварительном органе;
- отмирание отдела кишечника (некроз);
- боли в брюшной полости.
Подготовка к резекции кишечника
Для определения пораженных участков кишечника, перед проведением операции требуется пройти полное обследование.
Человек обращается к специалисту, жалуясь на боли в брюшной полости.
Перед проведением операции требуется пройти полное обследование для определения пораженных участков кишечника и их местонахождение. Обследуются и оцениваются органы пищеварительной системы. После диагностики пораженных зон, проводится ряд лабораторных тестов.
Специалист на основании полученных данных уточняет состояние здоровья и работоспособность печени и почек. Если обнаруживаются сопутствующие заболевания, человек дополнительно консультируется у профильных специалистов.
Это даст возможность оценить риски для проведения хирургического вмешательства. Обязательна консультация анестезиолога. Врач должен уточнить у пациента наличие аллергических реакций на лекарственные препараты.
Резекция любого пищеварительного органа проходить в 2 этапа: удаление пораженного участка и формирование анастомоза.
Операция проводится посредством лапароскопа через небольшой надрез или открытым методом. На данный момент распространен метод лапароскопии.Благодаря новой технике сводятся к минимуму травматическое воздействие, а это важно для быстрого дальнейшего выздоровления.
Операция и методы ее проведение
Открытый метод резекции делится на несколько этапов:
- Врачом-хирургом проводится разрез в области пораженной зоны кишечника. Чтобы достичь зоны повреждения, разрезать необходимо кожу и мышцы.
- С двух сторон пораженного участка кишки специалист накладывает зажимы и проводится удаление больного участка.
- Анастомозом проводится соединение краев кишечника.
- По показаниям пациенту могут установить трубку, чтобы лишняя жидкость или гной вытекали из брюшной полости.
После проведения операции, врач может назначить колостому для сбора испражнений.
Для пациентов в тяжелом состоянии после проведения операции, врач может назначить колостому. Это необходимо для отведения от пораженного участка каловых масс.
Колостома накладывается немного выше удаленного участка и способствует выведению испражнений. Кал, выходя из кишечника, собирается в мешочек, специально прикрепленный на брюшной полости.
После того как прооперированный участок заживает, врач-хирург назначает дополнительную операцию по удалению колостомы.
Отверстие в брюшной полости зашивается и убирается мешочек для сбора испражнений. Если удаляется основная часть толстой или тонкой кишки, пациент будет приспосабливаться к жизни с колостомой.
Иногда по показаниям специалист принимает решение удалять большую часть пищеварительного органа, и даже некоторые соседние органы.
После проведения резекции пациент находится под присмотром медицинского персонала, дабы избежать осложнений после удаления пораженного участка кишечника и боли.
Послеоперационный прогноз
Качество жизни, после проведенной операции зависит от нескольких факторов:
- стадии заболевания;
- сложности проведенной резекции;
- соблюдения рекомендаций врача в период восстановления.
Осложнения и боли после резекции
После проведения резекции пациента могут беспокоить боли и осложнения, а именно:
- присоединение инфекции;
- рубцевание в кишечнике после хирургического вмешательства, что ведет к непроходимости каловых масс;
- возникновение кровотечения;
- развитие грыжи в месте проведения резекции.
Особенности питания
Диетическое меню назначается специалистом в зависимости от того, на каком участке кишечник была проведена резекция. Основа правильного питания заключается в употреблении в пищу легких к усвоению продуктов. Главное, чтобы питание не вызывало раздражение слизистой оболочки прооперированного органа, не провоцировало боли.
Разделяют подходы к диете после иссечения тонкого и толстого кишечника по причине различного пищеварительного процесса в этих частях кишечника. Поэтому необходимо правильно подбирать продукты и рацион, чтобы избежать неприятных последствий.
После иссечения пораженного участка тонкой кишки снижается возможность переваривать комок еды, который двигается по пищеварительному тракту. Снижена возможность впитывать полезные и питательные вещества из пищи. Человек недополучает жиры, белки и углеводы.
Нарушается обмен веществ, и страдает здоровье пациента.
Принципы питания после тонкокишечной резекции
Специалист назначает диету, чтобы избежать неприятных последствий после резекции.
Чтобы исправить ситуацию, специалист назначает диету, максимально подходящую для резекции тонкой кишки:
- Чтобы возместить недостаток в организме белка, в рационе должны присутствовать именно нежирные сорта рыбы и мяса. Предпочтение можно отдавать мясу кролика и индейке.
- Чтобы восполнить недостаток жиров, рекомендуется использовать растительное нерафинированное масло или сливочное.
Врач составляет список продуктов, от которых необходимо отказаться или уменьшить количество потребления. Негативно влияют на процесс пищеварения:
- продукты с большим содержанием клетчатки (пример: редиска и капуста);
- кофе и сладкие напитки (газированные);
- свекла и свекольный сок;
- чернослив, который стимулирует работу пищеварительных органов, чем способствует возникновению боли, а это после операции нежелательно.
Принципы питания после толстокишечной хирургии
Для резекции толстого кишечника предусмотрено соблюдение диетического питания. Оно схоже с предыдущей диетой, однако существуют отличия. Удаляя участок на толстой кишке, нарушается получение организмом жидкости и витаминов. Поэтому необходимо рацион подстраивать так, чтобы эти потери были восполнены.
Большинство людей с опаской решаются на проведении резекции. Все потому что не знают последствия проведения хирургического вмешательства и правил питания. Врач должен перед операцией обязательно предоставить пациенту полную консультацию, чтобы успокоить и объяснить все нюансы.
Специалист составляет ежедневное меню и режим дня, чтобы уменьшить последствия операции, и ускорить процесс восстановления.
Другие методы восстановления
Часто человек сталкивается со сниженной моторикой после проведения резекции, поэтому специалист направляет на легкий массаж, чтобы запустить работу пищеварительного органа.
Обязательным является соблюдение постельного режима и правильного меню. Терпеть болевой синдром и заниматься самолечением нельзя. Это приводит только к ухудшению состояния и усугублению протекания болезни.
Лечение должен назначать только компетентный и опытный специалист.
Источник: http://PishcheVarenie.ru/kishechnik/drugoe/rezektsiya-kishechnika.html
