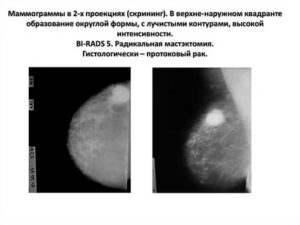
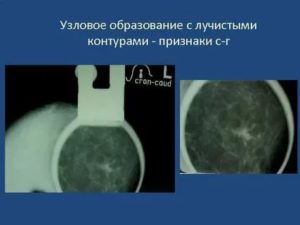
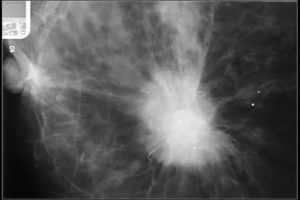
Образование с лучистыми контурами
Содержание
Очаг Гона в легких: что это такое, диагностика и последствия
В повседневной жизни человек неоднократно сталкивается с возбудителем туберкулеза легких, даже не замечая этого. Подтверждением этому являются «случайные» находки при прохождении ежегодной плановой флюорографии, которые представляют собой очаги Гона. Как они формируются и несут ли опасность для организма, рассмотрим в этой статье.
Как формируется очаг Гона?
Очаг Гона в легких является результатом первичного инфицирования человека микобактерией туберкулеза. Длительность его формирования в среднем составляет до 3 лет. Очаг Гона представляет собой овальное образование, иногда с неровными лучистыми контурами. Структура его представлена соединительной тканью, коллагеновыми волокнами, отложениями кальция. Размеры могут достигать 2 см.
Микобактерия туберкулеза (МБТ), проникая в ткани легкого, вызывает местное воспаление его ткани. Вследствие повреждающего воздействия микроорганизма на эпителий дыхательных путей пораженные участки увеличивается в размерах. Результатом таких процессов является омертвение тканей – казеозный некроз. При присоединении к нему вторичной инфекции развивается пневмония.
Следствием такого агрессивного действия МБТ на ткани легкого является активизация иммунной системы и ответная реакция организма. Она выражается отграничением повреждения от окружающих структур определенными клетками, которые борются с воспалением – лимфоцитами. В дальнейшем из этих участков формируются специфические гранулемы, в центре которых находится участок казеозного некроза.
Если на данном этапе болезнь не выявлена, то туберкулезные бугорки сливаются между собой, поражаются лимфатические узлы корня легкого. Воспаление может переходить на близлежащую плевру.Так формируется первичный туберкулезный комплекс, который включает в себя:
- участок казеозного некроза,
- зону активного воспаления вокруг него (перифокальное воспаление),
- увеличение внутригрудных лимфатических узлов.
Дальнейшее развитие комплекса может идти по 3 путям:
- переход в активную форму туберкулеза,
- полное рассасывание,
- обызвествление с формированием очага Гона.
Заживление специфических гранулем связано с их рассасыванием и процессами разрастания клеток из различных тканей. Выражается это в нескольких процессах:
- рубцевание,
- уплотнение очага за счет прорастания коллагеновыми волокнами,
- формирование оболочки – инкапсулирование,
- отложение кальция и обызвествление.
Наиболее частый путь формирования очага Гона в легком – фиброзная трансформация. Сущность этого механизма заключается в прорастании гранулемы соединительной тканью и последующее образование рубца. Перифокальное воспаление постепенно проходит.
Трансформация идет от краев капсулы к центру, фрагментируя туберкулезные бугорки. В таких случаях обнаруживаются промежуточные формы МБТ, что играет важную роль при рецидивировании инфекции. После полной кальцинации очагов возбудитель не выделяется.
Клиническая картина, диагностика и последствия
Процесс заживления первичного туберкулезного комплекса с формированием очага Гона отличается большой продолжительностью. Как правило, на него не влияют своевременная диагностика и адекватная химиотерапия.
Очаг Гона в легких редко проявляет себя клинически. Во время его формирования у человека могут отмечаться:
- небольшая слабость,
- незначительное повышение температуры тела на короткие промежутки времени,
- периодический сухой кашель.
Более выраженные симптомы наблюдаются у детей. Обусловлено это несовершенством иммунного ответа, что проявляется в появлении первичных туберкулезных комплексов и их одновременном переходе в активный процесс и очаг Гона. Поэтому наиболее часто такие образования своевременно диагностируются у маленьких пациентов.
Очаг Гона невозможно выявить при общем осмотре и лабораторных исследованиях. Единственные методы, позволяющие его диагностировать, – это рентгенологические.
К ним относятся:
- обзорная рентгенография органов грудной клетки в двух проекциях: прямой и боковой,
- компьютерная томография (КТ),
- магнитно-резонансная томография (МРТ).
При рентгенологических исследованиях очаг Гона представляет собой затемнение овальной (реже округлой) формы с резкими очертаниями, размерами до 5 мм. Образования могут быть единичными и множественными. Излюбленная их локализация – нижние и средние отделы легких. Иногда контуры очага могут быть неровные. Легочный рисунок неизменен, корень не расширен.
На разных этапах петрификации (обызвествления) очага Гона изменяется, структура его может быть:
- гомогенной (однородной),
- негомогенной: имеет зернистое или дольчатое строение, неровные границы.
Выявление очага Гона на рентгенологических снимках не представляет трудностей. Однако ввиду отсутствия клинических проявлений, часто обнаруживается случайным образом.
При проведении КТ или МРТ можно получить более информативную картину.
В результате таких исследований могут выявляться остаточные явления перифокального воспаления, казеозные массы, изменения в лимфатических узлах. Назначают такие обследования при подозрении на рецидив туберкулеза в случае окончательно не сформированного очага Гона.
Осложнения после выявления данной патологии случаются очень редко. При большом количестве очагов Гона, больших их размерах (например, после диссеминированного туберкулеза) возможно развитие:
- фиброза и цирроза легкого,
- рецидива туберкулезной инфекции,
- смещения органов средостения.
Такие состояния ведут к нарушению нормального функционирования легких, что сопровождается развитием дыхательной недостаточности.
Никакой специфической терапии выявленная патология не требует. Врач может дать общие рекомендации:
- отказ от курения,
- при вредных производственных факторах, влияющих на состояние легких, , переход на другую работу,
- прогулки на свежем воздухе,
- дыхательная гимнастика,
- плавание в бассейне.
Людям с выявленным в легких очагом Гона показаны ежегодные рентгенологические обследования для оценки динамики процесса. Желательно проходить такие обследования в одном и том же месте у одного врача. Очаг Гона не является приговором и не является признаком развивающегося туберкулеза. Он лишь свидетельствует о побежденной организмом инфекции.
Загрузка…
Источник: https://prof-medstail.ru/bolezni-legkih/simptomy-i-lechenie/chto-znachit-esli-vyyavlen-ochag-gona-v-legkih
Что такое маммография
По статистике, каждая восьмая женщина может встретиться с раком молочной железы в своей жизни. Существует простой и действенный метод исследования — маммография, который помогает выявить эту грозную болезнь на самых ранних стадиях.
Это распространенная и ценная методика, которая проводится уже десятки лет. Маммография позволяет не только найти малейшие изменения в тканях, но и оценить их размер, характер, распространенность, увидеть то, что ещё не может почувствовать врач при пальпации.
А это значит, что диагноз будет поставлен в самом начале возникновения болезни и во время начнется лечение.
Какая бывает маммография
Если раньше была только рентгеновская маммография, то сейчас на борьбу с раком молочной железы брошены самые передовые технологии. Современные маммографы оставили далеко позади аппараты предыдущих поколений, а значит появились новые виды маммографии.
1.Аналоговая (пленочная) — выполняется аналоговым аппаратом, и результат фиксируется на рентгеновскую пленку.Этот старый метод до сих пор имеет право на жизнь.
2. Цифровая маммография — картинка выводится на экран монитора и сохраняется в памяти компьютера, пленка не требуется.Врачу удобнее работать с изображением, оценивать, корректировать его и всегда можно распечатать. Показана высокая эффективность цифровой маммографии у женщин с плотной структурой молочных желез.
В отличие от пленочных аппаратов, цифровой в 2 раза снижает дозу облучения и на 40% эффективнее позволяет определить болезнь на нулевой или первой стадии (т.е. до клинических симптомов). Имеет высокую разрешающую способность (видны изменения от 1 мм и даже меньше).Внедрение цифровой маммографии позволило повысить выявление раннего рака на 8%.
3. Электроимпедансная компьютерная маммография
Новый метод диагностики молочных желез. Суть его – разница в сопротивлении больной и здоровой ткани железы к электрическому переменному току, которым воздействуют на молочную железу. Бояться не нужно, токи эти имеют малую мощность и совершенно не ощущаются женщиной.
Электроимпедансная маммография – это скрининговая маммография, основное её назначение – определить группу риска, исключить рак груди. Также позволяет выявлять мастопатию и другие болезни груди, обследовать железы во время беременности и кормления, отследить динамику лечения заболеваний молочных желез.
Большое достоинство электроимпедансной маммографии — возможность пройти обследование:
♦ на любой день менструального цикла (при подозрении на мастопатию лучше проводить два обследования — в течение десяти дней после менструации и в последние десять дней цикла)
♦ женщинам и девушкам в любом возрасте
♦ исследование разрешается при беременности и грудном вскармливании, так как нет лучевой нагрузки.
К плюсам данного метода относят и то, что при исследовании получаются послойные 3 D – снимки, что дает больше возможностей для диагностики.
4. Магнито-резонансная маммография, или МРТ молочных желез.
Информативный и точный метод, но исследование довольно дорогостоящее.
К видам можно отнести ещё 2 варианта
- Диагностическая маммография – когда врач-маммолог подозревает какое-то образование в груди у пациентки и назначает данное обследование ,чтобы определиться с диагнозом
- Профилактическая – когда с целью профилактики доктор направляет на маммографию пациенток от 40 лет, чтобы вовремя выявить какую-то патологию.
Кому показана маммография
Если нет жалоб, женщины от 40 до 45 лет проходят данное исследование один раз в два года. После 45 лет — с периодичностью один раз в год.
В это время в груди женщины железисто-фиброзная ткань меняется на жировую и этот метод становится более информативным.
До 40 лет, маммография, наоборот мало информативна, потому что железа состоит только из железисто-фиброзной ткани и имеет высокую плотность. В этот возрастной период лучше делать УЗИ молочный железы.
Когда делать маммографию
- При выделениях из соска
- Если вы нащупали образование при пальпации
- При изменении формы груди
- Перед оперативным вмешательством или чтобы оценить эффективность проводимого лечения
- Контроль при лечении гормонами
- С профилактической целью
Противопоказания для проведения маммографии
- Абсолютное противопоказание – беременность и период лактации (кроме электроимпедансной).
- Относительное противопоказание — возраст до 40 лет, чтобы провести скрининг
На какой день цикла надо делать маммографию
Часто женщины задают вопрос – когда лучше делать данное исследование и можно ли делать маммографию во время месячных?
Самым благоприятным периодом считается 6-12 день цикла, потому что в это время минимальное гормональное влияние на железу и пролиферативные процессы минимальны.
Во время исследования в другое время, у женщины может быть небольшая боль в молочной железе. Особенно в последнюю неделю менструального цикла грудь набухает, увеличивается её плотность.
Подготовка
Особо готовиться к маммографии не нужно, однако надо учесть некоторые моменты.
Перед процедурой надо рассказать врачу – есть ли какие-то проблемы в молочных железах, были ли операции на груди, принимаете ли гормональные средства, а также о наличии родинок, папиллом на коже груди.
Перед обследованием не надо применять дезодорант, антиперспирант, тальк. Иначе эти средства могут наслоиться на проекцию молочной железы и воспримутся аппаратом как мелкие кальцинаты груди.
Как делается маммография
Железа располагается между двумя пластинами и фиксируется, потом немного сдавливается между ними. Лаборант делает снимки в двух проекциях.
Это снижает дозу облучения и позволяет увидеть не только расположение образования, но и его размер.
.
Мифы
- У моих родных и близких никогда не было рака, поэтому и я не заболею.До 90% женщин, у которых определили рак, впервые заболели, и в их семье ни у кого рака не было.
- Рак развивается быстро, и делать маммографию 1 раз в год (или в 2 года) бессмысленно.Если речь идет о ранних стадиях рака, то больших изменений в железе за это время не будет. Агрессивным ростом опухоль отличается на финише развития болезни, поэтому очень важно делать маммографию с целью профилактики, чтобы вовремя выявить болезнь.
- Если я буду делать маммографию ежегодно, то постоянно буду получать внушительную дозу радиации, и вероятно, заболею раком.Тоже заблуждение. Вредна ли маммография? Конечно, нет. Доза облучения при исследовании ничтожно мала и не опасна , что ни в коей мере не повлияет на здоровье, а вот жизнь спасет.
- Маммография – это больно.Сжатие груди вызывает неприятное и слегка болезненное ощущение (при мастопатии), но это кратковременно, несколько секунд во время сканирования. Если же патологии никакой нет, то боли при компрессии не будет, только небольшой дискомфорт от сдавливания.
Как часто можно делать маммографию
При норме исследование проводится один раз в год. При патологии два раза в год, т.е. каждые полгода.
Узи или маммография — что лучше
Эти два метода хорошо дополняют один другого, так как совершенно разные способы проникновения вглубь груди. Некоторые образования ультразвуковой диагностике недоступны — например, микрокальцинаты (0,1-0,2 мм), УЗИ их не видит, а они могут быть признаком протокового рака железы.
Если есть какие-то трудности в диагностике, то после маммографии врач может назначить УЗИ молочной железы, и наоборот. УЗИ хорошо определяет плотность образования, что играет большую роль в определении доброкачественности или злокачественности. А маммография лучше распознает форму, расположение, контур.
Какие патологии чаще всего выявляются, кто делает процедуру регулярно
- кальцинаты
- фиброаденома
- кисты
Все эти образования, к счастью, не свидетельствуют об опухолевом процессе, а говорят о чрезмерной активности клеток и активность эту надо держать под контролем.
Среди тех, кто откладывал это исследование десятилетиями, опухолей выявляется немало и по статистике, в 70% случаях уже на поздних стадиях.
Расшифровка результатов
При расшифровке, специалист, делающий процедуру, интерпретирует результаты не только на основании снимков, но и на основании анамнеза женщины.
Что показывает маммография
Рассмотрим несколько результатов часто встречающихся заболеваний груди.
1.Фиброаденома
Выглядит как тень овальной формы с четким контуром
2. Кисты
Множественные округлые и овальные тени, расположенные во всех квадрантах молочной железы
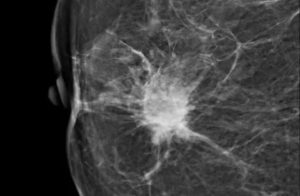
3. Рак
Тень неправильной формы с лучистыми контурами, расположенная в верхнем наружном квадранте
4. Кальцинаты
Мелкие скопления солей кальция. Микрокальцинаты, размером 0,1 – 0,2 мм можно увидеть на современных цифровых аппаратах.
Маммография груди с имплантами
Установленные импланты никак не влияют на исследование молочной железы на предмет доброкачественных и злокачественных опухолей.
Современные методы маммографии (как и ультразвука) выявляют всё, что существует как перед имплантом, так и за ним. И если появляется опухоль, которая могла бы быть выявлена без имплантов, то она выявится и с ними. Всё зависит от того, насколько в правильную клинику вы обратились, т.к. не все они оборудованы современными аппаратами для диагностики груди после маммопластики.
Большинство изменений обнаруженных в молочной железе, не являются злокачественными и успешно лечатся в начальной стадии. Но чем больше опухоль, чем позднее она обнаружена, тем выздоровление труднее.
Поэтому если вы до сих пор откладывали поход на маммографию, самое время исправить эту ситуацию. 90% женщин на начальной стадии рака полностью излечиваются.
Источник: https://GrudExpert.ru/diagnostika/mammografiya/mol-shelez/
Аденокарцинома лёгких
В современной медицине есть множество способов победить болезнь. Все они, как правило, совершенствуются со временем в связи с научным прогрессом. Научные исследования показали, что даже при такой тяжелой болезни, как аденокарцинома легкого, есть шанс выздороветь, благодаря правильному грамотному подходу к лечению. На данный момент выделяют три основных способа терапии:
- Операция. Это хирургическое вмешательство, которое позволяет удалить пораженный орган или опухоль.
- Лучевая терапия. Применение гамма-излучения на пораженного болезнью человека.
- Химиотерапия. Введение специального препарата в организм пациента.
Все выше названные методы лечения могут быть использованы для того, чтобы улучшить состояние больного и помочь вылечиться от тяжелого заболевания. Комплексный подход всегда дает лучший результат. Однако, в некоторых случаях, нельзя применять сразу несколько способов лечения. Поэтому используются один или два метода.
Хирургическое вмешательство при злокачественных опухолях
В борьбе с опухолью зачастую применяют один из самых эффективных методов терапии – операцию. Как правило, на ранних стадиях человек подлежит выздоровлению.
Но если был диагностирован мелкоклеточный рак, то хирургическое вмешательство помочь не сможет. В других случаях операция возможна, и часто применяется врачами.
Этот способ дает возможность полностью победить заболевание на ранних стадиях.
Удаление органа может происходить как частично, так и полностью. Также возможно комбинировать различные виды операций, если это позволяют диагностические показатели.С развитием науки и медицины, операбельное вмешательство перестало быть единственным способом лечения. Сейчас активно применяются лучевая и химическая терапия, которые имеют как преимущества, так и недостатки.
Лучевая терапия в борьбе с раком
Данный способ лечения зачастую не используют самостоятельно, поэтому его часто применяют в комбинации с хирургическим вмешательством или же с химиотерапией. Работа данного метода заключается в том, что его излучение не дает раковым клеткам делиться. При этом излучение накапливается в клетках опухоли и разрушает их ДНК.
Врачи назначают данную процедуру тем пациентам, у которых диагностирован неоперабельный рак. Также проведение хирургического вмешательства может быть запрещено из-за состояния больного.
Лучевая терапия может проводиться несколькими способами:
- Бесконтактным. Используется не только для облучения конкретного места новообразования, но и регионарных лимфатических узлов. В этом случае используется гамма-лучевой ускоритель.
- Контактным. Проводится при помощи специализированного медицинского оборудования, которое точно воздействует на злокачественную опухоль. При этом необходимо, чтобы новообразования не были больше 2 см.
Лучевая терапия может негативно сказываться на самочувствии больного и иметь ряд побочных эффектов. Например, после проведения процедуры может появиться кровохарканье, развитие острых инфекционных патологий, появлении опухоли в пищеводе, анемия, инсульт, инфаркт, психическое расстройство и многое другое.
Химиотерапия, как способ побороть рак
Различные способы лечение при аденокарциномах легкого всегда могут иметь положительные и отрицательные факторы.
При терапии химией, данный метод подразумевает под собой введение в организм пациента лекарства, которое основывается на цитостатическом воздействии.
Этот особый препарат – токсин, скапливается в клетках раковой опухоли и тем самым прекращает ее развитие. Вводят препарат через вену.
При диагностировании рака легких, курс химиотерапии будет не эффективен. Поэтому применяется полихимиотерапия, при которой используются сразу несколько препаратов. Отдых между курсами химиотерапии составляет около 3-4 недель.
При лечении пациента химиотерапией, возникают побочные эффекты. Больной может отмечать ухудшение самочувствия, поэтому очень важно отличать симптоматику заболевания от симптомов при лечении.
После курса химиотерапии человек может наблюдать выпадение волос, признаки интоксикации организма.
Такое лечение применяется только при показаниях:
- Мелкоклеточный рак, неоперабельный.
- Метастазирование. Применяется для прекращения патологического процесса.
- Паллиативное лечение. Для того чтобы поддерживать нормальное состояние больного и продлить его жизнь.
Обычно курс химиотерапии переносится пациентами тяжело. Поэтому решение о ее проведении должно быть взвешенным. При диагностировании опухоли, врач, исходя из клинических показателей, сможет сделать вывод, который позволит выбрать правильный способ лечения.
Вывод
Успешно проведенный курс лечения предполагает гибель раковых формирований в больших объемах и в довольно ускоренном темпе. После чего в крови появляется довольно много онкологических указателей. Это признак выздоровления и показатель оптимально подобранной химиотерапии.
Распознать такое онкологическое заболевание, как рак легких, довольно непросто. Бывают случаи, когда возникают сложности с диагностированием. Это обусловлено отсутствием симптоматики, присущей данной болезни.
Но все равно берегите себя и свое здоровье.
Если вы чувствуете какие-то изменения, увидели первые признаки онкологии, незамедлительно обратитесь за помощью к специалисту, чтобы на ранних стадиях обнаружить эту болезнь.
Источник: https://vrachonkolog.msk.ru/disease/adenokartsinoma-lyegkikh/
Образование с лучистыми контурами в легких
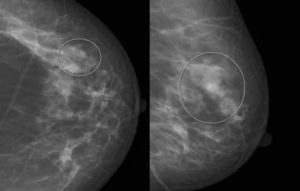
Если вам сказали, что на рентгенограмме у вас узелок легкого или узелок легкого, вы, вероятно, очень напуганы.
Узелки в легких описываются как «пятна» диаметром 3 сантиметра (1,5 дюйма) или менее (поражения размером более 3 см относятся к массам легких.
Узлы в легких очень распространены, особенно у людей, которые курили, но не все легкие узелки означают рак легких , существует множество возможных причин.
Такие факторы, как история курения, как выглядит узелок (например, при наличии кальцификации) и другие, могут помочь вашему врачу оценить вероятность того, что узелок является злокачественным или доброкачественным.
Диагноз обычно включает компьютерную томографию или другие исследования, но для постановки окончательного диагноза необходима биопсия. Лечение будет варьироваться в зависимости от конкретной причины узелков.
Важно сразу заявить, что большинство — по крайней мере, 60 процентов легочных узелков в целом — не являются злокачественными. Мы поговорим об этих возможных причинах, но не менее важно отметить, что, если узелок является раком легкого, все еще есть хорошие шансы, что его можно вылечить.
Узелок, по определению, составляет менее трех сантиметров в диаметре, и при таком размере многие виды рака легких очень излечимы.
Тем не менее, даже в случае более крупных раковых заболеваний легких уровень лечения и выживаемости при раке легких значительно улучшился за последние несколько лет.
И последнее, что нужно сделать перед началом, — это отметить, что выполнение постановки диагноза важно, даже если вы никогда не курили.
В настоящее время больше бывших курильщиков и никогда не курящих, у которых развивается рак легких , чем курящих людей.Любой, у кого есть легкие, может заболеть раком легких, и на самом деле, рак легких значительно увеличивается среди одной группы: молодые, никогда не курящие женщины.
Определение легочных узелков
Узелок легкого определяется как «пятно» на легком диаметром 3 сантиметра (около 1,5 дюймов) или менее. Эти узелки часто упоминаются как » повреждения монеты «, когда описаны в тесте изображения. Если на рентгенограмме легких наблюдается аномалия размером более 3 сантиметров, она считается « легочной массой », а не узелком, и, скорее всего, она будет раковой.
Узелки легких обычно должны иметь размер не менее одного сантиметра, прежде чем их можно будет увидеть на рентгенограмме грудной клетки, тогда как узелки размером от одного до двух миллиметров иногда можно увидеть при компьютерной томографии.
Распространенность
Узелки в лёгких довольно распространены и встречаются на каждом из 500 рентгеновских снимков грудной клетки и на одном на 100 КТ грудной клетки. Приблизительно 150 000 узлов в легких обнаруживаются у людей в Соединенных Штатах каждый год. Примерно половина людей старше 50 лет, которые курят, имеют узелки на компьютерной томографии своей груди.
Если на рентгенограмме грудной клетки виден потенциальный узелок, важно пройти компьютерную томографию. Маленькие раки могут быть пропущены на рентгенограмме.
Симптомы
Большинство легочных узелков не вызывают никаких симптомов и обнаруживаются «случайно» или «случайно», когда рентгенография грудной клетки проводится по какой-либо другой причине.
Если симптомы присутствуют, они могут включать в себя кашель, кашель с кровью, хрипы, одышку (часто нечеткую вначале и только при физической активности) или респираторные инфекции, если узелок (узлы) расположен вблизи основных дыхательных путей.
Причины
Узелки в легких могут быть доброкачественными (незлокачественными) или злокачественными (рак).
Наиболее распространенные причины в целом включают гранулемы (скопления воспаленной ткани из-за инфекции или воспаления) и гамартомы (доброкачественные опухоли легких).
Наиболее распространенной причиной злокачественных узелков в легких являются рак легких или рак из других областей тела, которые распространились в легкие ( метастатический рак ).
Узелки могут быть разбиты на несколько основных категорий.
- Инфекции: Инфекционные причины узелков могут включать в себя бактериальные инфекции , такие как туберкулез и другие микобактериальные инфекции, грибковые инфекции , такие как гистоплазмоз, бластомикоз, аспергиллез, и coccidiomycosis и паразитарные инфекции , такие как аскаридоз (аскариды), эхинококка (эхинококкоз кисты), и paragonimous ( печеночные мелочи). Когда иммунная система «загораживает» области инфекции, она часто образует гранулемы.
- Воспаление: такие состояния, как ревматоидный артрит , саркоидоз и гранулематоз с полиангиитом, а также пневмокониоз, такой как силикоз, также могут привести к гранулемам.
- Доброкачественные опухоли : доброкачественные опухоли легких, такие как гамартомы (наиболее распространенные доброкачественные опухоли легких), бронхиальные аденомы, фибромы, бластомы, нейрофибромы и гемангиомы. может проявиться как узелок в легких на рентгенограмме.
- Злокачественные опухоли . Рак, который может появиться в виде узелков, включает рак легких, лимфомы , саркомы и карциноидные опухоли (нейроэндокринные опухоли).
- Метастазы. Узелки в легких также могут быть связаны с метастазами, вызванными другими видами рака, такими как рак молочной железы, рак толстой кишки, рак мочевого пузыря и рак простаты. Когда узелок обусловлен метастазированием из-за другого рака, часто присутствуют множественные узелки в легких.
- Другие доброкачественные узелки : Легочные инфаркты (области легочной ткани, которые потеряли кровоснабжение), аномалии кровеносных сосудов (аномалии AV), ателектаз (коллапс части легкого), легочный фиброз и амилоидоз — все другие возможные причины легкого узелок.
Диагностика
Первое, что ваш доктор захочет сделать, если она увидит узелок легкого на вашем рентгеновском снимке, — это получить все ваши предыдущие рентгенограммы и сравнить их.
Если узелок или узелки присутствовали в течение длительного времени, дальнейшие испытания могут не потребоваться.
Если узелок новый или у вас нет предыдущих рентгеновских снимков для сравнения, может потребоваться дополнительная обработка.
Если на рентгеновском снимке обнаружен узелок, первым шагом обычно является компьютерная томография. Могут потребоваться другие анализы, такие как МРТ или бронхоскопия.
https://www.youtube.com/watch?v=iLoHx0XjuNo
На этом этапе ваш врач захочет узнать вашу историю болезни, а также любые факторы риска, которые у вас есть для любого типа легочных узелков (см. Ниже). Например, если вы недавно путешествовали, грибковая инфекция может быть более вероятной, тогда как, если вы курили, злокачественная опухоль может быть более вероятной. Характеристики опухоли, которые вы видите на КТ, также будут оценены.
Сканирование с помощью ПЭТ иногда полезно для дальнейшего определения клубенька. В отличие от КТ-сканирования и МРТ, которые являются «структурными» тестами, ПЭТ-сканирование является «функциональным тестом». Кабина КТ или МРТ обнаруживает повреждения в легких, но не дает точной оценки того, что происходит в узле.
С помощью ПЭТ-сканирования небольшое количество радиоактивного сахара впрыскивается в ваш кровоток. Активно растущие опухоли поглощают больше сахара, который загорается на экзамене. Это может помочь отличить растущую опухоль от рубцовой ткани, так как растущая опухоль будет поглощать больше сахара.
Это особенно полезно для тех, у кого ранее было облучение грудной клетки, инфекции легких или операции, которые могут привести к образованию рубцовой ткани.Если узелок, по-видимому, не растет или имеет признаки доброкачественной опухоли (имеет «низкую вероятность» быть раком), иногда может быть применен подход «подожди и наблюдай» с повторением КТ через определенный период времени. , Отдельные одиночные узелки, которые оставались неизменными в течение двух или более лет, обычно не нуждаются в дальнейшей обработке.
Биопсия легочных узелков
К сожалению, биопсия легкого часто необходима, чтобы точно знать, что вызывает узелок. К счастью, в настоящее время часто доступны новые и менее инвазивные методы отбора проб ткани. Это может быть важно, даже если ваш врач достаточно уверен, что вызывает узелки или узелки.
Например, когда считается, что узелки являются метастатическим раком другой опухоли, такой как рак молочной железы. Недавние исследования показывают, что даже когда у человека, у которого могут быть метастазы в легкие, обнаружен узелок в легком, при биопсии только половина узлов была метастазами. Скорее, до 25 процентов — это второй первичный рак легких.
В зависимости от расположения узелка, биопсия тонкой иглы может быть сделано. Иногда эндобронхиальный ультразвук и биопсия могут быть сделаны как часть бронхоскопии. Иногда может потребоваться открытая биопсия. Даже в этом случае вместо торакотомии часто можно применять новые методы, такие как торакоскопическая хирургия с использованием видео (VATS).
Доброкачественные и злокачественные узелки
В целом, вероятность того, что узелок легкого является раком, составляет 40 процентов. Однако реальный риск для человека зависит от множества факторов, таких как возраст: у людей моложе 35 лет вероятность того, что узелок легкого является злокачественным, составляет менее 1 процента, тогда как половина узлов легкого у людей старше 50 лет является злокачественной.
Этническая принадлежность также может сыграть свою роль: например, недавние исследования показали, что узелки в легких из-за шистосомоза, паразитарной инфекции, довольно распространены среди африканских иммигрантов . Точно так же узелки, связанные с грибковыми инфекциями, такими как кокцидиомикоз, распространены на юго-западе.
Вот другие факторы, которые могут играть роль в том, является ли узелок легкого (или узелки), который обнаруживается на рентгенограмме, незлокачественным или злокачественным.
|
|
Неопределенные узелки в легких
С появлением скрининга рака легких число узлов легкого, которые рентгенологи считают «неопределенными», увеличилось. Слышать, что ваш узелок или узелки неопределенны, может сбить с толку.
Разве это не очевидно? К сожалению, бывают случаи, когда на одних только визуальных тестах невозможно узнать, является ли узелок злокачественным, даже после учета всех вышеперечисленных факторов. Чтобы ответить на этот вопрос, необходимо сделать биопсию.
К счастью, радиологи, хирурги и патологи вместе находят менее инвазивные методы отбора проб ткани.
Скрининг рака легких
Было установлено, что скрининг на рак легких у соответствующих людей снижает уровень смертности от рака легких на 20 процентов.
Но, как и при любом скрининговом тесте, существует риск ложных срабатываний, и обычно при КТ-скрининге обнаруживаются узелки. Но обнаружение узелков не всегда означает рак.
Фактически, исследования до сих пор оценивают, что только приблизительно пять процентов узелков, найденных при первом скрининге легких, являются злокачественными.
Лечение
Лечение легочных узелков широко варьируется в зависимости от причины, связаны ли они с инфекциями, воспалением, раком или другими заболеваниями. Большинство доброкачественных узелков в легких, особенно те, которые присутствуют и не менялись в течение нескольких лет, можно оставить в покое.
Слово от Human-Health
Если вы слышали, что у вас или у вашего близкого есть узелок в легком, вы, вероятно, чувствуете себя нервным и подавленным. Есть так много разных возможностей, и некоторые из них пугающие. Это может немного помочь, если учесть, что большинство узелков не рак, и даже те, которые могут быть излечимы с помощью хирургии.
Если вы решили исследовать свой узелок в Интернете, важно отметить, что наука быстро меняется. Новые диагностические методы становятся доступными, а также новые методы лечения каждый год. Поскольку медицина меняется так быстро, важно быть вашим собственным защитником в вашем медицинском обслуживании .
Многие люди рано обнаружили рак легких, настойчиво получая ответы на свои вопросы. Если вы не получаете ответы, задавайте больше вопросов. Подумайте о получении второго мнения независимо от того, что вы слышите.
При выборе сайта для второго мнения многие врачи рекомендуют получить мнение в одном из крупнейших онкологических центров, назначенных Национальным институтом рака.
, Эти центры могут не только быть в курсе последних процедур, но и консультация специалиста по легочным узлам может в конечном итоге сэкономить вам ненужные биопсии и хирургическое вмешательство, если риск того, что у вас узелок является раковым, низкий.
Наконец, обратитесь к семье и друзьям. Если ваш узелок окажется раком легких, существует активное сообщество по раку легких, которое будет приветствовать вас.
Источник: Human-health.ru
Источник: https://naturalpeople.ru/obrazovanie-s-luchistymi-konturami-v-legkih/
Очаги в лёгких на кт — что могут означать очаговые образования — Ваш онлайн доктор
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
- злокачественных новообразованиях;
- пневмонии;
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Что собой представляют очаги и как их выявить?
Сейчас очаговые образования в легких делят на несколько категорий исходя из их количества:
- Одиночные.
- Единичные – до 6 штук.
- Множественные – синдром диссеминации.
Присутствует разница между международно принятым определением того, что такое очаги в легких, и тем, что принято в нашей стране. За рубежом под данным термином понимают наличие участков уплотнения в легких округлой формы и диаметром не более 3 см. Отечественная практика ограничивает размер 1 см, а остальные образования относит к инфильтратам, туберкуломам.
Важно: компьютерный осмотр, в частности томография, позволят с высокой точностью определить размер и форму поражения легочной ткани. Однако необходимо понимать, что и у этого метода обследования есть свой порог погрешности.
Фактически, очаговое образование в легком представляет собой дегенеративное изменение легочной ткани или скапливание в ней жидкости (мокроты, крови). Правильная характеристика одиночных очагов легких (ООЛ) – это одна из важнейших проблем современной медицины.
Важность задачи заключается в том, что 60-70% из вылеченных, но потом вновь появившихся таких образований, – злокачественные опухоли. Среди общего количества выявленных ООЛ при прохождении МРТ, КТ или рентгенографии их часть составляет менее 50%.Однако для уточнения диагноза необходимо сдать дополнительные анализы. Аппаратного обследования для выдачи медицинского заключения недостаточно. До сих пор повседневная клиническая практика не имеет единого алгоритма проведения дифференциальной диагностики для всех возможных ситуаций. Поэтому врач каждый случай рассматривает в отдельности.
Туберкулез или воспаление легких? Что может помешать, при современном уровне медицины, произвести точную диагностику аппаратным методом? Ответ прост – несовершенство оборудования.
На самом деле, при прохождении флюорографии или рентгенографии сложно выявить ООЛ, размер которого меньше 1 см. Интерпозиция анатомических структур может сделать практически невидимыми и более крупные очаги.
Поэтому большинство врачей советует пациентам отдать предпочтение компьютерной томографии, которая дает возможность рассмотреть ткани в разрезе и под любым углом.
Это полностью устраняет вероятность того, что поражение будет закрыто сердечной тенью, ребрами или корнями легких.
То есть рассмотреть всю картину в целом и без вероятности фатальной ошибки рентгенография и флюорография попросту не может.
Следует учитывать, что компьютерная томография позволяет выявить не только ООЛ, но и другие виды патологий, такие как эмфиземы, пневмонии. Однако и у этого метода обследования есть свои слабые места. Даже при прохождении компьютерной томографии могут быть пропущены очаговые образования.
- Патология находится в центральной зоне – 61%.
- Размер до 0,5 см – 72%.
- Маленькая плотность тканей – 65%.
Установлено, что при первичном скрининговом КТ вероятность пропустить патологическое изменение тканей, размер которого не превышает 5 мм, составляет около 50%.
Если же диаметр очага более 1 см, то чувствительность аппарата составляет более 95%. Для увеличения точности получаемых данных используют дополнительное программное обеспечение для получения 3D-изображения, объемного рендеринга и проекций максимальных интенсивностей.
Анатомические особенности
В современной отечественной медицине присутствует градация очагов, исходя из их формы, размера, плотности, структуры и состояния окружающих тканей.
Точная постановка диагноза на основании КТ, МРТ, флюорографии или рентгенографии является возможной лишь в исключительных случаях.
Обычно в заключении дается лишь вероятность наличия того или иного недуга. При этом непосредственно самому местонахождению патологии не придается решающего значения.
Большое значение уделяется тому, какими являются контуры очагов.
В частности, нечеткий и неровный абрис, при диаметре поражения более 1 см, сигнализируют о высокой вероятности злокачественного процесса.Однако если присутствуют четкие края, это еще не является достаточным основанием для прекращения диагностирования пациента. Такая картина часто присутствует при доброкачественных новообразованиях.
Особое внимание обращают на плотность тканей: исходя из этого параметра, врач имеет возможность отличить пневмонию от рубцевания легочной ткани, например, вызванной посттуберкулезными изменениями.
Очаговые изменения в легочной ткани могут быть спровоцированы как достаточно легко поддающимся лечению заболеванием – пневмонией, так и более серьезными недугами – злокачественными и доброкачественными новообразованиями, туберкулезом. Поэтому важно своевременно их выявить, в чем поможет аппаратный метод обследования – компьютерная томография.
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Источник: https://cgb-vuf74.ru/medikamenty/ochagi-v-lyogkih-na-kt-chto-mogut-oznachat-ochagovye-obrazovaniya.html
