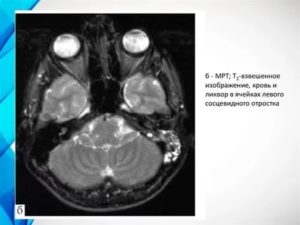
МРТ головного мозга показало снижение пневматизации сосцевидного отростка
Содержание
Мрт уха: суть диагностики, порядок процедуры и выявление заболеваний
Наружный слуховой проход и ушная раковина – начальный отдел органа слуха, основная часть которого расположена глубже в специальном отделе височной кости черепа.
Звук проникает в среднее ухо, проходит через косточки барабанной полости и попадает во внутреннее ухо.
Представляя собой лабиринт в форме улитки и полукруглых каналов, внутреннее ухо содержит рецепторы, передающие в мозг звуковые сигналы, а также информацию о положении тела – вестибулярный аппарат находится здесь же.
Конечная цель звукового сигнала – слуховой центр, расположенный в височных долях головного мозга. Нейроны коры обрабатывают информацию от преддверно-улиткового нерва и формируют слуховые ощущения.
Непосредственному осмотру и изучению на приеме у врача доступно только наружное ухо. Среднее и внутреннее ухо можно рассмотреть только при помощи инструментальных методов исследования. Самым информативным и безопасным является магнитно-резонансная томография. По снимкам можно оценить строение, анатомические особенности и любые патологические процессы.
Возможности МРТ расширяет применение контрастных веществ во время сканирования. Препараты содержат компоненты, обладающие парамагнитными свойствами. После внутривенного введения происходит усиление сигнала от патологически измененных тканей. Так лучше диагностируются опухоли, сосудистые заболевания, воспалительные процессы.
Почему важно своевременно провести диагностику заболеваний слухового прохода:
- среднее и внутреннее ухо расположены в непосредственной близости к головному мозгу и мозговым оболочкам, что повышает риск их вовлечения в случае инфекционного поражения;
- многие заболевания имеют похожие симптомы – важно поставить точный диагноз как можно раньше, когда возможно предотвратить тяжелые последствия;
- МРТ – наиболее точный и безопасный метод диагностики.
Что лучше: МРТ или КТ
Во время выполнения МРТ пациент не подвергается воздействию ионизирующего излучения, как при рентгеновских методах исследования, не существует ограничений по количеству проведенных процедур. Компьютерная томография дает большую лучевую нагрузку на организм и не рекомендуется детям и беременным женщинам.
В каждом клиническом случае выбор метода остается за врачом, поэтому важно обратиться к специалисту при появлении симптомов. Изучив жалобы и проверив ухо доступными методами, врач дает направление на наиболее подходящее исследование.
Компьютерная томография более информативна при травмах и повреждении черепа, повреждении костных структур, скоплении патологической жидкости в полости среднего уха. МРТ точнее покажет состояние мягких тканей, опухоли, воспалительные процессы, сосудистые заболевания.
Когда проводят МРТ уха
Процедуру может назначить невролог или оториноларинголог, если врач имеет подозрение на развитие определенного заболевания и другие методы исследования не дают необходимую информацию для постановки диагноза. При уже диагностированных заболеваниях МРТ применяется для контроля эффективности лечения.
Если заболевание обнаружить на раннем этапе его развития, есть шанс полного излечения. О развитии патологии свидетельствуют следующие симптомы:
- боли различного характера внутри уха – резкая, стреляющая либо давящая нерегулярная;
- выделения из слухового прохода – кровянистые, гнойные, прозрачные;
- покраснение, появление корочек, зуд, отек;
- боль в носоглотке, не связанная с простудными заболеваниями;
- периодические приступы головокружения, головной боли без объяснимых причин;
- шум, необычные звуковые ощущения в ушах;
- снижение слуха – резкое либо постепенное;
- снижение тонуса мышц лица;
- нарушения походки и чувства равновесия;
- подозрение на онкологический процесс.
Магнитно-резонансная томография применяется в хирургической практике при планировании операции, для контроля послеоперационных изменений и возможных осложнений. В терапевтической практике МРТ уха проводят для определения эффективности лечения и его корректировки в случае необходимости.
Особое внимание следует уделить такому симптому, как шум в ушах, который встречается у трети пациентов в той или иной форме. Причина состояния может быть не только в патологии среднего или внутреннего уха. Звуковые ощущения возникают в результате раздражения слухового нерва или имеют сосудистую, мышечную этиологию.
Шум в ушах может сопровождать следующие заболевания:
- спазм мышц среднего уха, неба, височно-нижнечелюстного сустава;
- сосудистые патологии – атеросклероз, стеноз, аномалии развития, пороки сердца;
- серная пробка;
- отит наружного или среднего уха, отосклероз, лабиринтит;
- опухоли слухового прохода, головного мозга, преддверно-улиткового нерва;
- остеохондроз, нестабильность шейного отдела позвоночника;
- длительная работа в условиях вредных производственных факторов – шум, вибрация;
- отравление бензолом, метиловым спиртом, ототоксическими лекарственными средствами (антибиотики из группы аминогликозидов, эритромицинов, противоопухолевое средство цисплатин, некоторые диуретики, антидепрессанты, противовоспалительные средства).
Задача МРТ – определить точную причину возникновения шума в ушах или исключить патологию слухового прохода, чтобы начать терапию основного заболевания.
Какие заболевания выявляет томография
В результате исследования врач получает серию снимков, на которых подробно изображено строение всех отделов органа слуха. Каждый участок можно рассмотреть в разных проекциях и в виде трехмерной модели. МРТ дает детальную информацию не только об анатомическом строении уха, но и о любой патологии: воспаление, новообразования, сосудистые нарушения, деформации, склеротические процессы.
Заболевания, которые диагностируют при помощи МРТ уха:
- нейросенсорная тугоухость;
- неврит слухового, нерва;
- отит – острое или хроническое воспаление среднего уха в результате проникновения инфекции, травмы;
- баротравма, возникающая при резком изменении внешнего давления на барабанную перепонку в сочетании с недостаточно быстрым выравниванием давления в барабанной полости (погружение в воду или всплытие, полет на самолете);
- лабиринтит – воспаление внутреннего уха вследствие инфекционных заболеваний, перехода воспаления из среднего уха или мозговой оболочки, оперативных вмешательств;
- мастоидит – воспаление сосцевидного отростка височной кости, чаще всего является осложнением среднего отита или лабиринтита;
- доброкачественные новообразования – в среднем ухе развиваются хемодектомы, гемангиомы, невромы, сосцевидный отросток поражается остеомой, остеобластомой, для внутреннего уха характерна невринома преддверно-улиткового нерва;
- злокачественные опухоли – плоскоклеточный рак, базалиома, меланома наружного уха, рак и саркома среднего уха;
- метастазы от опухолей другой локализации;
- абсцесс – ограниченное скопление гноя в любом отделе уха, возникает в результате воспаления, может перейти в полость черепа или сосцевидный отросток;
- холестеатома – опухолевидное образование среднего уха, состоящее из клеток эпителия и холестерина;
- травмы – разрыв барабанной перепонки, черепно-мозговые травмы, удар, ожог, укус, инородное тело;
- болезнь Меньера – повышение давления во внутреннем ухе, причины до конца не изучены.
Магнитно-резонансная томография дает возможность уточнить диагноз, определить стадию патологического процесса, локализацию патологии. Подробная информация позволяет подобрать наиболее подходящую стратегию лечения и следить за динамикой развития заболевания.
Противопоказания для магнитно-резонансной томографии
Прежде чем записаться на процедуру, следует обратить внимание на противопоказания к ее проведению. Во время сканирования пациент подвергается действию магнитного поля, куда не должны попадать предметы, содержащие металлы, реагирующие на магнит смещением или нагреванием (железо, сталь, кобальт, никель), а также магнитные устройства.
Внутренние имплантаты, содержащие магнит, под действием томографа могут выйти из строя и привести к необратимым последствиям. К таким устройствам относят:
- электрокардиостимуляторы;
- стимуляторы нервной и мышечной деятельности;
- дозаторы лекарственных средств (помпы для введения инсулина, анальгетиков, парентерального питания);
- кохлеарный имплант.
Некоторые кохлеарные импланты снабжены съемным магнитом, что позволяет при необходимости выполнить процедуру магнитно-резонансной томографии.
Препятствием к проведению процедуры может стать наличие в организме металлических предметов:
- эндопротезы, содержащие высокий процент ферромагнетиков;
- аппарат Илизарова;
- клипсы на сосудах головного мозга;
- искусственные клапаны сердца;
- осколки, пули, металлическая стружка или пыль, оставшаяся в организме в результате ранения.
На прием к рентгенологу необходимо взять с собой всю техническую документацию, описывающую имплантат или протез, находящийся внутри тела. После изучения состава имплантированного материала врач принимает решение о возможности проведения процедуры.
К относительным противопоказаниям и ограничениям относят беременность на раннем сроке, клаустрофобию, психические и тяжелые соматические заболевания, сильные боли, судороги, эпилепсию, возраст до 7 лет, массу тела более 120 кг.
Контрастное вещество не вводят на любом сроке беременности, а также людям с почечной недостаточностью, так как препарат выводится через почки. Для здоровых людей препятствием для исследования с контрастом является аллергическая реакция на его компоненты.
Как проходит процедура, подготовка
МРТ уха в обычном режиме не требует особенной подготовки. Магнитно-резонансная томография с контрастированием подразумевает прекращение приема пищи за 5-6 часов до исследования.
Следует заранее провести исследование функции почек, а также убедиться в отсутствии беременности.
На прием к рентгенологу нужно взять результаты предыдущих исследований и заключение врача по текущему заболеванию.
Если пациент пребывает в возбужденном состоянии или страдает легкой формой клаустрофобии, за 30 минут до исследования можно принять седативные средства. Детям до 7 лет сложно сохранять неподвижное состояние во время сканирования, поэтому им показана общая анестезия.После беседы с рентгенологом пациент снимает все металлические предметы одежды, украшения, аксессуары, съемные металлические протезы и оставляет мобильный телефон, пластиковые карты, деньги, сумку. Процедура проводится в удобной одноразовой одежде, которую предоставляют клиники.
Диагностика продолжается в течение 15 минут. За это время исследуемый подвергается действию магнитного поля в корпусе томографа. Некоторые центры предоставляют пройти исследование на томографах открытого типа. В некоторых случаях исследуют не только ухо, но и прилегающие структуры – глаза, головной мозг, сосуды. Введение контрастного вещества увеличивает длительность процедуры вдвое.
Во время проведения процедуры с контрастированием возможно ощущение тепла и покалывание в области введения, головная боль, тошнота, кожная аллергическая реакция. Побочные эффекты встречаются редко и сохраняются недолго.
Результаты исследования
После окончания сканирования пациент получает результат в течение нескольких часов или на следующий день. Изображения можно получить на электронном или бумажном носителе.
Снимки описывает врач-рентгенолог и формирует заключение на основе увиденной патологии.
Заключение не является диагнозом, с ним необходимо обратиться к врачу, выдавшему направление на исследование, или записаться на консультацию к оториноларингологу, неврологу, онкологу.
Нормальная картина по результатам проведения МРТ уха выглядит таким образом:
- все структуры симметричны;
- утолщения преддверно-улиткового, лицевого нерва отсутствуют;
- стенки слуховых проходов четкие, ровные, не расширены;
- улитка, полукружные каналы, барабанная полость имеют обычное строение;
- прилегающие структуры головного мозга имеют правильную форму, участки патологии не обнаружены, желудочки не расширены;
- патологическое накопление контрастного вещества не наблюдается;
- пневматизация ячеек сосцевидного отростка не нарушена.
Магнитно-резонансная томография позволяет обнаружить патологические очаги размером несколько миллиметров, определить стадию заболевания, точную локализацию и распространенность процесса.
Злокачественные опухоли на магнитно-резонансной томографии уха выглядят как объемные образования, которые проникают в окружающие ткани, разрушают их с дальнейшим формированием эрозий и кист.
Доброкачественные новообразования находятся в капсуле и не разрушают окружающие ткани, но при активном росте могут деформировать окружающие структуры, расширять слуховой проход.
Невринома представляет собой утолщение нерва веретенообразной формы.
Разрушение ячеек сосцевидного отростка, снижение их пневматизации характерно для мастоидита или злокачественного новообразования. Обнаружение жидкости (гноя, экссудата) свидетельствует о воспалении, на более поздней стадии отмечается склерозирование тканей. На магнитно-резонансной томографии хорошо видны полипы, абсцессы, кисты, в том числе холестеатома.
Сделать магнитно-резонансное исследование уха можно во многих клинико-диагностических центрах. Перечень медицинских учреждений перечислен на нашем сайте.
Вы сможете найти не только адреса и контактную информацию по каждой клинике, но и отзывы, цены и наименование используемого оборудования.
Кроме того, доступна бесплатная функция звонка специалисту, который поможет подобрать медицинский центр, исходя из ваших запросов (местоположение клиники, стоимость услуги, желаемый тип томографа).
Источник: https://msk-mrt.ru/mrt-uha:-sut-diagnostiki--poryadok-procedury-i-vyyavlenie-zabolevaniy/
Снижение пневматизации ячеек сосцевидного отростка — как выглядит, медикаменты, проявления, средства
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Инфекционные заболевания обычно приносят массу проблем и неудобств пациентам, это касается не только неприятных симптомов в области поражения. Нередко они сопровождаются недомоганием всего организма, одним из таких недугов является мастоидит, что это такое и как лечить эту болезнь, можно узнать, прочитав данную статью.
Что это?
Мастоидит – воспалительный процесс, который развивается в области сосцевидного отростка височной кости инфекционного генеза. Заболевание обычно возникает на фоне перенесенного острого среднего отита. Этот недуг имеет ряд типичных для воспалительного процесса симптомов. Это касается подъема температуры и общей интоксикации организма.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Некоторые пациенты, задаваясь вопросом, что такое мастоидит, считают, что это заболевание, касающееся уха. Это связано с тем, что в области уха возникает боль и снижается уровень слуха, но причиной тому становится тот факт, что воспаление происходит за ухом, поэтому и проявляются подобные симптомы.
Причин возникновения этого заболевания несколько, но основной, а соответственно, и главной считается осложнение острого среднего отита, что является воспалением среднего уха.В этом случае инфекционное заражение переходит с барабанной полости на ближайшую к сосцевидному отростку область. Вывод напрашивается сам собой, что спровоцировать мастоидит могут те же бактерии, которые стали причиной возникновения отита.
Это могут быть Haemophilus influenzae, Streptococcus pneumoniae, Moraxella catarrhalis.
Но не всегда отит перетекает в мастоидит, чаще всего это происходит из-за особенностей организма и тогда, когда пациент пускает на самотек изначальный недуг. Поэтому переход одного заболевания в другое чаще всего возникает из-за того, что пациент не лечит отит в надежде, что он сам исчезнет.
Например, пациенту позже определенного срока осуществили дренирование барабанной полости. Бывают ситуации, когда отверстие в барабанной перепонке закрывают слишком рано, когда ещё не произошел отток образовавшегося в процессе течения заболевания гноя.
Кроме этого, повлиять на развитие мастоидита может снижение иммунитета пациента.
Но это не единственный путь, через который инфекция может поступить из одной части организма в другую. Одним из возможных путей является кровоток, именно гематогенный путь распространения инфекции может стать причиной возникновения мастоидита. Происходит подобное при наличии определенных заболеваний, таких как сепсис, туберкулез, вторичный сифилис.
Все эти случаи относятся к вторичному мастоидиту, то есть отмечаются на фоне течения определенного заболевания. Но есть вероятность появления первичного мастоидита. Причины его возникновения более чем серьезные.
При разнообразных травмах повреждаются ячейки сосцевидного отростка, из-за чего и начинаются проблемы.
Повреждение происходит при огнестрельном ранении, при ударах различной силы, а также во время перенесенных черепно-мозговых травм.Из-за подобных повреждений внутрь сосцевидного отростка попадает кровь, что создает отличную питательную среду для большинства бактерий, которые проникают в человеческий организм.
Есть причины, которые осложняют привычный процесс течения заболевания. К ним можно отнести хронические заболевания, такие как сахарный диабет, гепатит, туберкулез и другие.
Произойти осложнение также может из-за разнообразных патологических процессов, которые протекают в области носоглотки. Причиной осложнения мастоидита становятся ларингит, ринит хронический, трахеит, фарингит, синусит.
Кроме этого, к осложнениям может привести даже тот факт, что пациент ранее перенес отит.
Как развивается заболевание?
Процесс возникновения патологии не так прост, каким может показаться на первый взгляд. В зависимости от произошедших изменений, лечащий врач сможет установить, на какой стадии находится патологический процесс.
Экссудативная стадия поражает в большей степени верхние оболочки и проходит очень быстро. Поэтому на этой стадии повреждается слизистая оболочка, а также может воспаляться надкостница ячеек отростка. В этих же самых ячейках накапливается жидкость, которая выделяется в процессе воспаления.
Вторая стадия считается более серьезной из-за того, что в процессе воспаления происходит поражение костных структур сосцевидного отростка. Сама структура отростка заключается в том, что внутри он разделяется на небольшие ячейки.
При мастоидите происходит повреждение перемычек, из-за чего разрушаются тонкие перегородки между ячейками, а также образование большой полости, где собирается гной, который накопился во время воспалительного процесса.На этом этапе развития заболевания принято его называть эмпиемой сосцевидного отростка.
Проблема подобного поражения не только в том, что гной находится в этой ячейке продолжительное время, но и в том, что он также может распространяться и на другие участки человеческого организма.
Проблема еще в том, что в непосредственной близости располагается мозг, возникает вероятность поражения мозговых оболочек, что будет иметь серьезные последствия.
Когда происходит разрушение оболочки сосцевидного отростка, гной начинает не только задерживаться внутри, но и попадает наружу, а это приводит к распространению его на скуловой отросток, затрагивается височная кость. Кроме поражения костей, могут возникать воспаления и в мягких тканях шеи, из-за этого образуется несколько путей оттока гнойных масс.
Симптоматика
Обычно симптоматика мастоидита острой формы включает в себя как местное проявление, так и проблемы, связанные со сбоями в организме в целом.
Повышенная температура тела, вялость, слабость во всем теле являются одними из признаков течения мастоидита, но подобная симптоматика свойственна большинству воспалительных заболеваний.
Но что касается отита, на фоне которого развивается мастоидит, то общие симптомы появляются примерно через полторы недели после начала развития недуга. Температура чаще всего колеблется в районе 37 – 38 градусов.
При развитии отита из ушной полости может выделяться гной, происходит это в тогда, если в барабанной перепонке имеется небольшое отверстие.Как и в большинстве случаев развития воспалительного процесса, пациент ощущает боль в месте поражения, то есть в области уха, за ним появляются болезненные ощущения, которые также могут вовлекать и голову, обычно неприятные симптомы будут только с той стороны, где поражено ухо.
Такие проблемы становятся более ощутимыми ночью. Когда пациент надавливает на сосцевидный отросток, то возникает очередной болезненный симптом.
При скоплении большого количества гноя в сосцевидном отростке у пациента мастоидит проявляется не только внутренним ощущением сбоя в организме, но и внешним. Ухо оттопыривается, за ним появляется припухлость. Могут возникать проблемы со слухом и ощущается шум в голове.
Существуют и другие формы мастоидита, которые, по сути, имеют такой же ряд признаков, но отличаются факторами, из-за которых они появляются.
Поэтому повлиять на возникновение этого заболевания могут особенности организма, например, реакция на возбудитель.
Толчок к развитию заболевания может дать возраст пациента, вид бактерии, которая спровоцировала его и даже особенности строения ячеек пораженной кости. Могут быть проблемы из-за того, что лечение отита осуществлялось неправильно.
Проблема атипичных форм мастоидита в том, что их проявление зачастую незначительное. Из-за этого пациент может долгое время не обращаться к доктору, что провоцирует усугубление заболевания. Поэтому на их фоне могут возникать тяжелые внутричерепные осложнения.
Распространение мастоидита может быть не только на сосцевидный отросток, но и на другие анатомические соединения.
Когда гной из отростка выходит на поверхность, он начинает формировать субпериостальный абсцесс.
Поэтому у пациента припухает пораженная область, кожа краснеет, у некоторых же опухлость напоминает огромный фурункул. При опухании заушная складка практически полностью сглаживается.Когда поражаются мягкие ткани шеи, это заболевание будет иметь несколько форм в зависимости от того, где возник прорыв. Различают мастоидит Бецольда, Орлеанского, Муре.
Существует такая разновидность, как петрозит, когда гной попадает в пирамиду височной кости. Сквамид затрагивает височную кость, а зигоматицит – скуловый отросток.
Некоторые из них отличаются сильной отечностью в области поражения и болезненными ощущениями в месте прорыва гноя.
Диагностика
Диагностика заболевания заключается в том, что в первую очередь лечащий врач выслушивает жалобы пациента, а также анализирует, есть ли симптомы мастоидита. О заболевании будут свидетельствовать внешние признаки, а также результаты обследований.
Когда проводится отоскопия, врач отмечает наличие или отсутствие гноетечения, в некоторых случаях оно носит пульсирующий характер. По консистенции гной напоминает сливки и чаще всего заполняет весь слуховой проход после очистки.
Но есть и другой вариант проявления заболевания, когда нет отверстия, через которое выходит гной, он скапливается и будет проявляться навиванием задне — верхней стенки слухового прохода, отекает при этом барабанная перепонка.
Пациенту понадобится анализ крови, который сможет подтвердить или опровергнуть факт наличия бактерий в организме. Это будет проявляться увеличенным количеством лейкоцитов, палочкоядерных нейтрофилов. Результаты анализа будут свидетельствовать о повышении скорости оседания эритроцитов.
После проведения отоскопии берут часть гнойных масс, которые выделяются из уха, и отправляют на исследование. Этот лабораторный анализ помогает обнаружить, какие бактерии стали причиной возникновения воспалительного процесса. Затем определяется, есть ли аллергия у пациента на антибактериальные препараты, которые необходимо будет принимать.
В процессе диагностики задействуется рентген височных костей, чтобы сравнить больное ухо со здоровым. Наличие мастоидита подтверждает снижение пневматизации обследованного отростка и разрушенные перегородки, отсутствие которых формирует полость с гнойными массами. В некоторых случаях для обследования могут понадобиться КТ и МРТ.
Лечение
Лечение мастоидита требует максимально оперативного реагирования, поскольку развитие воспалительного процесса в непосредственной близости к головному мозгу может стать угрозой жизни.
Когда заболевание находится в острой форме, то чаще всего серьезных нарушений не будет и лечение осуществляется посредством консервативных методов в стационаре.
Такое лечение включает в себя антибиотики, антибактериальные препараты, а также улучшение оттока гнойных масс.
Если же такие методы не оказывают положительного воздействия в течение суток и возникает вероятность того, что заболевание имеет хронический характер, понадобится хирургическое вмешательство.
При обнаружении у пациента признаков альтернативной стадии заболевания лечение производится исключительно с помощью операции. Процесс носит название «антромастоидотомия».
Если повреждения поразили сосцевидный отросток полностью, есть вероятность того, что понадобится его полное удаление.
Период восстановления включает в себя прием ряд препаратов. Среди них иммуномодуляторы, системные антибиотики, витаминотерапия, ультрафиолетовое лечение. Каждый день необходимо менять повязку, а пораженное место обрабатывают раствором антисептика.При возникновении малейших симптомов этого заболевания необходимо обратиться к врачу и пройти обследование.
2017-04-02
Источник: https://mommysecret.ru/narodnyie-sredstva/snizhenie-pnevmatizatsii-yacheek-sostsevidnogo-otrostka/
Что представляют собой сосцевидные отростки височных костей. В каких случаях производится трепанация сосцевидного отростка
Мастоидит — болезнь, с которой сталкиваются многие люди. Но далеко не каждый человек знает о том, что представляют собой сосцевидные отростки, и где они находятся. Каково строение этой части височной кости? Насколько опасно воспаление этих структур, и чем может быть вызвано заболевание? Этими вопросами интересуются многие люди.
Где находятся сосцевидные отростки?
Сосцевидный отросток представляет собой нижнюю часть височной кости. Если говорить о его расположении, то он находится внизу и сзади от основной части черепа.
Сам отросток имеет форму конуса, основание которого граничит с областью вокруг средней черепной ямки.
Верхушка отростка направлена вниз — в ней крепятся некоторые мышцы, в частности грудино-ключично-сосцевидная мышца.
Основание конуса граничит с твердой оболочкой головного мозга (именно поэтому инфекционное воспаление данного участка столь опасно, ведь патогенные микроорганизмы могут проникать непосредственно в нервные ткани).
В подкожной клетчатке, которая покрывает эту часть височной кости, находятся лимфатические узлы и сосуды, заушная вена и артерия. Здесь же проходят ветви малого и большого ушного нервов.
Стоит отметить, что сосцевидные отростки могут иметь разную форму. У одних людей они длинные с узким снованием, у других — короткие, но с широким основанием. Эта анатомическая особенность во многом зависит от генетической наследственности.
Как уже упоминалось, эта часть височной кости по форме напоминает конус. В современной анатомии принято выделять так называемый треугольник Шипо, который находится в передневерхней части отростка. Сзади треугольник ограничен сосцевидным гребешком, а спереди его граница проходит у задней части наружного слухового канала.
Внутренняя структура отростка чем-то напоминают пористую губку, так как здесь есть множество полых ячеек, которые представляют собой не что иное, как воздухоносные придатки барабанной полости.Количество и размер таких ячеек может быть разным и зависит от особенностей роста и развития организма (например, воспаление уха в детском возрасте оставляет свой след на структуре сосцевидного отростка).
В области треугольника Шипо находится самая большая ячейка, именуемая антрумом или пещерой. Это структура образуется в связи с тесным взаимодействием с барабанной полостью и присутствует у каждого человека (в отличие от меньших ячеек, количество которых может варьироваться).
Типы сосцевидных отростков
Как уже упоминалось, сосцевидный отросток височной кости может иметь разную внутреннюю структуру. В первый год жизни младенца происходит формирование антрума.
До трех лет идет активная пневматизация внутренних тканей отростка, что сопровождается появлением полых ячеек. Кстати, этот процесс длится в течение всей жизни человека.
В зависимости от количества и размеров полостей принято выделять несколько типов строения:
- Пневматические сосцевидные отростки характеризуются образованием крупных ячеек, которые заполняют всю внутреннюю часть этой костной структуры.
- При склеротическом типе внутри отростка практически нет ячеек.
- В диплоэтическом сосцевидном отростке находятся мелкие ячейки, которые содержат в себе небольшое количество костного мозга.
Стоит отметить, что чаще всего врачи обнаруживают следы смешанного формирования полостей в этой части височной кости. Опять же здесь все зависит от генетических особенностей организма, темпов развития, а также наличия травм и воспалительных заболеваний в детском и подростковом возрасте.
Воспаление сосцевидного отростка и его причины
Болезнь, при которой наблюдается воспаление тканей сосцевидных отростков, называют мастоидитом. Чаще всего причиной является инфекция, причем патогенные микроорганизмы могут попадать в эту область черепа разными путями.
Чаще всего подобное заболевание развивается на фоне отитов. Инфекция попадает в сосцевидный отросток височной кости из барабанной полости или слухового прохода.
В некоторых случаях воспаление развивается при непосредственной травме черепа в области виска или уха. Источником инфекции могут быть воспаленные лимфатические узлы, находящиеся в этой зоне.
Гораздо реже причиной заболевания является системное заражение крови.
Основные симптомы воспаления
Основные признаки мастоидита во многом зависят от степени тяжести и стадии развития заболевания. Например, на начальных этапах отличить воспаление сосцевидного отростка от обыкновенного отита очень сложно.
Пациенты жалуются на острую, стреляющую боль в ухе. Наблюдается повышение температуры, слабость и ломота в теле, головные боли. Появляются выделения из слухового прохода.
При отсутствии терапии или недостаточном лечении (например, слишком быстром прекращении приема антибиотиков) клиническая картина меняется.
Сосцевидный отросток уха постепенно наполняется гноем, а под давлением разрушаются костные перегородки между ячейками. Кожа и подкожные ткани за ушной раковиной отекают и краснеют, становятся твердыми, горячими на ощупь.
Ушная боль становится сильнее, а из ушного канала выделяются густые гнойные массы.
Воспаление из полостей сосцевидного отростка может распространяться под надкостницу — гной накапливается уже в слое подкожной клетчатки. Довольно часто гнойник разрывается самостоятельно, в результате чего на коже образуется свищ.
Насколько опасным может быть заболевание? Самые распространенные осложнения
Как уже упоминалось, расположен сосцевидный отросток за ухом и граничит с важными органами. Поэтому отсутствие своевременной терапии чревато опасными последствиями.
Если очаг прорывается в полость среднего и внутреннего уха, развивается лабиринтит.
Воспаление внутреннего уха сопровождается шумом в ушах, снижением слуха, а также поражением органа равновесия, что ведет к нарушению координации движений.
Сосцевидные отростки граничат с твердыми оболочками головного мозга. Инфекция может распространяться на нервные ткани, что приводит к развитию менингитов, энцефалитов, а иногда и абсцессов.Опасным является проникновение инфекций в сосуды, отвечающие за кровообращение головного мозга — это чревато не только воспалением сосудистых стенок, но также образованием тромбов, закупоркой артерий и даже летальным исходом.
К осложнениям мастоидита можно отнести и поражение лицевого нерва. Ведь сосцевидный отросток за ушами находится очень близко к нервным волокнам.
Как лечат мастоидит?
Как видно, мастоидит — крайне опасное заболевание, поэтому адекватная терапия здесь просто необходима. Любое промедление и попытки самолечения могут повлечь за собой массу опасных осложнений.
Как правило, лечение проводится в условиях стационара, где у врача есть возможность постоянно наблюдать за состоянием пациента. Больным назначают внутривенное введение антибиотиков, помогающих бороться с бактериальной инфекцией. Кроме того, нужно создать условия для свободного выхода гнойных масс из слухового прохода.
Когда нужна трепанация сосцевидного отростка?
К сожалению, консервативная терапия эффективна лишь на начальных стадиях мастоидита. Если гной начал накапливаться в полостях нижней части височной кости, то хирургическое вмешательство простой необходимо.
Трепанация сосцевидного отростка начинается с вскрытия костной стенки отростка. После этого хирург с помощью инструментов очищает ткани от гноя, обрабатывает их антисептиками и антибактериальными растворами.
Затем устанавливается специальная дренажная система, которая обеспечивает легкое и быстрое удаление выделений, а также местное введение антибиотиков.
Источник: https://FB.ru/article/133050/chto-predstavlyayut-soboy-sostsevidnyie-otrostki-visochnyih-kostey-v-kakih-sluchayah-proizvoditsya-trepanatsiya-sostsevidnogo-otrostka
Кт при заболеваниях уха | второе мнение
В прошлом для визуализации височных костей использовали прицельную рентгенографию по Шюллеру, Стенверсу и Майеру. Так как рентгенография утратила свое практическое значение, сейчас используют чаще компьютерную томографию для выявления заболеваний наружного и среднего уха, а МРТ используют для заболеваний внутреннего уха.
Компьютерную томографию височных костей выполняют для того, чтобы оценить следующие анатомические элементы:
1) Эпитимпанум — верхний отдел барабанной полости, состоящий из ушной раковины и слухового прохода. Для оценки данной области обычно хватает осмотра отоларинголога.
2) Мезотимпанум — средний отдел барабанной полости, состоящий из слуховых косточек и слуховой евстахиевой трубы.
3) Гипотимпанум — нижний отдел барабанной полости, состоящий из лабиринта, включающей в себя преддверие, улитку и три (верхний, задний и латеральный) полукружных канала.
В каждой височной кости, составляющая основание черепа, выделяют четыре части:
1) Каменистая часть. 2) Сосцевидная часть. 3) Чешуя.
4) Барабанная часть.
Ухо. Белым выделены эпитимпанум (белый круг), мезотимпанум (голубой круг), гипотимпанум (коричневый круг)
Аксиальная КТ височной кости и первый схематический рисунок. Белой линией указано место среза, на котором визуализации по данным КТ
Кт внутреннего уха
Также при компьютерной томографии височной кости есть возможность выявить изменения внутренней сонной артерии так, как визуализируется канал сонной артерии, который расположен кпереди от ямки яремной вены. Канал артерии меньше канала вены, поэтому радиологи всегда могут отличить их друг от друга.
Стрелкой указан угол сигмовидный синус. Важный критерий диагностики при инфекционных заболеваниях среднего уха, головы и шеи .В данном месте часто встречается тромбоз.
Также Кт внутреннего уха выполняют для оценки воздушности сосцевидного отростка, что особенно важно у пациентов с тугоухостью, которая вызвана, как первичными, так и вторичными причинами. Если вы сомневаетесь в правильности вашего диагноза по поводу заболеваний слухового аппарата, вы всегда можете заказать услугу второго мнения по вашим снимкам, заключениям из истории болезни, анализам.
Отосклероз КТ
Отосклероз — генетически обусловленное метаболическое заболевание костного аппарата неизвестной этиологии. Данное заболевание может привести к потере слуха так, как в среднем ухе происходит разрастание костной ткани. Чаще данное заболевание охватывает оба уха, но начинается с одного.
Костная резорбция, обусловленная участием остеокластов и остеобластов, приводит к замещению нормальной ткани соединительной, что и является склерозом. Распространение патологического процесса на стремя способствует кондуктивной тугоухости.
Чаще кондуктивная тугоухость проявляется у пациентов с отосклерозом после третьего десятка.
У пациентки 23 лет с кондуктивной тугоухостью выявлен отосклеротический фокус в характерном месте — переднем края ниши окна преддверия.
На КТ проявления отосклероза не всегда заметны начинающего радиологу, поэтому рекомендуем заказать услугу второго мнения для уточнения диагноза отосклероза. При отосклерозе обычно поражения симметричные.
Очаг небольших размеров в области переднего края ниши окна преддверия.
Для хирургов в отоларингологии наиболее часто возникает вопрос о дифференциальном диагнозе между холестеатомой и хроническим средним отитом. Для перечисленных заболеваний характерно снижение пневматизации воздушных ячеек сосцевидного отростка. Для проведения правильного дифференциального диагноза помогает такой критерий, как костные эрозии.
При холестеатоме чаще (в 80% случаях) происходит костная эрозия боковой стенки эпитимпанума и слуховых косточек. При хроническом среднем отите локализация костной эрозии в данном месте возможна, но очень редко всего лишь в 10% случаях. Есть определенные признаки характерные только для холестеатомы и хронического среднего отита.
Для холестеатомы — это смещение слуховых косточек.
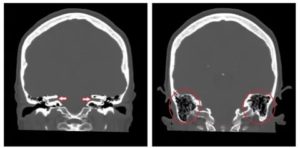
КТ височных костей. Слева КТ пациента 54 лет, у которого нормальная пневматизация ячеек сосцевидного отростка (указано стрелкой). Справа у пациентки 69 лет сосцевидный отросток полностью склерозирован (воздушные клетки не выявляются).Ниже представлена компьютерная томограмма мальчика 15 лет. Диагноз хронический отит.
Барабанная перепонка утолщена
Холестеатома
Холестеатома — это опухолевидное образование, состоящее из соединительнотканной капсулы и эпителиальных клеток, с наиболее частой локализацией в среднем ухе. Опасность данного заболевания заключается в том, что она распространяется на среднее ухо, а затем вызывает склерозирование воздушных клеток сосцевидного отростка.
Лоры считают, что данный диагноз по большей части клинический ,так как часть холестеатомы возможно увидеть в слуховом канале. Но как правило, это возможно сделать, когда образование сильно увеличено в размерах. На ранних этапах развития лучше всего для выявления является КТ.
На КТ обычно определяется мягкотканное образование, костные эрозии (зависит от такого, как долго протекает заболевание), смещение слуховых косточек.
Ниже представлены компьютерные томограммы женщины 20 лет с рецидивирующим отитом (справа) и норма (слева). На КТ выявлены грануляции левой барабанной перепонки, мягкотканное образование (указано стрелкой).
Холестеатома уха
Холестеатома на КТ указана желтой стрелкой
Сверху на КТ височных костей представлена большая по размерам правосторонняя холестеатома в среднем ухе с участками деструкции стенки барабанной полости. У данной пациентки также эрозии подвержено тело наковальни.
КТ признаки холестеатомы.
1) Мягкотканная масса в среднем ухе. 2) Наиболее частая локализация в пространстве 3) Характерны костные эрозии в боковых стенках эпитимпанума, латеральном полукружном канале.
4) Смещение слуховых косточек.
При холестеатоме редко встречается эрозия канала лицевого нерва.
Также компьютерная томограмма височных костей является основным методом диагностики опухолей, располагающиеся в области височных костей, со специфичностью и чувствительностью метода в 80% и 90%.
Наиболее часто встречаемые доброкачественные опухоли пирамиды височной кости:
1) Невринома. 2) Остеома. 3) Гломусные опухоли.
4) Гемангиомы.
Злокачественные опухоли в области пирамиды встречаются реже.
Опухоли вне зависимости от того доброкачественная или злокачественная проявляют себя главным и основным признаком — это деструкция.
Наиболее частая опухоль в области пирамиды височной кости является невринома слухового нерва (шваннома). У пациентов с данной патологией признаками на КТ является следующее:
1) Расширение слухового прохода.
2) Наличие овального мягкотканного образования. Данное образование визуализируется с кистозной дегенерацией.
При выполнении магнитно-резонансной томографии данному пациенту была выявлена правосторонняя шваннома слухового нерва.
Кт височных костей цена
Обычно компьютерную томографию височных костей выполняют после перенесенных травм, воспалительных заболеваний (средний, внутренний отит), при резком снижении слуха, боли в области височной кости невыясненной этиологии, подозрении на новообразования в данной области. Назначают данный метод диагностики для верификации диагноза обычно врач отоларинголог. Противопоказанием к проведению обследования является беременность, аллергические реакции на йод-содержащие контрастные вещества, клаустрофобия.
Средняя цена в Москве составляет от 2500 до 6000 рублей. Цена зависит от качества оборудования, компетентности лучевого диагноста, качества контрастного вещества.
Так как от качества заключения по прочитанным снимкам зависит диагноз, рекомендуем вам заказать услугу второго мнения лучших специалистов по радиологии из США.
Вам нужно связаться с нами, загрузить ваши снимки и спустя сутки вы получите полноценное заключение о патологии. Доказано, что второе мнение снижает вероятность ошибки в 30% случаях.
Это обусловлено тем, что разные заболевания могут иметь схожие признаки на компьютерной томограмме, как было описано выше при сравнении хронического среднего отита и холестеатомы.
Источник: https://secondopinions.ru/poleznye-materialy/kt/kt-golovy/kt-prizabolevaniyah-uha
