Лейкоциты в мазке носа — лечение
Содержание
Нейтрофильные лейкоциты: причины появление в мазке, норма, возможные заболевания, варианты лечения

Сегодня для того, чтобы выявить, есть ли в организме воспалительный процесс или болезнь крови, нужно всего лишь сделать цитологический мазок или анализ крови. Нейтрофильные лейкоциты и их количество в результатах анализа способны указать на некоторые изменения в организме. Для того чтобы подробнее разобраться в этой теме, была создана данная статья.
Нейтрофилы. Что это?
Нейтрофильные лейкоциты, или как их еще называют нейтрофильные гранулоциты, – это разновидность лейкоцитов. Выглядят они как белые клетки крови, их важной функцией является обеспечение защиты организма от воздействия бактериальных инфекций, а также поддержка самого иммунитета человека.
Место созревания нейтрофилов – костный мозг, затем они «мигрируют» в кровь, и их скорость составляет 7 млн. в минуту. Циркуляция нейтрофилов в крови проходит на протяжении от 8 часов до 2 дней, после чего они перемещаются в ткани, где и происходит выполнение их главной функции – защита организма. В этих же тканях нейтрофилы и погибают.
Нейтрофильные лейкоциты выполняют функцию «скорой помощи». Они улавливают «сигналы воспаления» и сразу же передвигаются к месту поражения. Воспалительные реакции могут возникать в результате ожогов, ран, язв, травм и т. д. Понижение уровня нейтрофилов происходит в результате нахождения в организме вируса, паразитарных инвазий.
Виды
Нейтрофильные гранулоциты в крови подразделяются по форме ядра на два вида:
- Палочкоядерные нейтрофильные лейкоциты – имеют форму подковообразного ядра, считаются незрелыми или юными нейтрофилами.
- Сегментоядерные нейтрофильные гранулоциты — это зрелая форма нейтрофила, имеющая сегментарное ядро. Их еще называют «героическими», так как при встрече с микробами они поглощают их и погибают.
Для того чтобы определить состояние организма человека, специалисты сравнивают процентное соотношение зрелых и молодых нейтрофилов.
Известно, что у новорожденных детей наблюдается повышенное количество палочкоядерных нейтрофилов, но позже такие клетки меняются сегментоядерными представителями.
И по истечении трех недель жизни ребенка происходит выравнивание баланса между зрелыми и молодыми клетками.
Норма нейтрофильных лейкоцитов в крови различается по возрастным критериям, а по половому признаку различий нет.
Таблица нормы представлена ниже.
| Возраст | Средняя норма | |
| Палочкоядерные нейтрофилы | Сегментоядерные нейтрофилы | |
| Новорожденные/ младенцы | от 1 до 5% | от 27 до 55%. |
| Дети в возрасте до 5 лет | от 1 до 5% | от 20 до 55% |
| Дети в возрасте до 15 лет | от 1 до 4% | от 40 до 60% |
| Взрослые | Общий показатель от 45 до 70% |
Для того чтобы определить количество содержания в крови нейтрофилов, врачами назначается развернутый анализ крови.
Риноцитограмма
Риноцитограмма — это такое исследование, которое проводится с помощью мазка из полости носа для уточнения воспалительных процессов носа или других заболеваний. Особенно такая диагностика важна для предотвращения прогрессии аллергического ринита.
Итак, что же позволит выявить это исследование:
- аллергическую причину воспалительного процесса носа;
- провести диагностику для отсеивания других причин ринитов;
- предотвратить прогрессирование аллергических реакций;
- вовремя выбрать подходящее лечение;
- предупредить развитие осложнений.
Перед проведением такой диагностики нельзя промывать нос или использовать другие средства для него.
По результатам исследования соотношения эозинофилов и нейтрофильных лейкоцитов в мазке из носа можно определить интенсивность проявления аллергии или инфекции:
- Если нейтрофилов в микрофлоре больше, то значит, в носовой полости и в целом в организме есть бактериальные инфекции. Повышенный уровень нейтрофилов особенно характерен в период острого заболевания.
- Если эозинофилов больше (более 10%), значит, у человека присутствуют обостренные аллергические реакции.
- Превышенное количество нейтрофилов и эозинофилов говорит об аллергическом рините, который осложнился в результате вторичных инфекций.
- Маленькое количество или вовсе отсутствие нейтрофилов и эозинофилов будет свидетельствовать о наличии вазомоторного ринита.
Патологические причины пониженных нейтрофилов
Пониженные нейтрофильные лейкоциты в мазке могут быть по причине:
- язвенной болезни;
- разных вирусных заболеваний;
- бактериальных инфекций;
- гнойных воспалений;
- анемии;
- протозойных инфекций;
- агранулоцитоза;
- сыпного тифа и др.
Не только заболевания могут привести к снижению нейтрофилов в крови, но и состояния самого человека:
- после введения вакцины;
- вследствие химиотерапии;
- в результате перенесенной тяжелой болезни;
- при медикаментозной терапии;
- вследствие анафилактического шока;
- после лучевой терапии;
- из-за проживания в плохой экологической местности.
Помимо этого, существует ряд других факторов, которые могут повлиять на уровень нейтрофильных лейкоцитов: чрезмерные физические нагрузки или врожденная особенность (уровень нейтрофилов с рождения ниже нормы).
Патологические причины повышенных нейтрофилов
Повышенные нейтрофильные лейкоциты в цитологии могут означать, что в организме есть воспалительный процесс. Последние по виду бывают генерализированные и локализированные.
Генерализированные – это поражение всего организма такими тяжелыми инфекциями, как, например, холера и сепсис.
Локализированные воспаления – это воспаления, которые сосредоточены в одном месте или участке тела человека, например: ангина, гнойные раны, пиелонефрит, воспаление легких и др. Повышенный уровень нейтрофилов наблюдается в результате таких патологий:
- сахарного диабета;
- ожогов;
- раковых новообразований;
- дерматита и прочих заболеваний кожи;
- нарушения мочеполовых органов;
- гангрены;
- воздействия и поражения токсическими веществами организма.
Превышение нормы в показателях нейтрофилов в крови может быть временным проявлением, которое было вызвано внешними факторами.
К ним относятся психоэмоциональные нагрузки, стрессы, чрезмерные физические нагрузки, введение вакцины или других медикаментозных препаратов.
Для того чтобы результаты анализов были максимально достоверны, нужно избавиться от этих всех факторов перед лабораторной диагностикой.
Из-за различного рода болезней и вирусов химические элементы в крови меняются, что позволяет врачам с помощью анализов определить точное заболевание.Нейтрофильные гранулоциты могут быть повышены из-за многообразия причин, но факт наличия отклонения от нормы вынуждает пройти полное обследование организма человека.
Такая диагностика проводится с учетом всех возможных факторов, которые негативно влияют на организм.
Особенности процесса нейтропении
Нейтропения — это состояние, когда нейтрофильные лейкоциты понижены в крови. Выше уже было сказано о том, что нейтрофилы реагируют на чужеродные тела в организме и всячески защищают и содержат иммунитет в порядке.
То есть, когда нейтрофилы обнаруживают инфекцию в организме, они образуют вокруг воспаления «блок», тем самым создавая препятствия для дальнейшего распространения чужеродных агентов.
Результатом такой борьбы нейтрофильных лейкоцитов и инфекции будет образование гноя в ране, воспалительный и интоксикационный синдром.
Болезнь может протекать скрыто, если изначально человек имеет нейтропению, но из-за этого инфекция может распространиться по всему организму и привести к сепсису. Первыми клиническими проявлениями нейтропении могут быть:
- стоматит;
- гингивит;
- гнойная ангина;
- остеомиелит;
- абсцесс;
- сепсис.
Те пациенты, которые подвержены нейтропении, должны избегать контактов с другими больными людьми, а также им не рекомендуется находиться в месте, где большое скопление людей. Каждый год нужно проводить плановую профилактику сезонных заболеваний. Помимо этого, микробы, которые для обычного человека совсем безопасны, могут плохо повлиять на состояние здоровья больных нейтропенией.
Лечение при нейтрофилии
Если повышены нейтрофильные лейкоциты (из носа в мазке, например), сначала нужно выявить причину, почему так происходит. Это следует сделать, так как нет прямых средств, которые поспособствуют снижению нейтрофилов.
Ниже приведен список действий в случае, если наблюдается нейтрофилия (увеличенное количество нейтрофилов):
- В обязательно порядке посетить врача-терапевта и предоставить ему результаты анализов, а также рассказать о наличии тех или иных симптомов.
- Для того чтобы подтвердить достоверность анализов, нужно повторно их сдать, при этом соблюдать все правила подготовки к диагностике.
- Если все-таки подтвердилась нейтрофилия, значит, следующим шагом будет полная диагностика организма на выявления воспалительных заболеваний.
- После подробной диагностики специалисты, в соответствие с болезнью, назначают лекарственную терапию:
- антибиотики;
- иммуностимуляторы;
- успокоительные средства;
- кортикостероиды;
- очищение крови от лишних лейкоцитов.
Лечение при нейтропении
Если нейтрофильные лейкоциты в мазке на цитологию ниже нормы так же ,как и в выше описанном случае, нужно определить причину. Но очень часто после того, как человек перенес инфекции и выздоровел, нейтрофилы начинают сами восстанавливаться. Как правило, лечение при нейтропении направлено на избавление от первичных факторов. Обычно назначается такого рода препараты:
- стимуляторы лейкопоэза (умеренный эффект);
- «Пентоксил» (умеренный эффект);
- «Метилурацил» (умеренный эффект);
- «Филграстим» (сильный эффект);
- «Ленограстим» (сильный эффект).
К кому обратиться?
При наличии в анализах отклонения от нормы, стоит обратиться к таким врачам:
- терапевту;
- иммунологу;
- гематологу,
- аллергологу.
Врачи могут при скоплении нейтрофильных лейкоцитов не только назначить терапию, но и рекомендуют придерживаться следующих указаний:
- отказаться от употребления алкоголя и курения;
- здоровый сон;
- правильный распорядок дня;
- выпивать около 2 л воды в день;
- заняться легким спортом;
- исключить стрессы и другие эмоциональные нагрузки;
- рациональное питание (5 раз в день) маленькими порциями;
- употребление витаминов.
Источник: https://FB.ru/article/416514/neytrofilnyie-leykotsityi-prichinyi-poyavlenie-v-mazke-norma-vozmojnyie-zabolevaniya-variantyi-lecheniya
Лейкоциты в мазке носа норма

Носовые ходы и синусы являются одним из основных барьеров для инфекций, аллергенов и других раздражителей дыхательной системы. Насморк является стандартной безопасной реакцией на инфекционное воспаление или переохлаждение, но длительное его течение и отсутствие эффективности симптоматической терапии должно насторожить пациента или его родителей.
Установить причину затянувшегося насморка помогает специальное исследование – риноцитограмма: нормой у детей (в расшифровке результата анализа) и взрослых пациентов является небольшое количество иммунных клеток и отсутствие патогенных микроорганизмов.
Риноцитограмма – что это такое
Риноцитограмма – это метод диагностики заболеваний носоглотки по клеточному составу (цитологии) мазка из носа.
Слизистая оболочка носовых полостей и пазух состоит из различных видов клеток. Часть из них выделяют слизистое содержимое, которое выполняет защитную и дренажную функцию. Внедрение патогена (грибка, бактерии или вируса) провоцирует воспаление тканей и активизацию иммунных клеток – лейкоцитов.
Вирусный, аллергический и бактериальный ринит вызывает отек слизистой носа и обильное выделение слизи.
В очаге воспаления при этом обильно присутствуют элементы крови, обеспечивающие гуморальный и клеточный иммунитет.
Мазок из пораженных носовых полостей и исследование взятой пробы биоматериала позволяют установить соотношение лейкоцитов различных типов, увидеть слущенный эпителий и сделать вывод о причине длительного насморка.
При бактериальном или осложненном вирусном заболевании носоглотки риноцитограмма позволяет зафиксировать наличие бактерий (в основном кокков).
Многих пациентов интересует, насколько болезненна эта процедура и сколько дней делается анализ. Риноцитограмма является полностью безболезненной: местная анестезия необходима только при эндоскопическом заборе проб из носовых синусов. В большинстве лабораторий исследование и расшифровка взятого анализа занимает не более 1-2 дней.
Показания к проведению процедуры
Риноцитограмма проводится с целью диагностики болезней носовых ходов. Проведение бактериологического анализа и антибиотикограммы слизи дополнительно позволяет уточнить состав микрофлоры и назначить максимально эффективные антибактериальные препараты.
Данный анализ делают при следующих показаниях:
- заложенность носовых ходов, которая сохраняется более 7 суток;
- обильное выделение слизистого содержимого, которое не уменьшается при регулярных промываниях носа солевыми растворами и применении местных сосудосуживающих средств;
- частое чихание;
- сильный зуд в носу;
- диагностика бактериальных осложнений вирусного насморка.
При подозрении на инфекционное воспаление врач обращает внимание на лейкоформулу слизистого содержимого. Предположительно аллергическая природа ринита является показанием к проведению мазка носа на эозинофилы.
При профилактическом осмотре риноцитограмма может быть назначена только пациентам из групп риска. К ним относятся:
- дети, болеющие инфекционными заболеваниями носоглотки чаще 4 раз в год;
- люди с ослабленным иммунитетом или иммунодефицитом любой этиологии;
- пациенты, перенесшие пересадку органов;
- люди, страдающие от сахарного диабета.
Подготовка к анализу
Чтобы получить достоверный результат исследования, необходимо правильно подготовиться к забору биоматериала. Перед проведением риноцитограммы пациенту необходимо:
- за 5 суток до взятия биоматериала прекратить терапию антимикробными препаратами;
- в течение 1-2 суток до анализа не наносить антибактериальные, гормональные, сосудосуживающие и другие мази, капли и аэрозоли на поверхность слизистой внутри носовых ходов и кожу около ноздрей;
- в течение суток до риноцитограммы не промывать ходы и пазухи носа;
- в день проведения анализа исключить прием пищи и чистку зубов.
В день процедуры не рекомендуется пить что-либо, кроме воды.
Чтобы не прерывать антибиотикотерапию, риноцитограмма назначается преимущественно на ранних этапах воспалительного процесса.
Технология проведения
Методика проведения данного исследования проста:
- Пациент наклоняет голову назад, а врач-лаборант или медсестра при помощи специальной щеточки или ватного тампона берет необходимое количество биоматериала.
- Манипуляция повторяется с другой ноздрей.
- Полученные образцы биоматериала из обеих носовых полостей кладутся в контейнер для хранения, в котором создана особая среда, благоприятная для быстрого роста и размножения патогенов.
В некоторых случаях анализ флоры носового хода является недостаточным для уточнения диагноза и исключения осложнений. Для получения более достоверного результата врач может назначить забор пробы из придаточных синусов носа. Для проведения этой процедуры применяется эндоскоп.
Так как глубокое введение инструмента в носовую полость приносит дискомфорт, исследование выполняется с местным обезболиванием. Результаты, полученные с помощью эндоскопического метода, являются более точными и информативными, чем при стандартной риноцитограмме.
Какие показатели считаются нормой
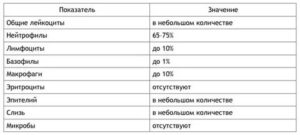
При исследовании риноцитограммы оцениваются такие показатели, как общее количество и соотношение лейкоцитов, эритроцитов, эпителия и микроорганизмов.
При детском и взрослом насморке содержание различных клеток в слизи в норме практически идентично. Явным отличием являются только разные границы допустимого значения для эозинофилов.
У взрослых
Нормой для взрослых пациентов являются следующие значения:
- плоский и мерцательный эпителий: небольшое количество в поле зрения (п. з.);
- лейкоциты: единичные в п. з.;
- эритроциты, базофилы: отсутствуют;
- дрожжевые грибки, патогенная кокковая и палочковидная микрофлора: отсутствует (в отдельных лабораториях допускается наличие единичных бактерий).
При исследовании лейкоформулы мазка важны такие показатели, как:
- палочкоядерные нейтрофилы – 1-5%;
- сегментоядерные нейтрофилы – 47-72%;
- эозинофилы – 0,5-5%;
- лимфоциты – 0-10%;
- моноциты – 0-10%.
Соотношение и концентрация различных клеток в слизи носовых ходов изменяются в течение суток. Утром и вечером значения снижаются на 10-20%, а ночью повышаются на 25-30%.
Источник: https://vsedlyavasdamy.ru/info/lejkocity-v-mazke-nosa-norma/
Причины повышенных лейкоцитов в мазке у женщин и способы лечения
Лейкоциты (белые иммунные клетки крови) — это кровяные элементы иммунной системы. Их задача — обеспечение защиты организма и борьба со всевозможными вредоносными микроорганизмами, бактериями, микробами, вирусами.
Они формируются в пространстве костного мозга и лимфатических узлах, но могут свободно передвигаться через стенки сосудов и перемещаются в места, где появляется потенциальная опасность. Проявляют антитоксическое и антимикробное действие.
Почему в гинекологическом мазке у женщин может быть много лейкоцитов — основные причины и особенности лечения расскажем вам далее!
Роль клеток в организме
Процесс уничтожения лейкоцитами чужеродных и опасных элементов называют фагоцитозом. Они захватывают и поглощают «врагов», затем погибают сами.
Что такое лейкоциты в мазке у женщин?
Основные их функции:
- Выработка антител для борьбы с внешними и внутренними «врагами».
- Нормализация обменных процессов и снабжение тканей необходимыми ферментами и веществами.
- Очищение организма — ликвидация болезнетворных микроорганизмов и погибших клеток лейкоцитов.
Норма, почему могут быть повышены показатели
Увеличение лейкоцитов в мазке у женщин — признак воспалительного процесса в организме.
Выяснить их уровень можно путем сдачи анализов:
- мазок на флору;
- анализ крови;
- анализ мочи.
Женщинам чаще всего назначается сдача мазка на флору.
Такое исследование позволяет выявить заболевания мочевыделительной канала, почек или мочевого пузыря; распознать воспалительный процесс в урогенитальной области.
Материал для исследования берется:
- со стенки влагалища;
- со слизистой поверхности шейки матки;
- со слизистой мочеиспускательного канала.
Нормальные показатели уровня иммунных клеток в мазке:
- из влагалища — не более 10;
- из мочеиспускательного канала — не более 5;
- из маточной шейки — не более 15.
Таблица нормы лейкоцитов в мазке у женщин и другие показатели анализа:
Во время исследования необходимо учитывать особенности:
- Число белых кровяных клеток (лейкоцитов) увеличивается после полового контакта; повышенные показатели держатся в течение 24 часов после акта.
- Повышенный уровень наблюдается во время установки внутриматочной противозачаточной спирали.
- Микротравмы стенок влагалища также увеличивают показатели.
Основными причинами повышения количества лейкоцитов в мазке у женщин являются:
- Половые инфекции, передающиеся непосредственно во время половых актов (ИППП):
- Гонорея.
- Хламидиоз.
- Уреаплазма.
- Сифилис.
- Трихомониаз.
- Микоплазма.
- Папилломавирусы.
- ВИЧ.
- Кандидоз.
- Цитомегаловирус.
- Актиномицеты.
- Генитальный герпес.
-
Бактериальный вагиноз. Такое заболевание более известно, как дисбактериоз влагалища. Возникает, когда увеличивается число патогенных микроорганизмов в вагинальной флоре.
Предпосылки к развитию заболевания — гормональные нарушения, снижения местного иммунитета или использование вагинальных свеч.
- Аллергическая реакция на гели и смазки для интимной гигиены или средства для спринцевания.
- Онкологические болезни репродуктивной системы.
Повышенное содержание белых иммунных клеток в мазке указывает на наличие следующих заболеваний:
- Кольпит — воспалительный процесс слизистых тканей влагалища.
- Цервицит – воспалительный процесс цервикального канала.
- Эндометрит – воспалительный процесс слизистой поверхности матки.
- Аднексит – воспалительный процесс яичников и маточных труб.
- Уретрит – воспалительный процесс мочеиспускательного канала.
- Дисбактериоз кишечника или влагалища.
- Онкология органов половой системы.
Симптомы повышения
Признаки, указывающие на повышение уровня лейкоцитов и развитие воспалительного процесса мочевыделительной системы:
- болезненный характер мочеиспускания;
- появление ложных позывов к мочеиспусканию;
- выделения необычной природы;
- резкий запах выделений из половых органов;
- ощущение жжения и зуда внутри половых органов;
- сбой цикла менструации;
- проблемы с зачатием;
- неприятные ощущения при половом контакте.
Воспалительный процесс может протекать без ярко выраженной симптоматики. Важно прислушиваться к малейшим отклонениям.
Большое количество у беременных
Во время беременности мазок на флору сдается обязательно, как при постановке на учет, так и до родов.
Показатели в пределах допустимой нормы — 10-20 единиц в поле наблюдения. А повышенное количество указывает на развитие воспаления.
Часто во время беременности обостряются многие заболевания, которые никак не проявляли своего присутствия до зачатия.
Происходит изменение гормонального фона, снижается иммунная защита, часто у беременных возникает молочница или кандидоз. При выявлении повышенного уровня белых кровяных клеток необходимо пройти обследование для установления точной причины воспалительного или инфекционного процесса.
Причинами повышенных лейкоцитов в мазке у женщин могут оказаться:
- Заболевания, предающиеся половым путем (уреаплазмоз, сифилис, гонорея и другие).
- Молочница.
- Вагиноз.
- Кольпит.
Врачи часто назначают препарат для укрепления местного иммунитета:
- Эхинацея.
- Иммунал.
- Элеутерококк.
- Женьшень.
Для лечения вагиноза прописывают:
- Бифидумбактерин.
- Лактовит.
- Лактофильтрум.
Высокое содержание после родов
Лейкоциты мгновенно реагируют на малейшие отклонения или изменения в работе организма. Поэтому часто их уровень повышается по физиологическим причинам. К ним относится и послеродовой период.
Во время родов женщина теряет много крови.
Для предотвращения осложнений иммунные белые клетки заранее подготавливаются к такой ситуации и скапливаются в большом количестве в области матки.
С этим связано увеличение числа их показателей в мазке после родов.
Их количество увеличивается во время начала родоразрешения и в восстановительный период. Показатели нормализуются через 4-5 дней после родов.
В таких случаях необходимо сразу обратиться к врачу.
Возможная опасность превышения
Хроническое и частое повышение уровня лейкоцитов в организме может привести к серьезным осложнениям.
Возможные риски:
- Наступление бесплодия.
- Внематочная беременность.
- Появление эрозии.
- Проявление мастопатии.
- Отклонения в работе мочевого пузыря или почек.
- Нарушение работы яичников.
- Образование спаек и миом.
Диагностика и помощь врача
При выявлении повышенного уровня лейкоцитов в мазке необходимо обратиться к врачу:
- Гинекологу.
- Дерматовенерологу.
- Инфекционисту.
Чаще всего назначаются следующие виды диагностических процедур:
- посев на флору;
- мазок на флору;
- ИФА (иммуноферментный анализ);
- анализ на антитела в крови;
- биопсия;
- ПЦР (полимеразная цепная реакция);
- ОАК (общий анализ крови);
- ОАМ (общий анализ мочи);
- УЗИ брюшной полости.
Медикаментозное лечение
Как уже отмечалось, повышение количества белых иммунных клеток может произойти из-за воспалительного или инфекционного заболевания. Лечение, проводимое при воспалении или инфекции, имеет разноплановый характер.
Лечение воспалительного процесса проводится по следующей схеме:
- Применение антисептических средств. Проводится регулярное промывание влагалища антисептиками «Мирамистином», «Хлоргексидином», «Калия перманганатом».
- Используются антибактериальные препараты. Назначаются «Генферон», «Пимафуцин», «Тержинан», «Виферон».
- Для лечения кандидоза — «Флуконазол» и «Флюкостат».
Лечение инфекционного процесса проводится по следующей схеме:
- Внутривенное применение антибактериальных средств: «Орнидазол», «Метронидазол» и «Ципринол».
- Назначение препаратов для профилактики дисбактериоза влагалища: «Бифидумбактерин», «Лактовит» и «Лактофильтрум».
Как лечить народными методами
Народные методы предполагают использование домашних отваров трав для спринцевания и приема внутрь.
Их можно приготовить по следующим рецептам:
- Залить одну десертную ложку сухой травы ромашки (можно заменить крапивой, календулой, зверобоем) стаканам кипяченой воды. Довести на слабом огне до кипения, снять с огня, настаивать полчаса. Процедить. Использовать для спринцевания влагалища.
- Можно проводить спринцевание содой. Для приготовления раствора используется половина маленькой ложки пищевой соды. Ее разводят стаканом теплом воды.
- Полезен отвар зверобоя для приема внутрь. Одну десертную ложку травы заливают стаканом воды, кипятят четверть часа. Процеживают, принимают трижды в течение дня по 1/4 стакана.
- Из отвара сухих листьев лавра можно приготовит лечебную ванну. 20 г травы разводится в полном ведре воды. В таком отваре принимают сидячую ванну.
Чего не стоит делать
Во время лечения воспалительного процесса в области малого таза необходимо соблюдать осторожность:
- Запрещено использовать антибиотики без назначения врача.
- Нельзя использовать антибактериальные препараты во время беременности.
- Нельзя лечить инфекционный процесс противовоспалительными препаратами.
- Запрещено подмываться холодной водой.
- Нужно заменить тампоны обычными прокладками.
- Запрещено использовать средства для спринцевания на спиртовой основе.
- Нельзя допускать переохлаждения организма.
Узнайте об анализах в гинекологии: расшифровка мазка на флору у женщин, норма содержания лейкоцитов, по каким причинам возможно повышенное их содержание, расскажет специалист в этом видео:
Такой показатель — признак неполадок в работе внутренних органов и систем, указывает на развитие инфекции или воспаления.
Самолечением заниматься запрещено. При обнаружении любых отклонений в результатах анализа нужно обратиться к врачу.
Источник: https://beautyladi.ru/lejkocity-v-mazke-u-zhenshhin/
Мазок из носа на эозинофилы: анализ у детей, расшифровка и норма

Слово «эозинофил» означает: любящий эозин. Лейкоцит так назван потому, что многочисленные гранулы в цитоплазме этой клетки окрашиваются красителем эозином, получившим свое название в честь греческой богини утренней зари Эос (Аврора).
Впервые был описан выдающимся немецким ученым Эрлихом. Эозинофилы являются разновидностью лейкоцитов, цитоплазма которых содержит множество специфических гранул, окрашивающихся этим красителем в красный или розовый цвет. Другие лейкоциты такой окраски не приобретают.
Когда и как берется мазок?
Эозинофилы, как и все лейкоциты, в отличие от остальных клеток, ведущих «оседлый» образ жизни, обладают способностью передвигаться с помощью псевдоподий (ложноножек). После выхода из костного мозга, где они образуются, эозинофильные лейкоциты переходят в кровеносные сосуды и циркулируют в них в течение нескольких часов.
Затем выходят из сосудов, раздвигая клетки сосудистой стенки, и передвигаются, в основном, по направлению легких, кожи и желудочно-кишечного тракта, где находятся до двух недель. Эозинофильные лейкоциты могут выходить на поверхность слизистой оболочки, поэтому их можно обнаружить в мазке из носа. Их основными функциями являются противоаллергическая и противопаразитарная.
Мазок из носа на эозинофилы чаще всего берется в тех случаях, когда трудно установить причину длительно протекающего ринита, который невозможно вылечить обычными средствами, то есть, для диагностики заболеваний, поражающих полость носа. Если насморк длится на протяжении недель и месяцев, это может свидетельствовать о его аллергической природе, что можно подтвердить с помощью этого мазка.
Повышенное количество эозинофилов может указывать на наличие аллергического ринита, лечение которого сильно отличается от терапии инфекционного насморка. Поэтому исследование мазка из носа на эозинофилы играет важную роль в диагностике аллергического насморка.Показатели эозинофилов
Важно также знать, имеется ли у пациента генетическая предрасположенность к аллергическому риниту, которая играет огромную роль в его возникновении. Если она есть – то развивается аллергический ринит.
Дело в том, что эозинофилы выходят на поверхность слизистой оболочке и при наличии спор грибков, которые обнаруживаются у большинства здоровых людей.
А эозинофилы воспринимают их как паразитов, с которыми они ведут борьбу.
Подготовка к процедуре необходима для правильного забора клинического материала и получения достоверных результатов анализа. Перед проведением процедуры не рекомендуется применять:
- противоаллергические,
- сосудосуживающие,
- антибактериальные лекарственные препараты местного действия.
Непосредственно перед забором материала надо очистить нос от слизи, тщательно сморкаться не желательно. После этого пациент должен слегка запрокинуть голову. Мазок из носа берут с помощью специального ватного тампона, который поочередно вводят в носовые ходы, плотно прижимают к слизистой оболочке и проворачивают его.
Затем проводят риноцитограмму – исследование полученного мазка под микроскопом. Предварительно мазок окрашивают. При этом гранулы эозинофильных лейкоцитов приобретают розовый цвет.
Результатом исследования является описание всех находящихся в образце клеток, грибов, флоры и указание их количества.
Риноцитограмма позволяет выявить увеличение численности эозинофилов, что может свидетельствовать об аллергической природе ринита.
Расшифровка результатов анализа
Результаты анализа оценивают по сравнению с нормальными показателями:
- Норма количества эозинофилов в мазке из носа у взрослых и детей, начиная с 13-летнего возраста, составляет 0,5-5%, что соответствует 0,02-0,3 эозинофила на 1 микролитр крови.
- У детей младше 13 лет норма немного выше и составляет 0,5-7%.
Степень выраженности аллергической реакции оценивают по количеству эозинофилов в мазке по сравнению с нормой:
- если эозинофилов не обнаружено или обнаружен только 1 эозинофильный лейкоцит, что является нормой, то это может свидетельствовать об отсутствии активности аллергической реакции,
- наличие у детей и взрослых 1,1-1,5 эозинофила может соответствовать слабой активности такой реакции,
- 6-15 клеток свидетельствует о средней активности,
- 16-20 эозинофильных лейкоцитов соответствует высокой активности,
- более 20 эозинофильных лейкоцитов в мазке свидетельствует о наличии очень высокой выраженности аллергии.
Повышение количества эозинофилов называется эозинофилией.
Она может свидетельствовать о наличии следующих болезней и состояний:
- Аллергические заболевания кожи и респираторных путей – при них количество эозинофилов увеличивается наиболее часто.
- Бронхиальная астма.
- Неаллергический эозинофильный ринит, причина возникновения неизвестна.
- Глистные заболевания (чаще вызванные аскаридами) и любые паразитарные болезни, вызываемые простейшими – такими, как лейшмании, лямблии, амебы, насекомыми, клещами и другими.
- Узелковый периартериит, который характеризуется поражением стенок мелких и средних артерий, сопровождающимся воспалением и некрозом. Чаще этому заболеванию неясной этиологии подвержены мужчины среднего возраста.
- Лейкемия. Сопровождается поражением сердечных клапанов, что ведет к быстрому развитию сердечной недостаточности. Чаще бывает у детей.
- Заболевания, обусловленные стафилококком, который, в частности, провоцирует развитие воспалительных заболеваний уха, горла и носа.
- Патология развития легких.
- Состояние иммунодефицита.
- Употребление некоторых лекарств.
Чтобы получить максимально достоверные результаты, процедуру взятия мазка из носа на эозинофилы через несколько дней повторяют. Эозинофилия не является заболеванием. Это клинический симптом, который наблюдается при разных болезнях или вызывается другими причинами и исчезает при излечении заболевания или устранении причин, вызвавших этот симптом.
Загрузка…
Источник: https://prof-medstail.ru/nos/eozinofily-v-mazke-iz-nosa
Почему могут быть повышены лейкоциты в мазке? Распространенные причины и методы лечения

Обнаружение лейкоцитов в мазке может озадачить и даже напугать человека. Однако не каждое значение считается патологическим и обязательно указывает на болезнь. Поэтому в этом вопросе следует разобраться поподробнее.
Если много, что это значит?
Чаще всего лейкоциты определяются в гинекологическом мазке у женщин, этот показатель используется для обнаружения воспалительного процесса в интимной зоне. Однако иногда их определяют и в мазках из ЛОР-органов и даже в мокроте из легких.
Лейкоциты представляют собой белые клетки крови, основная функция которых – иммунная защита организма. Увеличение лейкоцитов в тканях считается показателем активного воспалительного процесса.
Норма содержания клеток
В крови нормальным считается диапазон клеток от 4 до 9*109/л. Однако в ткани при воспалении проникает лишь небольшая часть лейкоцитов, причем в мазке из каждого места существуют определенные нормы клеток:
- В носу при обычном мазке определяется в норме от 10 до 15 клеток в поле зрения микроскопа. Для исследования отделяемого используется дополнительный метод риноцитограмма, который позволяет определить, какие именно лейкоциты повышены.
- В мокроте обычно имеется единичное количество клеток без определенной нормы. Патологией считается множественное скопление лейкоцитов, указывающее на воспалительный процесс.
- Патология горла может влиять на количество белых клеток в мазке из носа. Отделяемое слизистой оболочки глотки отправляется на посев и не используется для подсчета клеток.
- В отделяемом из уха лейкоциты обычно не определяют. Вместо цитологического исследования, мазок сразу отправляется на посев.
Отличия у мужчин и женщин
Многие интересуются, отличается ли количество клеток в норме у мужчин и женщин. Половые различия касаются мазков из половых органов, а также содержания лейкоцитов в моче. Однако при легочной и ЛОР-патологии нормы для обоих полов одинаковые.
Отчего повышаются?
При обнаружении высокого показателя рациональным является желание разобраться, почему вдруг повысились лейкоциты. Существует много причин, постараемся разделить их по локализации процесса.
Повышенный уровень в носу
Если в мазке из носа обнаружено больше 15 клеток в поле зрения, стоит подумать о таких проблемах:
- Инфекционный ринит вирусного или происхождения – банальная простуда. При этом состоянии очень часто повышаются лейкоциты, а повода для беспокойства нет. Поэтому во время обычного насморка сдавать мазок не следует.
- Аллергический ринит – частое патологическое состояние, при котором лейкоциты растут за счет эозинофилов. Именно эти клетки ответственны за аллергические реакции. При подозрении на такую болезнь рекомендуется сделать риноцитограмму.
- Синуситы – гайморит, фронтит, этмоидит. Эти болезни представляют собой воспаление околоносовых пазух. При синуситах лейкоциты в носу повышаются, что отражается на мазке.
- Хронический атрофический ринит – эта болезнь возникает вследствие длительного воспаления, вызванного бактериями или аллергическим процессом. В слизистой оболочке при многократных исследованиях обнаруживается стабильно высокий уровень лейкоцитов.
Это наиболее распространенные причины лейкоцитоза в мазке из носа, однако существуют и более редкие состояния, например, опухоли или васкулиты.
Большое количество в мокроте
Лейкоциты могут обнаруживаться и в мокроте, при этом очень важен правильный сбор материала, чтобы быть уверенными в том, что клетки попали из бронхиального дерева, а не из верхних дыхательных путей. Обучить сбору мокроты может медицинский работник больницы или лаборатории.
В мокроте повышаются лейкоциты при таких заболеваниях:
- Пневмония – воспаление легких бактериальной природы.
- Бронхит острый и хронический различного происхождения.
- Хроническая обструктивная болезнь легких в стадии обострения.
- Бронхиальная астма – повышены эозинофилы за счет аллергического воспаления.
- Бронхиальная астма при бактериальном обострении – повышаются нейтрофилы.
- Опухоли легких.
- Туберкулез.
- Абсцесс легкого и плевриты.
Все эти состояния, кроме часто встречающегося бронхита, довольно серьезные и требуют консультации пульмонолога. Один лишь анализ мокроты не является поводом для начала лечения, поэтому требуется дообследование.
Причины со стороны горла
Непосредственно с задней стенки горла мазок берется обычно лишь на посев. Однако патология горла может повлиять на количество лейкоцитов как в мокроте, так и в отделяемом из носа:
- Фарингит любой природы (вирусный, бактериальный, грибковый).
- Тонзиллит – воспаление глоточных миндалин.
- Опухоли глотки и гортани.
- Трахеит и ларингит.
- Аденоиды – разрастание глоточной миндалины, которое может осложняться ее воспалением – аденоидитом.
Лечение при повышении
Как можно сделать вывод из сказанного выше, причин для повышения лейкоцитов большое количество. И они не всегда связаны с бактериальным воспалением. Поэтому крайне важна консультация врача для интерпретации результатов обследования.
Для лечения различных причин лейкоцитоза могут использоваться:
- Антибиотики.
- Сосудосуживающие средства.
- Антигистаминные препараты.
- Гормональные лекарства.
- Противовирусные таблетки и уколы.
- Противогрибковые средства.
Важно правильно установить диагноз и подобрать соответствующее причине патологии лечение.
Источник: http://elaxsir.ru/simptomy/diagnostika/pochemu-mogut-byt-povysheny-lejkocity-v-mazke-rasprostranennye-prichiny-i-metody-lecheniya.html
