Цитологический вагиноз
Содержание
Цитолиз в гинекологии это
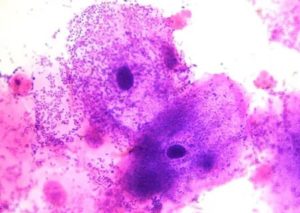
Цитолитический вагиноз – это процесс разрушения эпителиальных клеток влагалища. Происходит он, когда в силу каких-то причин молочнокислые бактерии, являющиеся нормальной микрофлорой влагалища, начинают активно размножаться.
Но именно эти бактерии продуцируют весьма активную молочную кислоту, которая поддерживает уровень рН на определенном уровне (3.8-4.5), не давая тем самым распространению болезнетворных микроорганизмов.
При увеличении концентрации молочной кислоты из полезного защитного фактора она становится агрессивным и оказывает разрушающее воздействие на клетки эпителия влагалища.
Клинически это воздействие проявляется в виде
- чувства жжения, зуда,
- наличия обильных творожистых выделений,
- отечности и покраснения половых органов.
Вагинозом называют поражение инфекцией слизистой влагалища. Но кто именно на это способен, если в вагинальной полости полно различных бактерий. Все вместе они образуют ее микрофлору. Здесь мирно соседствуют колонии различных микроорганизмов. Но главными в этой компании являются лактобациллы или молочнокислые бактерии.
Они тоже разные и объединяются в группу под названием «палочки Додерлейна». В общей сложности они составляют порядка 95% всего населения влагалища. Лактобактерии весьма полезны, так как производят пероксид водорода — вещество с сильными бактерицидными свойствами, выполняя, таким образом, санитарные функции.
Но иногда сами лактобактерии начинают вести себя неадекватно, а именно — интенсивно размножаться. О причинах позже. Сейчас о последствиях, а они вполне логичны.
Армия молочнокислых бактерий, значит, растет уровень молочной кислоты, последняя, будучи агрессивным соединением как все кислоты, начинает разъедать стенки влагалища, появляется зуд, жжение и то самое разрушение эпителиальных клеток вагинальной стенки под названием цитолиз.
Цитолитический вагиноз (Cytolytic vaginosis) — невоспалительный синдром,при котором отмечается значительный рост водород пероксидаза-производящих лактобацилл,что ведет к крайнему снижение вагинальной кислотности (ниже рH 4), в результате
которого происходитт разрушение влагалищного эпителия (цитолиз).
Причины воспалительного типа мазка (ВТМ)
- Инфекции и грибковые заболевания:
- трихомониаз;
- кандидоз;
- хламидиоз;
- актиномикоз;
- генитальный герпес;
- ВПЧ.
- Атрофический вагинит.
- Лучевая терапия (поражение радиацией).
- Беременность.
- Воздействие некоторых медикаментов.
- Внутриматочная спираль (ВМС).
Может ли быть причиной отклонений не инфекционный процесс, а предрак или рак? Как мы уже ранее говорили, при таком виде заключения врачи называют клетки «неопределенными».
Пока не совсем понятно — пройдет это самостоятельно после лечения или это все-таки предрак и необходимо удаление патологических участков шейки матки.
Мазок с шейки матки воспалительного типа (ВТМ) бывает и при легкой дисплазии (CIN 1). Ее наблюдают (женщина раз в 6 месяцев сдает мазок на онкоцитологию) или советуют удалить после биопсии — азотом, радиоволнами, электрическим током или иным способом.Все что касается дисплазии, вы можете прочесть в этом материале.
Если цитологическое исследование, соскоб выявил у вас ВТМ, необходимо проконсультироваться у врача относительно санации (лечения инфекции) шейки. После этого, примерно через 3 месяца нужно повторить онкоцитологию (лучше жидкостную цитологию) и если мазок вновь не будет в норме (не nilm), назначается кольпоскопия и дальнейшее обследование.
О том, почему вдруг лактобактерии начинают интенсивно размножаться, до сегодняшнего дня не известно.
Но была установлена достаточно достоверная взаимосвязь между недугом и более высоким уровнем гликогена в лютеиновую фазу менструаций. Гликоген же, как известно, служит питательной средой для молочнокислых бактерий.
В настоящее время цитолитический вагиноз стал все чаще беспокоить представительниц слабого пола. И причины тут разные.
| Точные причины и механизмы,ведущие к значительному размножению нормальной лактофлоры влагалищас последующей фрагментацией и (или) цитолизом вагинального эпителия до сих пор неизвестны. Единственная достоверная связь была выявлена только между развитием цитолитического вагиноза в лютеиновую фазу менструального цикла и видимо связана с повышением вагинального гликогена,служащего питательным субстрактом для лактобацилл.Иногда явления цитолитического вагиноза наблюдается при длительном применении вагинальных суппозиториев,содержащих лактобациллы. |
Отличие цитолитического вагиноза от молочницы
Для того чтобы правильно выбрать тактику лечения, необходимо провести дифференциальную диагностику с молочницей, протекающей с аналогичными жалобами. На помощь здесь приходит микроскопическое исследование мазка отделяемого и исследование такого показателя как рН влагалища.
При цитолитическом вагинозе отмечается снижение уровня рН до 3.5 и ниже, в мазке отмечается повышение уровня лактобацилл, обнаруживается большое количество разрушенных эпителиоцитов. Лейкоцитарная формула, ответственная за остроту процесса, при этом в норме.
Самым же ярким диагностическим признаком является отсутствие роста Candida albicans, что имеет место при кандидозе.
Отличия будут и в лечении этих двух состояний. Если в случае с грибковым поражением достаточно назначения препаратов типа флюконазола, то при цитолитичесом вагинозе такое лечение может принести облегчение только в случае сочетанного поражения.
Усилия гинекологов при вагинозе негрибкового происхождения должны быть направленны на снижение уровня молочнокислых бактерий и нормализацию рН влагалища.
В этих целях рекомендуется следующее:
- Ограничить использование гелей для интимной гигиены со средой рН ниже 4.5;
- Отменить использование вагинальных свечей, содержащих лактобактерии;
- Провести спринцевание слабо-щелочным раствором (1 чайная ложка соды на 0.5 литра воды);
- Использование геля Актиферта, обладающего оптимальной кислотностью.
Как женщина узнает о дисбактериозе?
Симптоматика дисбиоза такова:
- Появление белых творожистых выделений;
- Появления чувства жжения и зуда.
Женщине может показаться, что у нее молочница. Чаще всего так и бывает. Даже врачи могут поставить такой диагноз, исходя лишь из внешних изменений.
Но при более глубоком анализе микроскопическая картина показывает, что мазок чист, в нем нет грибка, значит, нет и молочницы.
Но бывает и так, что лактобактерии и возбудитель молочницы могут более-менее нормально сосуществовать, и данные патологии вполне могут сочетаться.
Диагностика дисбиоза микрофлоры влагалища
Любое эффективное лечение начинается с правильного диагноза. Он устанавливается из информации, которую дает цитограмма бактериального вагиноза как результат микроскопического исследования содержимого вагины и данных лабораторных анализов.
Признаки дисбактериоза
- Нормальная лейкоцитарная формула (в поле зрения микроскопа не более 10);
- Кислотность ниже pH 3,5;
- Деформированные свободнолежащие ядра клеток;
- Цитолиз эпителия;
- Ключевые «ложные» клетки — большей частью это лактобактерии, оказавшиеся на внешней мембране клеток влагалищного эпителия.
Как лечится цитолитический вагиноз
Если это вагинальный кандидоз (молочница), то потребуется местное лечение противогрибковыми препаратами, например, «Клотримазолом». Также против молочницы используются лекарственные средства с действующими веществами: изоконазол, миконазол, натамицин, нистатин.
Если это бактериальный вагиноз, в мазках из цервикального канала обнаружены ключевые клетки, кокковая флора, то назначат антисептические средства вроде «Гексикона» (хлоргексидина), метронидазол или препарат комплексного действия — «Тержинан».
Если обнаружен урогенитальный трихомониаз назначаются препараты группы нитроимидазолов: Метронидазол, Тернидазол, Неомицин, Нистатин.
При хламидийном цервиците принимают тетрациклин, доксициклин и или эритромицин внутрь.При актиномикозе, спровоцированном ношением внутриматочной спирали (ВМС), необходимо сначала удалить внутриматочный контрацептив. А далее, есть варианты. Это могут быть антибиотики пенициллинового ряда:
- тетрациклины;
- цефалоспорины (цефаклор, цефалексин);
- аминогликозиды (амикацин, гентамицин, тобрамицин).
Антибактериальные препараты широкого действия:
- метронидазол (метрогил, трихопол, эфлоран);
- клиндамицин (далацин, климицин, клиндамицин).
Отлично помогают следующие лекарственные средства:
- ко-тримоксазол;
- сульфадиметоксин;
- сульфакарбамид.
В случае обострения генитального герпеса, врачи рекомендуют провести местную терапию препаратами:
- «Ацикловир»;
- Фамцикловир;
- Валацикловир.
Если рецидивы заболевания частые, эти же лекарства назначаются в виде таблеток для приема внутрь.
Если в соскобе был обнаружен ВПЧ (вирус папилломы человека), особенно если это онкогенные типы (HPV 16, 18, 31, 33, 39, 50, 59, 64, 68, 70), женщине рекомендуют сдавать цитограмму раз в 3-6 месяцев.
К сожалению, лечения ВПЧ не существует. Но в течение 1-2 лет после манифестации заболевания иммунитет перебарывает вирус, и тот перестает негативно влиять на шейку. Главное, продержаться эти несколько месяцев.
При атрофическом кольпите (атрофический тип мазка, АТМ) лечение проводится антибактериальными средствами, обычно комплексного действия, а в дальнейшем женщине назначают заместительную гормональную терапию (ЗГТ) при необходимости и в случае отсутствия для нее противопоказаний.
Что касается лечения, то на сегодняшний день его в нужном для больных виде просто не существует, оно еще не разработано. Врачи могут предложить короткий курс, при котором назначается спринцевание раствором бикарбоната натрия (4%). Раствор имеет щелочную среду и способствует нормализации уровня pH в вагинальной полости, так как слабая щелочь частично нейтрализует излишнюю кислотность.
Клиницист с большим опытом после микроскопического исследования влагалищных выделений сможет поставить точный диагноз — «цитолитический вагиноз».
Лечение цитолитического вагиноза исключает противогрибковые препараты, рекомендует применение вместо тампонов, мягких прокладок во время месячных, а также процедуры с применением сидячих ванн в растворе бикарбоната натрия.
Для ингибирования молочнокислых бактерий также применяют аугментин – антибиотик, включающий клавулоновую кислоту и амоксициллин. Но лечение должно проходить под наблюдением врача. Самолечение может только навредить. При адекватном же лечении наблюдается длительная ремиссия.
Рекомендации врача при признаках цитолитического вагиноза
Простые приемы помогут избавиться от неприятных симптомов. Для этого следует:
- Провести до 2 спринцеваний слабощелочным раствором бикарбоната натрия. Для его приготовления чайную ложку соды растворяют в 0,5 л воды;
- Отказаться от пользования свечами с лактобактериями в составе: лакнонорм, ацилакт;
- Полностью исключить кислые средства для интимной гигиены.
При сочетании молочницы с цитолитическим вагинозом стоит последовать указаниям только лечащего врача.
Лечение цитолитического вагиноза полностью не разработано.
Современные средства гигиены и цитолитический вагиноз
ЦВ (цитолитическую вагинальную) инфекцию связывают с использованием средств для интимной гигиены с кислым уровнем pH. Это могут быть гели для подмывания, ежедневные тампоны или прокладки. Их удобство не всегда оправдано.
Микробиологические нарушения, связанные с эпителием влагалища, могут быть вызваны также:
- Антиспермицидными кремами;
- Презервативами;
- Другими видами местной контрацепции.
Их чрезмерное использование представляет достаточную угрозу для самочувствия и здоровья женского организма. Также к причинам относятся:
- Частая смена партнеров, вызывающая смешивание чуждых микрофлор, что в условиях слабого иммунитета может спровоцировать рост патогенных бактерий.
- Дисбактериоз может стать следствием и различных способов спринцевания. И тогда достигается обратный эффект — нарушается естественный микробиологический состав вагины.
- Бесконтрольное использование антибиотиков тоже может привести к дисбиозу бактериальной среды.
Профилактических мер стоит придерживаться и при выборе белья. Гораздо лучше будут вести себя дышащие натуральные материалы, пропускающие кислород.
Источник: https://womanginekol.ru/tsitoliz-ginekologii/
Цитолиз — разрушение. Что разрушается в женском организме при цитолитическом вагинозе? — Инфекций.НЕТ
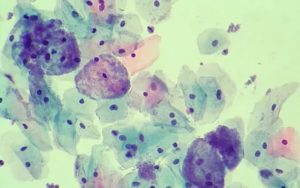
Уже одно только название заболевания «цитолитический вагиноз» несет в себе достаточно информации.
Что такое цитолитический вагиноз?
Вагинозом называют поражение инфекцией слизистой влагалища. Но кто именно на это способен, если в вагинальной полости полно различных бактерий. Все вместе они образуют ее микрофлору. Здесь мирно соседствуют колонии различных микроорганизмов.
Но главными в этой компании являются лактобациллы или молочнокислые бактерии. Они тоже разные и объединяются в группу под названием «палочки Додерлейна». В общей сложности они составляют порядка 95% всего населения влагалища.
Лактобактерии весьма полезны, так как производят пероксид водорода — вещество с сильными бактерицидными свойствами, выполняя, таким образом, санитарные функции. Также они вырабатывают молочную кислоту, тем самым обеспечивая соответствующий кислый уровень влагалища pH 3,8—4,5.В таких условиях любые другие бактерии, в том числе и болезнетворные, оказываются нежизнеспособными и не могут угрожать женскому здоровью.
Но иногда сами лактобактерии начинают вести себя неадекватно, а именно — интенсивно размножаться. О причинах позже. Сейчас о последствиях, а они вполне логичны.
Армия молочнокислых бактерий, значит, растет уровень молочной кислоты, последняя, будучи агрессивным соединением как все кислоты, начинает разъедать стенки влагалища, появляется зуд, жжение и то самое разрушение эпителиальных клеток вагинальной стенки под названием цитолиз.
Нарушен естественный микробиологический баланс влагалища и у женщины начинаются проблемы, такие как цитолитический вагиноз.Другие члены микробиологического сообщества вагины
А кто же еще живет во влагалище? Кто эти 5%?
На самом деле, это около 40 видов других бактерий, среди которых имеются:
- Микоплазмы;
- Коринебактерии;
- Бактероиды;
- Пептострептококки;
- Стафилококки.
Каждый из них тоже обитает здесь не зря. Их количество регулируется уже известными молочнокислыми бактериями. Но при ослаблении последних, меньшинство не ждет, и начинает смертельную борьбу за первенство. А это в итоге выливается в цитолитический вагиноз.
Причины цитолитического вагиноза
О том, почему вдруг лактобактерии начинают интенсивно размножаться, до сегодняшнего дня не известно.
Но была установлена достаточно достоверная взаимосвязь между недугом и более высоким уровнем гликогена в лютеиновую фазу менструаций. Гликоген же, как известно, служит питательной средой для молочнокислых бактерий.
В настоящее время цитолитический вагиноз стал все чаще беспокоить представительниц слабого пола. И причины тут разные.
Лечение цитолитического вагиноза
Что касается лечения, то на сегодняшний день его в нужном для больных виде просто не существует, оно еще не разработано. Врачи могут предложить короткий курс, при котором назначается спринцевание раствором бикарбоната натрия (4%). Раствор имеет щелочную среду и способствует нормализации уровня pH в вагинальной полости, так как слабая щелочь частично нейтрализует излишнюю кислотность.
Клиницист с большим опытом после микроскопического исследования влагалищных выделений сможет поставить точный диагноз — «цитолитический вагиноз».
Лечение цитолитического вагиноза исключает противогрибковые препараты, рекомендует применение вместо тампонов, мягких прокладок во время месячных, а также процедуры с применением сидячих ванн в растворе бикарбоната натрия.
Для ингибирования молочнокислых бактерий также применяют аугментин – антибиотик, включающий клавулоновую кислоту и амоксициллин. Но лечение должно проходить под наблюдением врача. Самолечение может только навредить. При адекватном же лечении наблюдается длительная ремиссия.
Неприятно, но жить можно
Безусловно, цитолитический вагиноз — вещь неприятная и лечению не поддается. Врачи советуют убирать болезнь простой диетой и терпением. Можно исключить молочнокислые продукты, сладкое, различные гели, содержащие лактобактерии. Диета поможет как-то отрегулировать микробиологический баланс, хотя врачи правы, что лечить собственно нечем.
Но медицинская наука не стоит на месте, и это радует. То, что сегодня представляет медицинскую задачу, не имеющую решения, уже завтра получит адекватное решение и соответствующее лечение.
Главное, не избегать доктора, а найти хорошего гинеколога, способного максимально улучшить физическое состояние женщины. А оно чаще всего зависит от образа жизни современного человека, для которого низкий иммунитет, эмоциональные перегрузки, гормональные сбои — привычные вещи.
Может, надо избирательнее подходить к современным изыскам цивилизации и больше пользоваться дарами природы. Благо, у нее их предостаточно.Источник: http://www.infekcii.net/citoliticheskij-vaginoz/
Цитолитический вагиноз: причины, симптомы и лечение
- 22 Июня, 2018
- Гинекология
- Ирина Халус
Вагиноз цитолитический — проблема, с которой приходится сталкиваться многим представительницам прекрасного пола. Недуг связан с нарушением нормального состава микрофлоры кишечника и изменением кислотности среды внутри влагалища.
Разумеется, пациентки с подобным диагнозом интересуются любой дополнительной информацией. Что представляет собой болезнь и почему развивается? На какие симптомы важно обратить внимание? Какой врач лечит цитолитический вагиноз? Существуют ли эффективные терапевтические мероприятия? Ответы на эти вопросы ищут многие женщины.
Что представляет собой заболевание?
Вагиноз цитолитический — довольно распространенная патология, которая сопровождается снижением рН влагалища с дальнейшим активным размножением молочнокислых бактерий.
Подобные изменения постепенно приводят к цитолизу (разрушению) эпителиальных клеток влагалища и, соответственно, снижению функциональности половых органов. Например, слишком кислая среда негативно сказывается на жизнедеятельности сперматозоидов, что может стать причиной бесплодия. Кстати, воспалительный процесс при данной форме вагиноза отсутствует.
Механизмы развития заболевания
Как известно, микрофлора влагалища на 95 % состоит из лактобацилл — молочнокислых бактерий. Эти микроорганизмы необходимы для нормальной работы репродуктивной системы.
Например, они вырабатывают перекись водорода, который обладает бактерицидными и антисептическими свойствами.
Еще одним веществом, синтезируемым бактериями, является молочная кислота, которая создает необходимый кислый рН в полости влагалища (в норме этот показатель колеблется в пределах от 3,8 до 4,5).
Но в некоторых случаях наблюдается избыточная активация лактобактерий. Количество микроорганизмов увеличивается и, соответственно, повышается объем синтезируемой молочной кислоты. В избытке это вещество негативно влияет на эпителиальные ткани влагалища. Кислота буквально разъедает клетки — это и называют цитолизом.
Основные причины появления недуга
Почему развивается цитолитический вагиноз? Причины, к сожалению, еще не изучены. Ученым лишь удалось установить, что имеется связь между развитием вагиноза и повышением уровня гликогена во время лютеиновой фазы менструального цикла. Как известно, именно это вещество является основной питательной средой для лактобактерий.
К прочим факторам риска относят и использование неподходящих средств по уходу за телом. Как известно, многие гели для интимной гигиены имеют кислую реакцию и содержат лактобактерии.
В некоторых случаях (например, при дисбактериозе) применение подобных средств оправдано.
С другой стороны, подобный гель делают внутреннюю среду влагалища более кислой, одновременно повышая количество молочнокислых микроорганизмов, что может привести к цитолизу.
Иногда подобная патология связана с применением лекарственных средств. К перечню потенциально опасных медикаментов относят гормональные контрацептивы, суппозитории с лактобактериями, антиспермицидные кремы и т. д. Подобные средство можно использовать только с разрешения врача.Специалисты выделяют и другие факторы риска. В частности, негативно на состоянии репродуктивной системы сказывается постоянное ношение прокладок, использование тампонов. Частая смена половых партнеров также может спровоцировать нарушение качественного и количественного состава микрофлоры.
Цитолитический вагиноз: симптомы и особенности клинической картины
На какие признаки стоит обращать внимание? Вагиноз сопровождается следующими симптомами:
- Зуд в области наружных половых органов, который, как правило, усиливается в ночное время, что сказывается на качестве сна пациентки.
- Жжение во влагалище.
- Локальное повышение температуры (пораженные ткани становятся горячими на ощупь).
- Иногда наружные половые органы отекают, кожа приобретает красноватый оттенок.
- К перечню симптомов относят также появление белых творожистых выделений из влагалища со слабым кисловатым запахом (по типу молочницы). К слову, у некоторых пациенток выделения отсутствуют.
Как можно увидеть, перечень симптомов стандартный — клиническая картина напоминает обычное воспаление половых органов.
Как выглядит процесс диагностики?
При наличии вышеописанных симптомов стоит обязательно обратиться к врачу-гинекологу. После сбора анамнеза и стандартного внутреннего осмотра специалист назначает лабораторные исследования. Вагиноз цитолитический — недуг, который диагностируется под микроскопом. Вот основные критерии, на которые обращает внимание специалист:
- уровень кислотности в полости влагалища сильно снижается — рН меньше 3,5;
- следы воспалительного процесса отсутствуют, количество лейкоцитов соответствует норме;
- наряду с этим можно заметить большое количество поврежденных эпителиальных клеток, что свидетельствует о наличии цитологического процесса;
- важным диагностическим критерием является и наличие свободных клеточных ядер (часто они деформированы);
- во время микроскопического исследования обнаруживаются ложные ключевые клетки, которые представляют собой прикрепленные к поверхности эпителиальных клеток лактобациллы.
Руководясь результатами анализов, врач может поставить диагноз и составить эффективную схему лечения.
Вагиноз или кандидоз?
Вагиноз цитолитический довольно часто путают с молочницей, ведь клиническая картина в данном случае характеризуется наличием тех же симптомов. Это нередко приводит к неверной самодиагностике и началу неправильной терапии. Разницу между данной формой вагиноза и кандидозом имеется:
- рН при молочнице, как правило, колеблется в пределах от 3,5 до 4,5 и практически никогда не опускается ниже;
- бакпосев при кандидозе дает возможность определить наличие грибков;
- кандидоз сопровождается образованием псевдогифов, а при вагинозе наблюдается появление ложных ключевых клеток и разрушение эпителиальных клеток.
Если начать противокандидозную терапию при цитолитическом вагинозе, то возможно кратковременное исчезновение симптомов, которые, впрочем, быстро появляются снова. Противогрибковые лекарства в данном случае не действуют, ведь развитие недуга никак не связано с размножением дрожжевых грибков.
Цитолитический вагиноз: как лечить?
К сожалению, на сегодняшний день нет специальных лекарств, способных справиться с недугом. Решение о том, какие использовать препараты для лечения цитолитического вагиноза, принимает лечащий гинеколог.
В данном случае крайне важно нормализовать показатель рН. С этой целью врачи рекомендуют спринцевания слабым раствором бикарбоната натрия. Приготовить лекарство просто — чайную ложку нужно растворить в 500 мл теплой (заранее прокипяченной) воды. Спринцевания можно заменить сидячими ванночками.
Боль, зуд и жжение во влагалище можно устранить с помощью «Актиферта». В некоторых случаях гинеколог может назначать прием «Аугментина».
Это антибиотик, ингибирующий активность лактобактерий (использовать его самостоятельно нельзя).
Также пациентам рекомендуют отказаться от использования кислых средств для личной гигиены и ни в коем случае не применять суппозитории, содержащие лактобактерии («Лактонорм», «Ацилакт»).
Существуют ли эффективные средства народной медицины?
Некоторые средства домашнего приготовления помогут ускорить процесс восстановления микрофлоры организма.
- Полезными считаются теплые сидячие ванночки. Для приготовления лекарственных растворов используют цветы ромашки, листья грецкого ореха, дубовую кору, плоды можжевельника. Процедуру рекомендуют проводить ежедневно, оставаясь в воде в течение 15-20 минут.
- При цитолитическом вагинозе некоторые специалисты рекомендуют вводить во влагалище марлевые тампоны, смоченные в облепиховом масле. Процедуру лучше проводить перед сном так, чтобы лекарство оставалось внутри в течение 6-7 часов.
- Для спринцеваний используются отвары ромашки, шалфея, череды, настой из дубовой коры.
В любом случае перед началом проведения любых домашних процедур нужно проконсультироваться с лечащим гинекологом.
Профилактические мероприятия
На самом деле каких-то специфических профилактических мероприятий не существует. Тем не менее женщинам стоит соблюдать некоторые врачебные рекомендации.
В первую очередь нужно придерживать правил личной гигиены.
Помните, что мыло подходит далеко не каждой женщине — для водных процедур лучше использовать специальные средства для интимной гигиены, которые должны подбираться индивидуально.
Специалисты также рекомендуют отказаться от ношения синтетического нижнего белья — лучше отдать предпочтение натуральным тканям. Ежедневное использование прокладок также негативно сказывается на состоянии половых органов. Стоит отказаться от ношения чересчур узкой и тесной одежды, которая препятствует нормальному кровообращению в малом тазу.
Источник: https://SamMedic.ru/334551a-tsitoliticheskiy-vaginoz-prichinyi-simptomyi-i-lechenie
Причины, симптомы и лечение бактериального вагиноза
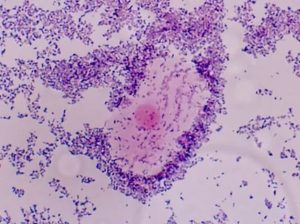
Репродуктивная система женщины устроена уникально. Состав микрофлоры напрямую влияет на самочувствие и вероятность заражения патогенными инфекциями. Из этой статьи вы узнаете все о том, что такое бактериальный вагиноз, каковы симптомы и лечение этого заболевания, как распознать признаки патологии и каковы причины возникновения болезни.
Что за болезнь
Бактериальный вагиноз – это невоспалительное заболевание женской репродуктивной системы, при котором на фоне изменения качественного состава микрофлоры влагалища начинают активно размножаться патогенные микроорганизмы. Данная болезнь не связана с присутствием в организме женщины инфекции, передающейся половым путем или заражением грибами или простейшими.
Дисбактериоз влагалища приводит к тому, что резко снижается количество полезных бактерий, которые должны там быть постоянно. В итоге развивается анаэробный дисбиоз и растет популяция грамотрицательных анаэробных бактерий.
Важно! Данная патология отличается от бактериального вагинита отсутствием признаков воспаления.Бактериальный вагиноз развивается довольно часто. Патологию диагностируют у женщин. Однако при наличии инфекции у одного полового партнера, лечение проводят и у мужчин. Нередко из-за гормонального перепада болезнь развивается при беременности или в климактерический период.
Возбудители патологии
Вагинальный дисбактериоз не имеет каких-то специфических возбудителей. На фоне снижения полезной флоры, которая обеспечивает нормальную кислую среду, в которой патогенные микроорганизмы не могут размножаться, влагалище заселяется колониями разных условно-патогенных бактерий.
В понятие заболевания можно отнести:
- гарднереллез;
- микоплазмоз;
- кандидоз.
Спровоцировать вагиноз могут и другие бактерии, которые при нормальной микрофлоре содержатся в незначительных количествах, а при ее изменении начинают интенсивно размножаться.
При проведении анализа можно обнаружить мобилункус в мазке, бактероиды, пептококки и пептострептококки. Однако выделения имеют неприятный запах именно из-за размножения гарднереллы, так как она формирует аминокислоты, из которых выделяют летучие амины, запах которых напоминает гнилую рыбу.
Причины развития заболевания
Основная причина развития бактериального вагиноза – снижение лактобактерий, служащих природным барьером от инфекций и отделяющих внешнюю среду и полость матки. Однако проблемы развиваются и на фоне следующих факторов:
- общее снижение иммунной защиты организма;
- частое использование мыла при соблюдении интимной гигиены;
- частое спринцевание;
- гормональные перепады (беременность, климакс).
Нередко развивается дисбактериоз после антибиотиков, особенно, когда лечение было очень длительным и состояло из нескольких антибактериальных препаратов. Присутствие инородных тел во влагалище, частое использование тампонов также может сказаться на состоянии микрофлоры органа.
Примечание! Среди пациенток с диагнозом бактериальный вагиноз больше тех, которые используют внутриматочную спираль.
Отрицательно на состоянии микрофлоры влагалища могут сказаться такие факторы:
- ношение тесного синтетического белья;
- некачественные каждодневные гигиенические прокладки;
- неправильное питание, лишенное кисломолочных продуктов;
- наличие хронических патологий кишечника и дисбактериоз в том числе;
- состояния иммунодефицита;
- перенесенные заболевания органов малого таза;
- сопутствующие гинекологические патологии;
- применение гормональных контрацептивов в таблетках или свечах.
Все эти факторы приводят к развитию осложнений и патологии, требующей медицинского лечения.
Классификация заболевания
Классификация бактериального вагиноза выделяет несколько стадий течения патологии и видов в зависимости от характера болезни.
По степени тяжести выделяют 3 разновидности:
- 1 стадия – в мазке нет полезной флоры, но патогенная в пределах нормы;
- 2 стадия – снижение палочек Додерлейна и рост грамотрицательной и грамположительной флоры;
- 3 стадия – высокое содержание патогенных микроорганизмов, молочнокислые бактерии полностью отсутствуют.
По характеру протекания болезни выделяют острый вагиноз, стертый и бессимптомный.
Симптоматика заболевания
К сожалению, первые признаки развития бактериального вагиноза могут появиться далеко не сразу. Из-за этого сложно начать вовремя лечить болезнь. Иногда патологию удается определить во время плановой диагностики у гинеколога.
Во время острой фазы вагиноза могут появляться такие жалобы:
- серо-белые пенистые выделения из влагалища;
- запах выделений напоминает испорченную рыбу;
- боль при мочеиспускании;
- жжение и зуд наружных половых органов;
- дискомфорт во время половых отношений.
Если первая помощь не оказана, яркие симптомы могут на время исчезнуть, однако болезнь не пройдет совсем без последствий. Вскоре женщина может отмечать увеличение объема выделений незадолго до начала менструации, после половых контактов. В области промежности, на внутренней поверхности бедер и около анального отверстия может появляться раздражение и покраснение кожи.
Если инфекция возникла у взрослых мужчин, симптомы будут следующими:
- воспалительные процессы в мочеиспускательном канале;
- боли при мочеиспускании;
- воспаления на крайней плоти и коже головки;
- частые позывы в туалет.
Избавиться от бактериального вагиноза вполне возможно. Чтобы вылечить болезнь, следует как можно раньше обратиться к врачу для диагностики заболевания.
Диагностика патологии
Для выявления бактериального вагиноза у женщин проводят такие медицинские исследования:
- определяют ph влагалища (при вагинозе он выше 4,5);
- цитологию;
- ПЦР-анализ;
- тест на амины;
- посев мазка на питательную среду;
- микроскопическое исследование мазка.
Примечание! Взрослым мужчинам для выявления инфекции необходимо сдать на лабораторный анализ секрет предстательной железы.
Для постановки точного диагноза обычно недостаточно одного исследования. Важно дифференцировать болезнь от молочницы, других урогенитальных инфекций. Даже если очевидна цитограмма бактериального вагиноза (как она выглядит, можно увидеть на фото), все равно применяют 3-4 методики одновременно. Если все оказываются положительными, врач подбирает подходящие методы лечения.
Принципы лечения
При вагинозе проводится лечение в домашних условиях. Врач выдает рецепт, направленный на то, чтобы активизировать естественные защитные силы организма, нормализовать гормональный фон и устранить патогенных возбудителей. Следующий этап лечения – восстановление микрофлоры влагалища.
Чтобы избежать обострения, врач может назначить такие лекарства:
- «Метронидазол»;
- «Трихопол»;
- «Мирамистин»;
- «Орнидазол»;
- «Тержинан».
Антибиотики применяются только в случае присоединения бактериальной инфекции. Доктор может назначить как местные средства, так и общего применения.
Практически всегда наряду с основным лечением врачи назначают свечи от бактериального вагиноза. Хорошо зарекомендовал себя такой препарат, как «Гексикон». При грибковых поражениях выписывают «Пимафуцин».
После того, как основная инфекция будет устранена, следует начать принимать препараты, восстанавливающие нормальную микрофлору. Назначают «Ацилакт» в форме свечей для восстановления флоры либо «Лактобактерин» и «Бифидумбактерин».
Лечение народными средствами может быть уместно только наряду с основной терапией. Местные способы, такие, как спринцевание содой и отварами дает только временный эффект и лишь снимает симптомы. Использовать народные способы стоит для общего укрепления иммунитета.
Профилактика
Профилактика заключается в выполнении следующих рекомендаций:
- периодически посещать женского врача и сдавать анализы;
- не спринцеваться антисептическими средствами;
- не заниматься самолечением, принимая гормоны и антибиотики;
- следить за правильным сбалансированным питанием;
- соблюдать гигиену половых органов с помощью специальных средств.
Вагиноз, который был обнаружен и вылечен своевременно, как правило, не опасен.
Периодическое обследование и чуткость к собственному организму помогут женщине сохранить репродуктивную функцию и отличное самочувствие!
Смотрите видео:
Поделитесь с друзьями и оцените публикацию.Вам не трудно, а автору приятно.
Спасибо.
Источник: https://facey.ru/zdorove/lechenie/bakterialniy-vaginoz.html
Вагиноз при климаксе лечение, бактериальный вагиноз — лечение симптомы причины диагностика
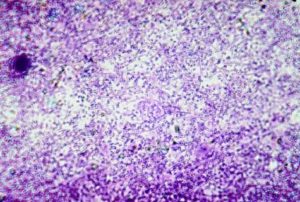
Бактериальный вагиноз – это невоспалительное заболевание женской репродуктивной системы, при котором на фоне изменения качественного состава микрофлоры влагалища начинают активно размножаться патогенные микроорганизмы.
Данная болезнь не связана с присутствием в организме женщины инфекции, передающейся половым путем или заражением грибами или простейшими.
Дисбактериоз влагалища приводит к тому, что резко снижается количество полезных бактерий, которые должны там быть постоянно.
В итоге развивается анаэробный дисбиоз и растет популяция грамотрицательных анаэробных бактерий.
Бактериальный вагиноз развивается довольно часто. Патологию диагностируют у женщин. Однако при наличии инфекции у одного полового партнера, лечение проводят и у мужчин. Нередко из-за гормонального перепада болезнь развивается при беременности или в климактерический период.
Бактериальный вагиноз – это не воспалительное заболевание или патология, которая передается при половом контакте. Недуг возникает в течение жизни, по крайней мере, один раз у каждой женщины репродуктивного возраста. Причины патологии могут быть совершенно разные.
Бактериальный вагиноз – это своеобразный дисбактериоз, возникающий во влагалище. Недомогание начинается со снижения численности колоний лактобацилл. В норме они населяют слизистую оболочку влагалища, создавая нужную кислотность. Полезные бактерии препятствуют возникновению инфекций, размножению патогенной флоры.
- стафилококки;
- стрептококки;
- кишечные палочки;
- анаэробы.
Статистика показывает, что гарднереллез – бактериальный вагиноз – диагностируется у пациенток чаще всего. Узнать, какие именно бактерии спровоцировали заболевание, можно при помощи лабораторных исследований.
Дисбактериоз при климаксе симптомы лечение
Если выявляется тенденция к нарушению микрофлоры, то назначается небольшой профилактический курс лечения. Лечение бактериального дисбактериоза включает в себя соблюдение специальной диеты с полным отказом от продуктов, содержащих химические добавки, а также сахара, приправ, копченой и маринованной пищи.
При этом в большинстве случаев эта болезнь проявляется в незначительной степени, однако может стать причиной развития ряда серьезных воспалительных заболеваний женской половой сферы инфекционного характера. Совсем иначе может развиваться ситуация, если женщина до наступления беременности имела в анамнезе диагноз бактериального вагиноза.
Техника наложения гипсовой повязки Общие принципы оказания первой медицинской помощи Правила оказания первой медицинской помощи Иммобилизация.
- Какие препараты можно попить при климаксе
- Препарат при климаксе менсе
- Таблетки при климаксе эстровэл отзывы
- Как снизить при климаксе приливы
- Угри при климаксе лечение
- Ранний климакса у женщин лечение
Факторы риска
Многие представительницы слабого пола задаются вопросом о том, передается ли бактериальный вагиноз половым путем? Ответ на него, вероятно, будет отрицательным. Но при этом есть оговорка.
Все патогенные бактерии, которые вызывают дисбактериоз влагалища, передаются при половом контакте. Но они также населяют влагалище здоровой женщины. Можно сказать, что заболевание невозможно получить половым путем. Но частая смена партнеров значительно повышает вероятность того, что возникнет бактериальный вагиноз.
Причины патологии могут косвенно заключаться в женских особенностях. Эрозия шейки матки, частые воспалительные процессы, беременность и послеродовой период повышают вероятность бактериального вагиноза.
Расшифровка цитологического исследования мазка шейки матки
Шейка матки здоровой женщины покрыта цилиндрическим эпителием, а влагалище плоским. Что касается вагинальной микрофлоры, то она представляет собой не кокки, а палочки. Некоторые показатели зависят от фазы цикла — карио-пикнотический и ацидофильный индексы, базальные и парабазальные клетки, число лейкоцитов. Они дают информацию о работе яичников.
Класс 1. Отсутствие патологических изменений в исследованном материале. Клетки имеют нормальные размеры и форму, правильно расположены.
Класс 2. Понижена морфологическая норма некоторых клеточных элементов, что является признаком воспаления или инфекции. Такой результат может быть признаком вагиноза. В подобных случаях показана дальнейшая диагностика для постановки точного диагноза и подбора адекватной терапии.
Класс 3. В материале присутствуют единичные клетки с нарушениями в строении ядра и цитоплазмы (дисплазия или же гиперплазия). Число таких патологических клеток невелико. Пациентку направляют на повторную цитологию.
Класс 4. В исследованном мазке обнаруживаются клетки со злокачественными изменениями ядра, хроматина и цитоплазмы. Эти патологические изменения говорят о наличии у пациентки предракового состоянии.Класс 5. Присутствие в мазке большого количества атипичных клеток (их намного больше нормы). В таком случае диагностируют начальную стадию рака.
— Норма. Отсутствие патологии не имеет какого-либо специального обозначения.
— Вагиноз, койлоцитоз – HPV.
— Дисплазия шейки матки в зависимости от степени — CIN I, CIN II или CIN III.
— Рак шейки матки — Carcinoma (pax).
— ЦБО. Нормальные показатели, патологических изменений нет.
-Цитограмма воспаления. Показатели, говорящие о развитии воспалительного процесса (цервицита).
— Лейкоцитарная инфильтрация – повышенное число лейкоцитов. Это является признаком вагиноза, экзоцервита или эндоцервита.
— Койлоциты – присутствие клеток, говорящих о ВПЧ.
— Пролиферация – ускорение клеточного деления. Такое состояние характерно для воспалительного процесса в матке. При сильной пролиферации имеет место запущенное воспаление.
— Лейкоплакия – в мазке присутствуют патологически измененные (но при этом не раковые) клетки.
— Метаплазия – один вид клеток замещается другим. Считается нормой для пациенток, которые проходили лечение неонкологических патологий матки в менопаузе. Кроме того, это состояние нормально для женщин, пребывающих в менопаузе более 6 лет.
— Дисплазия – предраковая патология.
— ASC-US – наличие измененных клеток плоского эпителия с неизвестной этиологией. Чаще имеет место у пациенток старше 45, когда снижается производство эстрогенов.
— AGC – изменения цилиндрических клеток, которые могут говорить о вагинозе или каких-либо других заболеваниях. Такой результат требует дополнительной уточняющей диагностики.
— L-SIL – присутствие небольшого числа атипичных незлокачественных клеток. В этом случае пациентку направляют на дальнейшее обследование (биопсия и кольпоскопия).
— ASC-H – патологические изменения в клетках, которые свидетельствуют о предраковой патологии или же о начинающемся онкологическом процессе.
— HSIL является онкоцитологией (присутствуют измененные плоские клетки). Таким пациенткам проводят безотлагательные лечебные мероприятия, чтобы не допустить перерождения в злокачественную опухоль.
— AIS – Эта аббревиатура говорит о том, что были выявлены цилиндрические злокачественные клетки. При таких результатах необходимо срочное лечение.
Источник: https://gidroz.ru/matka/citoliticheskij-vaginoz.html
