Боль в пояснице, отдает в левую ногу, онемение конечностей
Содержание
Боли в пояснице и ноге: причины, диагностика, лечение
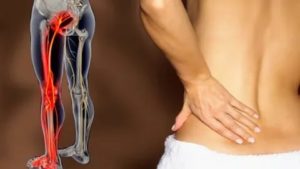
Боль в пояснице, иррадиирующая в ноги, доставляет немало проблем.
Болевой синдром такого вида может свидетельствовать о многих заболеваниях.
Самостоятельно определить причину таких патологий невозможно.
Нередко для диагностирования привлекают врачей разных профилей: ортопеда, терапевта, невролога и даже гастроэнтеролога.
Визит к специалисту откладывать не стоит, так как боль сама не пройдёт.
Причины и характер болей
Проблемы со спиной в области поясницы нельзя определить однозначно. Они могут возникнуть из-за воспалений и патологий нижней части позвоночника. Болевые ощущения также различаются: боль ноющая, тянущая, простреливающая. Только тщательное обследование может установить причину боли.
Все причины, вызывающие болезненные реакции в поясничном отделе с отдачей в ноги, можно условно разделить на типы:
- Вегетососудистый. Вместе с болью в пояснице ощущается онемение или жжение в нижних конечностях. При внезапной смене позы тела, сразу возникают болевые ощущения. На болезненном участке кожа бледнеет и холодеет.
- Мышечно-тонический. Для этого типа характерно нарушением осанки, спазмы и ограничение подвижности конечностей. К этому виду относится остеохондроз, протрузии и грыжи межпозвоночных дисков. Боли постоянные и тянущие, что вызывает неосознанное ограничение двигательной активности.
- Нейродистрофический. Боль с ощущением жжения усиливается в вечернее время. К этому типу относится запущенная стадия патологии. Уже наблюдаются изменения в сосудах, защемляются нервные окончания в пояснице. Это становится причиной опухолей и воспалений в позвоночнике.
Вертеброгенные причины
Распространение боли из поясницы в ноги (неважно в какую) провоцируются определёнными заболеваниями:
- Ишиалгия. Отличительной чертой патологии является место локализации воспалительного процесса ‒ крестец. Боль постепенно переходит в поясницу, а затем в ягодицу и дальше в бедро. Болевой синдром обостряется при поднятии тжести.
- Люмбоишиалгия. Болезнь развивается из-за воспаления седалищного нерва уже на выходе из позвоночного столба. Боль очень острая при чрезмерной нагрузке и переохлаждении. Распространяется от поясницы до ступни, усиливается при движении.
- Радикулит. Заболевание неврологического происхождения. Развивается из-за давления на нервы спинного мозга. В месте болезненности нарушается кровоток, возникает воспаление и отёчность. Эти факторы провоцируют приступы сильной боли в нижней области позвоночника, которые отдаются в ногах.
- Сдавливание седалищного нерва. Болевой синдром, возникая в пояснице, отдаётся по всей ноге. При отсутствии лечения, седалищный нерв может атрофироваться.
- Люмбаго (прострел). Очень часто встречается в людей старшего возраста. Боль стреляющая, может отдаваться в любую ногу. Нередко становится причиной обездвиживания человека.
- Туннельный синдром. Резкая болезненность возникает с одной стороны бедра. Боль может усиливаться при движении.
Когда боль отдаёт в ноги, то вполне возможны заболевания печени и органов дыхания.
Другие причины
К причинам боли такого характера относятся:
- Плохое кровообращение в пояснице, вызванное сосудистым инфицированием.
- Новообразования сдавливают нервные окончания.
- Дегенеративные процессы, поражающие хрящи суставов.
- Инфекция герпеса.
- Поражение нервных волокон, которое снижает подвижность и чувствительность нижних конечностей.
- Эпидуральная гематома, которая является осложнением после неправильной анестезии.
- Спинномозговой абсцесс.
Иногда развивается нейроинфекционный процесс, вызванный вирусами. Часто приводит к параличу. У всех описанных заболеваний боль проявляется разной интенсивностью и местом локализации.
Сопутствующие симптомы
Боль в поясничном отделе, отдающая в правую ногу, тревожит многих. Но к врачу обращаются не все, тем более, когда она незначительная и легко устраняются обезболивающими препаратами. Поэтому большинство заболеваний тяжело лечить, так как они уже в запущенной стадии.
Чтобы это предотвратить, нужно срочно нанести визит к врачу, если появились следующие симптомы:
- Острая пронизывающая боль, возникающая в пояснице и распространяющаяся в ногу.
- Продолжительная вялотекущая боль.
- Снижение чувствительности в ноге.
- Немеют конечности.
- Прострелы в обе ноги, а также ягодицы.
- Ощущение мурашек.
- В глазах мелькают чёрные точки.
- Мигрень.
Такие признаки бывают довольно опасны, поэтому не нужно самостоятельно принимать лекарственные средства. В основном, они всего лишь снимают симптомы, без устранения причины.
: «Боли в пояснице, ягодице и ноге: причины и устранение»
Устранение боли
Когда боль в поясничном отделе позвоночника распространяется в ноги, то для устранения такого синдрома нужна квалифицированная помощь медиков. Для этого разработаны комплексы мероприятий.
В основном, это лечебные процедуры и специальные медикаменты. Естественно, перед лечением проводится тщательное обследование, позволяющее выявить причину патологии.
Затем будет назначена симптоматическая терапия, которая остановит развитие болезни.
Выбор схемы лечения зависит от различных факторов:
- Степени тяжести.
- Основной патологии.
- Наличие воспалений и острых болей.
- Пол и возраст.
- Период беременности или лактации.
Терапия будет преследовать следующие цели:
- Выявление и устранение причины болезни.
- Снятие малейшего дискомфорта.
- Полное восстановление подвижности.
- Устранение боли и остановка воспалительного процесса.
Если обнаружено заболевание внутренних органов, то терапия подбирается строго индивидуально.
Первая помощь
Самолечение не приветствуется, но иногда возникают ситуации, при которых необходимо устранить острую боль, хотя бы на короткое время. Самым эффективным способом считается поза эмбриона.
Если боль отдаётся в одну ногу, то нужно лечь на противоположный бок и подтянуть к животу больную ногу. Когда болевой синдром распространяется в две ноги, то лечь нужно на спину, подтянув к животу обе ноги. На живот не переворачиваться.
Медикаменты
В лечение включается несколько групп препаратов:
Анальгетики. При острой боли не обойтись без Парацетамола, Седалгина и Найза. Эти обезболивающие препараты очень сильные, но их воздействие кратковременное.
Хондропротекторы. Эти средства восстанавливают ткань хрящей. Наиболее популярны:
- Таблетки Хондроксид.
- Капсулы Терафлекс Адванс.
- Гель или мазь Хондроксид.
- Мазь Хондроитин АКОС.
Противовоспалительные препараты. Обычно используют Диклофенак, Кетотифен. Они считаются наиболее эффективными средствами. Нестероидные лекарственные препараты отлично снимают отёки и воспаление. Боль также быстро уходит.
Кортикостероиды. В состав лекарств входят гормональные вещества. В основном. применяют Преднизон и Дипроспан.
Миорекасанты. Снимают мышечные спазмы и устраняют боль, расслабляя мышцы.
Лекарства назначает только врач, самостоятельное лечение должно быть исключено. Необходимо строго придерживаться дозировки и следовать инструкции, приложенной к препарату.
Физиотерапия
Если поясничная боль отдаёт в ноги, то часто применяется комплекс физиопроцедур. Они способствуют более быстрому устранению боли, значительно улучшают кровоток и восстанавливают метаболизм.
Если противопоказания отсутствуют, то рекомендуют:
- Электрофорез.
- Грязевые ванны.
- Иглоукалывание.
- Дарсонвализацию.
- Аппликации и лечебные компрессы.
- Мануальную терапию.
Все процедуры проводятся курсами, которые повторяются через 3 недели.
Хирургическое лечение
Если медикаменты и физиопроцедуры не помогли, прибегают к хирургическому вмешательству.
Показаниями к такому методу являются:
- Паралич.
- Парезы конечностей.
- Осложнения, влияющие на функционирование внутренних органов.
- Нестерпимые боли, которые не убираются анальгетиками.
Но сначала применяются традиционные методы, так как при операции существует риск осложнений с негативными последствиями.
Народные средства
Кроме консервативного лечения нередко применяют альтернативные методы.
Существуют эффективные рецепты народные медицины:
- Настойка из перца. В 300 г водки всыпать 100 г чёрного перца. Смесь настаивается в стеклянной ёмкости две недели. Поясница натирается настойкой 2 раза в 7 дней.
- Настойка из зверобоя. Измельчить столовую ложку растения. Добавить в кипяток и настоять 10 минут. Настойка пьётся ежедневно по одной ложке в течение месяца.
- Конский каштан. Топлёный жир смешивают с растёртым каштаном и добавляют камфорное масло. Все ингредиенты в одинаковых пропорциях. На кусочек хлеба нанести полученную мазь и приложить к пояснице.
- Мазь из смальца и хмеля. Измельчить хмелевые шишки (100 г) и перемешать со свиным салом (150 г). Через неделю мазь можно наносить на больное место поясницы.
- Солевая ванна. В тёплую воду добавляют морскую соль (200 г), лимонный сок (50 г) и несколько капель лавандового масла. Ванна принимается 20 минут.
Хотя рецепты проверены временем и достаточно эффективны, всё-таки предварительно следует проконсультироваться у врача.
: «Советы специалиста по устранению болей в поясничном отделе позвоночника»
ЛФК и массаж
Болевой синдром в пояснице с отдачей в ноги можно устранить с помощью специальных упражнений. Они восстанавливают метаболизм на болезненном участке.
Грамотно составленный комплекс позволит:
- Обеспечить нормальное кровоснабжение.
- Наладить полноценное питание проблемного участка.
- Увеличить упругость мышц, которые поддерживают позвоночник.
ЛФК подбирается только лечащим врачом, так как неправильное выполнение движений могут усугубить состояние, вплоть до операции.
Но во время выполнения упражнений необходимо соблюдать определённые правила:
- Первые тренировки проводятся под наблюдением врача.
- Лечебная гимнастика категорически запрещена при обострении заболевания.
- Нельзя изменять рекомендованный комплекс.
- При возникновении боли тренировка сразу прекращается.
- Упражнения выполняются плавно и медленно.
- Между подходами всегда делается перерыв в 30 секунд.
- Полезно повисеть на турнике.
Физические упражнения желательно дополнять массажем. Применяют различные виды: классический, вакуумный, точечный, медовый, баночный.
Но при некоторых заболеваниях массаж запрещён:
- При наличии активного туберкулёза.
- При онкологии.
- Если имеются сердечные патологии.
- При заболеваниях лимфатических заболеваниях.
- При наличии варикоза.
Сочетание лечебных упражнений и массажных сеансов обязательно используется в комплексной терапии.
Заключение
Болевой синдром в поясничном отделе, переходящий в ногу, часто бывает признаком серьёзной болезни: ишиалгии, люмбоишиалгии, радикулита, туннельного синдрома.
Решить эту проблему может только специалист. Если заболевание запустить, ноги могут отняться. Иногда, несмотря на адекватное лечение, подвижность не удаётся вернуть, что приводит к инвалидности.
Применяют комплексное лечение в зависимости от точного диагноза.
Источник: https://SpinaTitana.com/diagnostika/boli-v-poyasnitse-i-noge.html
Болит спина, немеют ноги: что делать, как избавиться от проблемы?
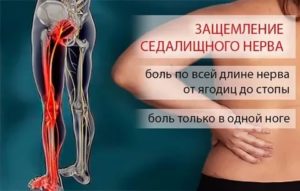
Патологии позвоночника опасны тем, что при них активно вовлекается в болезненный процесс нервная ткань. Это способно проявляться не только болями, но и онемением, потерей чувствительности конечностей. Распространена ситуация, когда болит спина и немеет правая нога. В материале рассмотрены причины того, почему это происходит, как избавиться от явления.
Боль в спине и онемение ног возникают одновременно, или сначала боль, затем потеря чувствительности конечностей. Характерные черты дискомфорта таковы:
- Проявляется после длительного нахождения в неподвижности – нарастает постепенно;
- Появляется сразу после нагрузок – боли средней интенсивности, онемение кратковременное;
- Появляется резко после определенного движения – боль сильная, острая, онемение сильное, но кратковременное;
- Дискомфорт локализован в пояснично-крестцовом отделе;
- Онемение распространяется чаще только на одну конечность, но иногда и на обе сразу.
Характер болезненных ощущений достаточно острый, они локализованы в пояснице, имеют среднюю или высокую интенсивность, нарастают. Онемение не слишком долговременное, не полное. Конечности сохраняют подвижность, но теряют чувствительность, которая восстанавливается после массажа. Может проявляться как покалывание, чувство холода в конечностях.
Причины
Состояние становится частым и выраженным при наличии патологии. Развивается оно потому, что в позвоночнике происходит компрессия (сдавливание) нервного корешка, что вызывает боль.
Если этот нерв передает сигналы в конечность, то боль может эродировать в нее, а может происходить потеря чувствительности.
По причине того, что в разные конечности сигналы передают разные нервы, нога деревенеет только одна (редко при множественном защемлении – обе сразу).
Возникать это может при следующих заболеваниях:
- Радикулит – ущемление нервной ткани в пояснице;
- Синдром «конского хвоста» — ущемление нервной ткани в крестце;
- Гипертонус, спазм мышц – при нагрузках либо гиподинамии мускулы защемляют нерв;
- Протрузия, грыжа – выступившее в спинно-мозговой канал пульпозное ядро защемляет нерв;
- Остеохондроз – разрушение межпозвоночного диска ведет к компрессии самими позвонками;
- Смещение позвонков – зажатие ими нервного корешка;
- Перелом, травма – повреждение самого нерва, либо травмирование, компрессия прилежащими тканями.
Онемение, боли считаются основными симптомами перечисленных патологий. В редких случаях такая клиническая картина возникает при наличии новообразований в области позвоночника.
Провоцирующие факторы
Симптоматика развивается при наличии ряда провоцирующих факторов:
- Переохлаждение, падение иммунитета;
- Длительная гиподинамия, статическая нагрузка;
- Излишняя физическая нагрузка, подъем тяжестей;
- Неловкие, чрезмерно резкие движения, повороты корпуса в поясничной области;
- Сон в неудобной позе;
- Ношение неудобной обуви, высоких каблуков;
- Сезонные обострения хронических заболеваний;
- Нарушения питания, прекращение поступления в организм нормального количества полезных веществ;
- Стрессы, нервное перенапряжение, потрясение;
- Набор веса, оказывающий дополнительную нагрузку на позвоночник.
Исключение перечисленных факторов риска значительно снижает вероятность развития патологического процесса.
Диагностика
Состояние диагностирует невролог, ортопед, вертебролог. В ходе диагностики применяются методы:
- Беседа с пациентом для сбора анамнеза, оценки симптоматики патологии;
- Мануальный осмотр – некоторые патологии обнаруживаются на стадии пальпации;
- Рентгенограмма – позволяет визуализировать прямые, косвенные признаки патологий;
- МРТ, КТ – позволяют оценить состояние мягких тканей, не видимое на рентгенограмме.
Все методы необходимы не всегда – иногда достаточно мануального, визуального осмотра, чтобы поставить диагноз. В других случаях дополнительно требуется электронейрограмма для оценки состояния нервной ткани.
Что делать?
Для снятия дискомфорта в спине используются:
- Нестероидные противовоспалительные препараты (Нурофен, Ибупрофен, Нимесулид) по 1 таблетке по мере необходимости, не более 4 в сутки;
- Анальгетики (Анальгин) строго по необходимости, разово, по 1 таблетке;
- НПВС-мази (Найз, Диклофенак, Вольтарен) наносить на болезненную область три раза в день;
- НПВС инъекционно (Диклофенак) внутримышечно в индивидуальной дозировке разово;
- Анальгетик Баралгин инъекционно внутримышечно в индивидуальной дозировке разово.
Онемение ног снимается по мере исчезновения отека, компрессии нервного корешка. Избавить от него помогут несколько методов:
- Лечь на пол перед стулом, положить на него ноги, так, чтобы поясница прислонилась к полу;
- Самостоятельный массаж поясницы, нормализующий кровоснабжение;
- Хронические, частые онемения устраняются курсовым массажем, регулярным выполнением лечебной гимнастики, физиотерапией по назначению врача;
- Согревание перцовым пластырем, нанесением мази Тигровый бальзам позволяет нормализовать питание тканей, передачу нервных импульсов, потому избавит от онемения.
Обострение остеохондроза пролечивается курсовым приемом НПВС-таблеток (Ибупрофен) по 1 штуке 2-3 р./сутки, нанесением мази Диклофенак трижды в сутки. Терапия дополняется назначением хондропротекторов (Хондроксид) перорально (1-2 шт.
/сутки), в виде мази (2-3 нанесения/сутки). Назначается магнитотерапия, СВЧ, электрофорез.
На стадии реабилитации показаны массажи, ЛФК, позволяющие освободить зажатую нервную ткань, укрепить мышечный корсет, восстановить питание тканей, передачу нервных импульсов.
Если медикаментозное лечение не помогает, назначается хирургическое вмешательство открытым методом. В ходе него выполняются манипуляции:
- Высвобождение зажатого нервного окончания;
- Установка импланта межпозвоночного диска;
- Закрепление смещенных позвонков в нормальном положении с помощью скобы.
При грыже межпозвоночного диска обострение снимается тем же способом, что при остеохондрозе. Но в большем числе случаев необходимо хирургическое вмешательство. В ходе него грыжа удаляется, а пораженный межпозвоночный диск заменяется имплантом.
Чем опасно?
Основная опасность перечисленных патологий в их прогрессировании. Сначала ноги отнимаются на короткое время, в незначительной степени.
Со временем длительность, выраженность онемений может нарастать по мере нарастания степени компрессии. При запущенной патологии вероятен паралич (обратимый/необратимый, длительный/кратковременный).
Достаточно часто формируется устойчивый болевой синдром.
Вывод
Симптоматика свидетельствует о серьезных нарушениях, способных негативно сказываться на качестве жизни по мере прогрессирования. Важно своевременно начать лечение патологии для сохранения полной подвижности и нормального качества жизни. Нельзя игнорировать симптомы, так как прогрессирование может протекать достаточно быстро.
Источник: https://columna-vertebralis.ru/boli-v-spine/bolit-spina-nemeyut-nogi-chto-delat.html
Боль в пояснице отдающая в ногу

Наиболее частой причиной обращения к неврологу является боль в пояснице, отдающая в ноги. К сожалению, с подобными жалобами к врачам приходят не только лица пожилого возраста, но и довольно молодые люди 30–35 лет, а порой и подростки.
Стоит отметить, что боли в пояснице – это симптомы очень серьезные, требующие проведения скорейшей диагностики, постановки точного диагноза и, конечно, лечения, поскольку болезнь достаточно быстро может приобрести хроническую форму, что осложнит процесс лечения.
Основные причины
В случае когда болит поясница и отдает в ногу, важно, определить первопричину этого состояния.
Боли в крестце, отдающие в ноги, относятся к следующим группам заболеваний:
- Нейродистрофические заболевания, характеризующиеся очень сильными болями. Спазм развивается преимущественно в ночное время суток. Кроме болевого синдрома, нарушаются обменные процессы в нервных волокнах, в кожных покровах. Обычно кожа на ногах истончается, а при отсутствии необходимого лечения, могут появляться трофические язвы.
- Мышечно-тонические болезни, проявляющиеся сильнейшим болезненным сокращением как мышц поясницы, так и мышц в ногах. Такие спазмы сочетаются с компенсаторной деформацией позвоночника в сторону или вперед (сколиоз и лордоз, соответственно). Вследствие серьезных искривлений позвоночника значительно ограничиваются движения в поясничном отделе, в конечностях.
- Вегетативно-сосудистые заболевания, при которых наблюдается онемение, в конечности может ощущаться жар или, напротив, холод. Больная нога прохладнее и бледнее, чем здоровая. Максимально неприятные ощущения проявляются во время движения.
В общем случае, если поясница болит справа и отдает боль тоже в правую ногу, то, скорее всего, присутствуют заболевания именно в правосторонних внутренних органах и наоборот, боль с левой стороны поясницы, соответственно отдающая в левую ногу, сигнализирует о болезнях левосторонних органов. А также это может означать развитие воспалительного процесса из-за дистрофии тканей или защемленного нерва.
Заболевания, сопровождающиеся поясничными болями
Существует целый ряд болезней, по причине которых ощущается боль в пояснице и ногах:
- патологии и травмы позвоночного столба;
- остеоартроз;
- выпадение диска;
- ожирение;
- стрессовые состояния;
- туберкулез почек, костей женских половых органов;
- смещение межпозвоночных дисков;
- радикулит;
- пролапс;
- протрузия диска;
- стеноз;
- инфекционное воспаление позвонков (остеомиелит);
- костные патологические наросты (остеофит, синдесмофит);
- воспалительные процессы позвоночного столба (спондилит);
- дегенерация позвонков (спондилез);
- корешковый синдром;
- менингит в хронической форме;
- инфекционное заболевание бруцеллез;
- панкреатит;
- болезни почек;
- абсцесс;
- очаги воспаления в организме;
- переохлаждение;
- язвенная болезнь двенадцатиперстной кишки;
- проблемы кровообращения;
- болезни мочеполовой системы;
- опухолевые процессы.
При резком развороте туловища, а также при поднятии тяжестей может развиться так называемая ишиалгия, при которой боли в крестце распространяются на ногу и ягодицы. Хроническая или же подострая поясничная боль, при которой немеют и отекают ноги, получила название люмбалгия. Проявляется эта боль при повреждении структуры межпозвонковых дисков.
Люмбоишалгию характеризуют следующие проявления:
- Резкая приступообразная боль нарушает функции поясницы (проявляется при попытках встать, изменить положение).
- Ночью боли приобретают ноющий характер.
- Ощущается онемение ног, вплоть до частичной потери их чувствительности.
- Жжение в ягодичных мышцах, передающееся ногу.
- Изменение цвета кожного покрова по причине нарушения кровотока.
- После продолжительного пребывания на ногах, пеших прогулок, появляется колющая боль.
- Подъем тяжестей, длительное пребывание в положении сидя, из-за чего поясница может ныть.
Известно, что при защемлении нервов также болит поясница и отдает в ногу, спровоцировать подобное состояние могут грыжа, остеохондроз или онкология. Боль в данных случаях приступообразная, сильная, а при физическом напряжении еще более возрастающая.
Боль поясничного отдела позвоночника, отдающая в ногу, может возникать из-за физических перегрузок, например, после тренажёрного зала или из-за тяжелой работы.
Следует выделить еще одну причину возникновения болевых симптомов в пояснице, передающихся в ногу – это нарушения в развитии позвоночника и нарушения мышечных, нервных тканей, обусловленных генетической предрасположенностью.
Способы диагностики
Когда вам неизвестны причины, по которым болит поясница и отдает в ягодицу и ногу ноющая боль, тянущая или, напротив, резкая и приступообразная, нельзя медлить с визитом в медицинское учреждение.
С подобными жалобами вам может понадобиться консультация одновременно нескольких специалистов: терапевта, гастроэнтеролога, ортопеда, невролога и уролога (гинеколога), поскольку причинами болей, как уже было сказано ранее, могут стать самые различные заболевания.
Проведя осмотр, вероятнее всего, что терапевт направит пациента к специалисту уже более узкой специализации.
Для точного диагностирования боли в крестце, проводятся следующие процедуры:
- Клинический анализ мочи.
- Анализ крови клинический и расширенный биохимический.
- Измерение артериального давления.
- Бактериологический посев спинномозговой жидкости.
- Ультразвуковое исследование кровотока, внутренних органов.
- Компьютерная томография.
- Метод магнитно-резонансной томографии.
- Электромиография.
- Рентген ноги.
- Биопсия мышцы.
В отдельных случаях проводятся дополнительные обследования, включающие: глюкозотолерантный тест, остеосцинтиграфию, иссечение лимфатических узлов, ректороманоскопию.
Разумеется, что терапия, проводимая при одном нарушении, может быть абсолютно противопоказана при какой-либо другой патологии. Поэтому установление точного диагноза чрезвычайно важно, и только будучи уверенным в его правильности, врач назначает соответствующее лечение.
В случае когда пациент испытывает сильные боли, то до окончательной постановки диагноза, врач может выписать противовоспалительные и обезболивающие медикаменты. Однако самолечение в подобных случаях может повлечь непредвиденные и опасные последствия, включая парализацию нижних конечностей.
Эффективные методики лечения
Различные патологии позвоночного столба лечат, как правило, консервативными методами. Наиболее эффективными методами считаются:
- Медикаментозное лечение, включающее использование противовоспалительных с анальгезирующим свойством препаратов (Ибупрофен, Диклофенак, Кетанол, Вольтарен), прием миорелаксантов (Мидокалм). Назначаются также обезболивающие препараты, избавляющие от болевых симптомов, но не излечивающие первопричину боли (Триган, Кетарол, Баралгин, Седалгин). Врачи могут рекомендовать прием спазмолитиков, нормализующих кровообращение и снимающих сокращение мышечных волокон (Нигексин, Трентал, Эуфиллин, Но-шпа). Назначаются также противоотечные препараты, снижающие натирание в районе защемленного нерва (препараты, содержащие анестезин, змеиный яд, Бутадиона, эксктракт конского каштана). Для повышения защитных свойств организма врачи часто рекомендуют дополнительно прием витаминных препаратов (Неуробекс, Магне В6, Нейромультивит). Для нормализации состояния больного необходимо также расслабить поясницу и укрепить сосуды, для чего применяются инъекции, мази, компрессы холодные и теплые. Кроме вышеперечисленных препаратов, могут быть рекомендованы рецепты народной медицины.
- Физиотерапевтические средства (лазеролечение, магнитотерапия, электрофорез – ионофорез с лекарственными веществами).
- Остеопатические и мануальные техники. Применение массажей позволяет размять мышцы, расслабиться, и поставить на место позвонки. На дому удобно применение аппликатора Кузнецова и других механических и электромассажеров.
Если болит поясница и отдает в ногу по причине наличия межпозвонковой грыжи крупных размеров, остеомиелита или опухолей, то может применяться хирургическое вмешательство.
Если диагностирован уролитиаз или мочекаменная болезнь, то, как правило, назначаются анальгетики, литолитические и спазмолитические препараты. Хирургическое вмешательство (цистолитотомия) может быть показано в экстренных случаях.
Очень часто болит поясница и тянет ногу при болезнях ОМТ у женщин, для лечения которых врачи назначают противовоспалительные медикаменты.
Крайне важно не употреблять самостоятельно средства, купирующие боль поскольку, они могут затруднить диагностику острого аппендицита у пациента, вероятность которого достаточно велика, если присутствуют боли в крестце. При данном диагнозе безотлагательно выполняется хирургическое вмешательство, во избежание развития перитонита.
Лечебная гимнастика
Всем известно, что ни одна проблема, связанная с опорно-двигательной системой, не может решиться только медикаментозно, без физических нагрузок. Грамотно подобранный комплекс лечебных упражнений, регулярность их выполнения эффективно нормализуют тонус мышц, улучшают самочувствие.
Избавление от болезненных ощущений возможно благодаря лечебной гимнастике, однако, нагрузки должны быть дозированы. Щадящим вариантом можно считать занятия йогой. Однако следует понимать, что физические упражнения могут принести пользу, если отсутствуют сильные боли, иначе состояние здоровья лишь усугубится.
Если же болит поясница и отдает в левую ногу, правую ногу или в бок, то с лечебной физкультурой стоит повременить.
Профилактические мероприятия
Любые профилактические меры при поясничных болях, всегда направлены на ликвидацию причин, приводящих к болям в пояснице, которые могут отдавать в ногу. Очень важно не допускать переохлаждения спины, ног и организма в целом нельзя находиться на сквозняках. Физические перегрузки, подъем тяжелых предметов недопустимы.
Женщины не должны злоупотреблять неудобной обувью на высоком подъеме, каблуках, поскольку усиливается нагрузка на позвоночник из-за смещения центра тяжести.
Круглый год питание должно быть полноценным, сбалансированным витаминизированным и умеренным, благодаря чему будет оставаться в норме вес и, соответственно, снизится нагрузка на позвоночник, не будут развиваться разрушительные процессы в нервах и в хрящах.
В случае необходимости, пациентам в профилактических целях могут назначаться хондропротекторы – медикаменты, улучшающие работу межпозвонковых дисков, блокирующие дегенеративные процессы в них.Если боль в пояснице отдает в ногу, то независимо от того острая эта боль, тупая, ноющая или другого вида, её ни в коем случае не нужно терпеть либо пытаться вылечиться самостоятельно.
Любые фармацевтические препараты, как и домашние лекарства разрешается применять только лишь после консультации с опытным специалистом, получив его разрешение.
Ну и, конечно, не стоит забывать о мерах профилактики болей в спине, чтоб сохранить свое здоровье на долгие годы.
(1 5,00 из 5)
Загрузка…
Источник: https://MoiPozvonochnik.ru/otdely-pozvonochnika/poyasnichnyiy-otdel/bol-v-poyasnitse-otdayushhaya-v-nogu
Боль в пояснице, отдающая в ногу
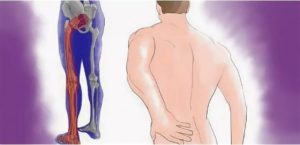
На сегодняшний день в век технологий всё большее число людей обращаются к врачам с проблемами в спине. Возникновение болезненных ощущений в поясничном отделе с последующей иррадиацией в ноги может сообщать о различного рода заболеваниях позвоночного столба.
Боль, переходящая от поясничного отдела в ягодицы и нижние конечности, является наиболее явным признаком остеохондроза либо заболевания под названием «люмбоишиалгия».
Разберемся подробнее, о каких патологиях в организме сообщают «отдающие» боли в ногах и в отделах спины, и что с этим делать.
Причины болей в ягодичной области
Существует достаточно большое число причин, по которым возникают болезненные ощущения одновременно в поясничном отделе и бедрах.
В список наиболее распространенных факторов, провоцирующих болевые ощущения, входят:
- Подъем тяжестей, повышенная или резкая нагрузка на слабые мышцы спины;
- Межпозвоночные грыжи (как правило, образуются в результате отсутствия лечения остеохондроза);
- Проблемы в работе эндокринной системы (сахарный диабет, лишний вес);
- Патологические заболевания суставов и периартикулярных тканей;
- Излишнее употребление алкогольных и табачных изделий;
- Болезни мочеполовой системы (цистит, пиелонефрит);
- Опухолевые образования в тканях позвоночного столба;
- Недостаточное обеспечение клеток питательными веществами (нехватка витаминов и минералов), в результате чего развиваются заболевания позвоночника;
- Воспаление седалищного нерва (обыкновенно боли возникают с одной стороны тела, усиливаются в ночное время суток);
- Смещение дисков позвоночника (помимо болей в поврежденном отделе могут возникать онемение конечностей и спины, слабость в мышцах, воспаления);
- Травмы спины.
Места возникновения и характер боли
В зависимости от типа проблемы болезненность возникает в конкретной области тела. При образовании воспаления, опухолей в позвоночнике болезненные ощущения появляются в поясничном отделе, затем «отдают» в область бедра.
Если боль появилась в нижнем отделе спины и передается в заднюю поверхность бедра, то это, как правило, признак защемления или воспаления седалищного нерва.
Если болит спина, а затем боковая линия бедра, проблемой может быть межпозвоночная грыжа.
Послеоперационные боли могут возникать в верхней части бедра, ближе к паховой области, если операция была сделана в области живота.
При возникновении одновременных болей в области поясницы и в коленном суставе существует опасность развития нарушений в суставной части бедра, развитие онкологии половых органов. Также боль возникает в результате травматизации костей таза, сопровождаясь онемением и покалыванием в ногах.
В правой ноге
Боль в спине, отдающая в правую ногу, характеризуется:
- Появлением болезненности при физической нагрузке;
- В ноге возникает онемение и жжение, доходящее до стопы;
- «Острое» недомогание появляется после длительной ходьбы;
- «Ноющее» ощущение в ногах после продолжительного сидения.
Частой причиной возникновения болей становятся повреждения поясничного отдела позвоночного столба.
Также будет интересно посмотреть:
В левой ноге
Боль в поясничной области спины, отдающая в левую ногу, характеризуется высокой интенсивностью острого или тянущего характера.
Появляются неприятные ощущения в ноге в результате травм таза, грыжи позвоночника, радикулита или запущенной стадии остеохондроза. Нередко боли в пояснице и впоследствии в левой ноге становится результатом невралгии.
При отсутствии должного лечения проблемы со спиной и ногами проблемы не пройдут, а со временем только усилятся. Запущенное заболевание может привести к параличу нижних конечностей.
Какие при этом могут быть заболевания?
Болезненность в пояснице, отдающая в ягодицу, может быть симптомом заболеваний не только спины, но и возникать при различных патологических процессах в организме.
Поясничная грыжа
На начальных этапах образования межпозвоночная грыжа не выражена какими-либо симптомами.
После того как грыжа сформировалась, неприятное ощущение в пораженном участке:
- становится постоянным,
- усиливается при поднятии тяжестей, при длительном пребывании в статическом положении;
- происходит изменение осанки;
- ограничивается подвижность в пораженной зоны;
- нарушается чувствительность в нижних конечностях;
- происходят сбои в питании тканей и в мышцах ног;
- паралич нижних конечностей (одной или обеих).
Остеохондроз
При развитии остеохондроза боль носит нескончаемый «ноющий» характер, нередко возникают «острые» боли, ограничивающие движения человека. Болезненность усиливается при высоких нагрузках на позвоночник при резких телодвижениях. появляются покалывание и онемение в нижних конечностях, вероятность образования хромоты.
Остеохондроз – заболевание, от которого, к сожалению, нет возможности навсегда избавиться. Разрушение тканей позвоночника, снижение эластичности позвоночного столба может маскироваться под другие заболевания.
Если болезненность возникает в суставных областях нижних конечностей (колени, стопы), то это может быть результатом плоскостопия. Покалывание в ногах или «затекание» часто возникают в статическом положении (лежа или сидя).
Без тщательной диагностики неправильно подобранное лечение не окажет результата, как следствие, болезнь лишь усугубляется.Встречаются случаи такого заболевания, как «остеохондроз ног». Травмы опорно-двигательного аппарата, происходящие в нем патологические процессы приводят к нарушению кровообращения и обмена веществ в тканях, разрушению отдельных частей хрящевой тканей. В результате у человека меняется походка, он начинает прихрамывать.
Остеопороз
Остеопороз – это болезнь, которая часто развивается как следствие других заболеваний позвоночного столба (межпозвоночные грыжи, защемление седалищного нерва, травмы бедра, онкология). Характер симптомов и болей может указывать на источник проблемы.
Искривления позвоночника (сколиоз, лордоз, кифоз)
Боль в пояснице, которая отдает в ягодицу и ногу, может быть «спутником» малоподвижного, сидячего образа жизни. Неправильная осанка со временем приводит к искривлению позвонков, и человек принимает всё чаще ту позу, которая не доставляет дискомфортных ощущений.
Показательными признаками искривления позвоночника являются: плечевая асимметрия, нарушение походки, быстрое утомление при удержании правильной осанки, деформирование грудной клетки.
Ишиалгия
Данное заболевание означает воспаление седалищного нерва. Для ишиалгии характерны боли в спине, которые «отдают» в левую ягодичную мышцу.
К факторам, провоцирующим заболевание, относятся инфекционные поражения, частая подверженность организма переохлаждению, травматические повреждения.
Ишиас формируется зачастую у людей в возрасте 50-ти лет в результате сдавливания участков тканей из-за травм опорно-двигательного аппарата, развития опухолей.
Как правило, боль носит «острый» «простреливающий» характер.
Радикулит
Ещё одной причиной возникновения болей в пояснице и продолжения болевых ощущений в ягодичной зоне может стать поражение нервных корешков пояснично-крестцового отдела. Во время движения боль усиливается и может доходить до фаланг пальцев ног, нередко пациент ощущает холодок или жар в нижних конечностях, «мурашки» и онемение.
Артрит бедра
Воспаление тазобедренного сустава носит прогрессирующий характер и может возникнуть практически в любом возрасте. Патология может сформироваться в результате наследственной предрасположенности, при постоянных нагрузках на ноги, при травмах бедра и дисплазии.
Для заболевания характерные резкие боли в ногах и в паховой области, хромота, движения ногой ограничены (как правило, при вращении).
В виде болей в поясничном отделе с правой стороны с последующей локализацией в ногах и ягодичной мышце могут проявляться урологические или гинекологические заболевания, патологические процессы в желудочно-кишечном тракте, болезни почек.
Диагностика и лечение
Для того чтобы назначить правильное лечение, требуется тщательная диагностика пациента. Применяются следующие методы исследования:
- Общий анализ мочи;
- Сдача крови на биохимию и клинический анализ;
- Ультразвуковое исследование брюшной полости (показывает состояние мочевого пузыря, почек, поджелудочной железы и других внутренних органов малого таза);
- Рентгенография (используется, когда большинство симптомов указывает на проблему в позвоночном столбе);
- Компьютерная томография и магниторезонансная томография (дают подробный отчет о состоянии тканей, о наличии или отсутствии воспалительных процессов, показывают нарушенные структуры и изменения);
- Электромиография (помогает исследовать состояние нервных и мышечных волокон тканей при подозрении на дегенеративные процессы).
Препараты
Терапия проводится при помощи лекарственных препаратов, которые подбираются в соответствии с причиной болей. Используются средства, снимающие спазм в мышцах, нестероидные противовоспалительные лекарства для наружного применения, иммуностимулирующие, новокаиновые блокады при обострениях:
- Противовоспалительные средства на негормональной основе (НПВС) – «Ибупрофен», «Ортофен», «Кеторол». Снимают отечность тканей, воспаление, устраняют боль.
- Миорелаксанты – «Мидокалм». Снимают напряжение в мышцах, в зависимости от тяжести заболевания могут быть использованы до полного обездвиживания участка.
- Хондропротекторы – «Хондроксид», «Вольтарен». При продолжительном применении способствуют регенерации хрящевой ткани.
Помимо медикаментов, в курс лечения включают:
- постельный режим;
- ограниченные физические нагрузки;
- массаж или мануальная терапия;
- ЛФК;
- физиотерапевтические процедуры.
Советуем посмотреть тематическое видео.
Упражнения
Лечебная гимнастика проводится курсом и входит в комплексную терапию. Для профилактики в домашних условиях можно выполнять следующие упражнения:
- Встать на четвереньки, опустить таз на ноги, застыть в таком положении на несколько секунд. Затем плавно перенести тело вперед с опорой на прямые руки, прогнувшись аккуратно в спине. Повторить упражнение 5 раз.
- Встать на четвереньки. Приподнять обе голени с опорой на колени и выполнять повороты тазобедренного сустава в левую и правую стороны.
- Из положения стоя на четвереньках медленно опускать до пола таз влево и вправо, задерживаться на полу на 2-3 секунды.
Когда возникает боль в поясничном отделе, в ягодичной мышце, есть ощущение, что «тянет» ноги, онемение конечностей, постоянное напряжение мышц и другие неприятные симптомы, ограничивающие движение, следует немедленно обратиться к терапевту. Врач выдаст направление к специалисту узкого профиля и поможет не допустить развития заболевания.
Профилактические меры
В качестве профилактики по предупреждению развития болей в отделах спины с последующей локализацией в нижних конечностях специалисты рекомендуют:
- Посещать бассейн (больше плавать на спине);
- Стараться не поднимать тяжести;
- Ходить на курсы массажа;
- Осуществлять пешие прогулки;
- На начальных этапах заболевания носить корсет;
- Подобрать удобный матрац;
- Делать легкие гимнастические упражнения для поясницы.
Если боли появились внезапно и не проходят длительное время даже при применении лечебных средств местного назначается, не стоит медлить с посещением к терапевту. Важно соблюдать рекомендации специалистов узкого профиля, тогда справиться с образовавшимся недугом будет намного проще.
Источник: https://poyasnica.com/boli/otdaet-v-yagoditsu-i-nogu.html
