Повышен паратгормон, снижен витамин Д
Содержание
Кальций, фосфор, паратгормон и витамин D – основная информация
Само погружение в глубину кальциево-фосфорного обмена и связанные с ним гормоны требует некоторой информации из области физиологии (науки о нормальном функционировании организма), о чем ниже.
Тем не менее, если Вы – человек нетерпеливый, и ищите информацию о повышенном уровне паратгормона (паратиреоидного гормона, гормона паращитовидной железы), посмотрите сразу в статье Паратгормон и гиперпаратиреоз.
Как это работает?
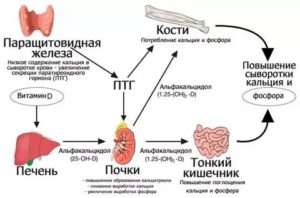
Всасывание кальция из желудочно-кишечного тракта осуществляется при помощи активной формы витамина D – гормона под названием 1,25-гидроксихолекальциферолом (другие термины: кальцитриол, 1,25-OH-D3). О других формах витамина D в соответствующем разделе.
С фосфатами и их усвоением нет такой проблемы, так как они могут всасываться без участия кальцитриола, и сами эти вещества более доступны и широко распространены.
Активная форма витамина D образуется из неактивной преимущественно в в почках, под влиянием гормона под названием паратгормон (ПТГ).
- Паратгормон выделяется паращитовидными железами – мелкими железами в количестве 4–6 штук у человека. Расположены они, как само название говорит, рядом со щитовидной железой.
- На продукцию ПТГ основное влияние имеет уровень кальция в сыворотке крови: снижение концентрации кальция увеличивает выработку этого гормона, что, в свою очередь, повышает уровень активной формы D3 и всасывание кальция. Это создает типичную петлю отрицательной обратной связи.
- Повышение уровня ПТГ приводит к деминерализации костей, высвобождению кальция из костной ткани.
- С фосфатами ситуация обратная – увеличение их концентрации (опосредованно, через ряд многоэтапных механизмов), стимулирует секрецию ПТГ, а он усиливает выведение фосфатов почками.
- Конечной целью является нормализация уровня кальция и фосфатов.
Из этого следует, что главным регулятором уровня кальция является ПТГ, который стремясь к его нормальному содержанию не только (опосредованно) усиливает всасывание кальция, а и может привести к разрушению костей.
Почему так происходит? Так, кальций – это не только компонент костей, а и один из самых важных элементов многих соединений, необходимых для метаболизма живого организма. Кальций также выполняет важную сигнализирующую роль, участвуя, например в каскаде свертывания крови или сокращении мышечных волокон.
Поэтому сохранение нормального уровня кальция является «более важным» вопросом, и для этого организм «жертвует» костями.В прошлом акцентировалась важность еще одного гормона, влияющего на кальциево-фосфорный обмен – кальцитонина, но в настоящее время мы знаем, что его участие как раз в области кальциево-фосфорного обмена минимальна. Этот гормон находит применение, но для обнаружения медуллярного рака щитовидной железы. Больше информации о риске лечения лососевым кальцитонином находится в блоге.
Нарушения кальциево-фосфорного обмена и их симптомы
Вышеизложенное введение позволяет понять, в чем могут заключаться нарушения кальциево-фосфорного обмена и его гормонов.
- Недостаток кальция и фосфора в рационе питания, хотя это редко, чаще всего у людей, придерживающихся «чудодейственных диет для похудения», может привести к деминерализации костей (остеомаляции).
- Дефицит витамина D или нарушение его активации, например вследствие болезни почек и применения различных медицинских препаратов, которое также приводит к выше описанным осложнениям. Это явление, не просто частое, а повсеместное, особенно в старческом возрасте, когда уменьшается способность к синтезу витамина D в коже под воздействием ультрафиолета. Остеомаляцию, вызванную дефицитом витамина D, обычно путают с другим заболеванием костей – остеопорозом.
- Чрезмерная активация витамина D (это происходит в случае некоторых видов опухолевых и воспалительных заболеваний) или его избыточное поступление (прием фармакологических препаратов) является частой причиной увеличения концентрации кальция, которое может проявляться различными симптомами – от нефролитиаза (почечных камней) до опасного для жизни обезвоживания (кальций подавляет способность организма сгущать мочу).
- Заболевание паращитовидных желез – гиперпаратиреоз (избыток ПТГ) вызывает хрупкость костей, увеличение концентрации кальция в крови и много связанных с этим нарушений, как описано выше.
- Гипофункция паращитовидных желез (дефицит ПТГ) вызывает снижение концентрации кальция и повышение уровня фосфатов, что проявляется в назойливых спазмах мышц и (как ни парадоксально) образовании кальциево-фосфатных отложений из-за высокого уровня фосфатов.
- Почечная недостаточность связана с нарушением выделения фосфатов и активацией витамина D. Это в свою очередь приводит к увеличению уровня ПТГ и разрушению костей.
Предостережения
Как мы видим, на уровни кальция, фосфатов и гормонов оказывают влияние разнообразные и взаимно противоположные факторы. Часто гормональные механизмы понимаются слишком упрощенным образом.
Например, пациенты испытывают чрезмерные опасения, связанные с повышенным у них уровнем паратгормона, интерпретируя его как заболевание паращитовидных желез.
Однако повышение уровня этого гормона не всегда свидетельствует о нарушении функционирования паращитовидных желез, а иногда имеет компенсационный характер и возникает вследствие других заболеваний.
Неоправданно употребляется также диагноз остеопороз, связанный только с ограниченными выводами по результатам денситометрического обследования и невниманием к другим возможным причинам деминерализации костей. Описанные здесь расстройства поэтому требуют вдумчивого обследования эндокринолога-практика, который должен быть знаком с полной клинической картиной, включая диету, которой придерживается пациент.
О подводных камнях, связанных с неправильным применением препаратов, содержащих кальций, написано в блоге.
Источник: https://endokrinologiya.help/ozhirenie-i-metabolicheskie-problemy/kalcij-fosfor-paratgormon-i-vitamin-d-osnovnaya-informaciya
Паратгормон повышен у женщин: что это значит и как лечить нарушение уровня Ca в крови
Превышение показателей кальция в крови признак развития гиперапратиреоза. При первичной, вторичной и третичной форме патологии околощитовидные железы активно продуцируют ПТГ.
Паратгормон повышен у женщин: причины, симптомы, возможные осложнения на фоне длительного нарушения уровня Ca в крови. Норма ПТГ. Признаки гиперкальциемического криза. Как лечить гиперпаратиреоз? Чем опасно отложение солей в почках при гиперкальциемии? Ответы в статье.
Паратгормон: что это такое
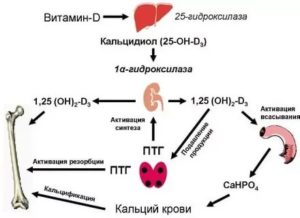
Околощитовидные железы продуцируют биоактивное вещество паратирин или ПТГ. Рецепторы (чувствительные клетки) эндокринного органа реагируют на концентрацию Ca в крови: снижение уровня свободного кальция сигнал к активному продуцированию паратгормона.
Паратиририн состоит из 84 аминокислоты. Гормон паращитовидных желез влияет на органы-мишени: почки, костную систему и кишечник.
Как только кальций в крови достигает оптимальных показателей, секреция паратгормона временно прекращается. Наибольшая концентрация биоактивного вещества отмечена в 15 часов, минимальный уровень рано утром, в 7 часов.
Этот факт важно учесть при заборе крови для выявления дисфункции околощитовидных желез.
Функции в организме
Основной эффект паратирина стимуляция повышения концентрации кальция в крови. Гормон паращитовидных желез снижает скорость выведения Ca с мочой, влияет на фосфорно-кальциевый обмен.
Эффекты паратирина:
- стимулирует остеоциты и остеокласты для выведения кальция в кровь из костной ткани,
- активизирует действие витамина Д для оптимального всасывания Ca в отделах кишечника,
- снижает скорость удаления кальция в почечных канальцах на фоне обратного осмоса, ускоряет выведение фосфора.
Когда и в какой день цикла сдавать анализ на ФСГ для получения достоверного результата? У нас есть ответ!
Перечень продуктов, содержащих серотонин для восполнения дефицита биовещества в организме можно увидеть в этой статье.
Другие важные эффекты паратгормона у женщин:
- активизация клубочковой фильтрации в почках,
- стимулирует оптимальный ритм сердечных сокращений,
- усиливает выработку пепсина и соляной кислоты в желудке,
- в большинстве клеток ПТГ ускоряет выведение кальция во внутриклеточное депо либо внеклеточные зоны,
- минимально влияет на обмен углеводов,
- увеличивает показатели артериального давления,
- избыток паратирина негативно влияет на выработку здоровых сперматозоидов.
Норма у женщин по возрасту
Допустимое количество паратогомона в крови колеблется в разные периоды жизни. Повышение показателей ПТГ провоцирует негативные эффекты различного плана в органах ЖКТ, мышцах, костной системе, ЦНС, половых органах и почках, сосудистой системе и сердце. Оптимальные значения у женщин и мужчин одинаковы: допустимая концентрация зависит не от пола, а от возраста.
Уровень паратирина у женщин (в ПТГ/мл):
- менее 22 лет от 12 до 95,
- возраст 2370 лет от 9,5 до 75,
- женщины старше 71 года от 4,7 до 117.
Оптимальный уровень Ca в крови 2,12,55 ммоль/л.
Примечание! Анализ крови на ПТГ сдают натощак, с утра. Прием воды и пищи разрешен вечером, за 910 часов до визита в лабораторию.
На протяжении 48 часов перед забором биоматериала нельзя испытывать физические и нервные нагрузки, употреблять спиртное, жирную пищу, острые блюда, не стоит дополнительно получать пищевые добавки с витамином Д и препараты кальция.
С листком-расшифровкой нужно прийти к эндокринологу. При лечении гиперпаратиреоза нередко нужна помощь уролога, гастроэнтеролога, кардиолога, онколога, травматолога-ортопеда.
Птг повышен у женщин: причины
В зависимости от вида гиперпаратиреоза, выделяют несколько провоцирующих факторов. В большинстве случаев избыточное выделение ПТГ в кровь происходит на фоне хронических заболеваний и опухолевого процесса, часто злокачественного характера.
Причины первичного гиперпаратиреоза:
- новообразования: аденома, карцинома, бластома,
- доброкачественные новообразования околощитовидных желез,
- почечная недостаточность при избытке фосфора и дефиците кальция,
- псевдогиперпаратиреоз. Состояние развивается на фоне формирования гормонпродуцирующих опухолей, в которых происходит секреция ПТГ.
Факторы, провоцирующие вторичный гиперпаратиреоз:
- недостаточное поступление витамина D,
- низкая концентрация Ca в организме,
- слабое всасывание питательных веществ в кишечнике у пациенки выявлен синдром мальабсорбции,
- сахарный диабет (первый и второй тип эндокринной патологии),
- нарушение работы пищеварительного тракта,
- развитие тиреотоксикоза при гиперфункции щитовидной железы.
Причины третичного гиперпаратиреоза у женщин:
- злокачественное поражение печени, органов дыхания либо почек.
Для уточнения стадии патологии врачи назначают анализ для выявления концентрации паратирина. При первичном повышении показателей ПТГ норма нарушена в 24 раза, при вторичном 410 раз, на фоне развития гормонпродуцирующей злокачественной опухоли и эндокринной неоплазии более чем в 10 раз.
Признаки гиперпаратиреоза
Какие симптомы указывают, что паратгормон повышен у женщин? Медики советуют изучить информация о негативном симптокомплексе при избытке ПТГ, чтобы вовремя обратиться к эндокринологу и урологу.
Избыток паратирина негативно влияет на органы выделительной системы:
- появляется болезненность в поясничной зоне,
- формируются конкременты в мочевом пузыре и почках,
- развиваются воспалительные процессы (пиелонефрит),
- беспокоит мучительная почечная колика.
Гиперпаратиреоз отражается на функциональности ЦНС:
- появляется слабость, сонливость,
- часто беспокоит подавленное настроение,
- развиваются нервно-психические расстройства,
- ухудшается память.
Органы пищеварения также испытывают негативное влияние избытка паратирина:
- постоянно хочется пить,
- снижается аппетит,
- беспокоит тошнота, возможна рвота,
- формируется стойкий запор,
- появляются жалобы на боли в эпигастрии,
- пациентка теряет вес,
- анализы, гастродуоденоскопия, УЗИ показывают формирование язвенных поражений органов пищеварения,
- развивается панкреатит (происходит воспаление поджелудочная железа).
Избыток паратгормона отрицательно влияет на мышцы и кости:
- замедляется линейный рост скелета у детей,
- усиливается хрупкость костей, повышается риск переломов,
- женщины жалуются на болезненные ощущения в суставах,
- происходит деформация скелета, развивается сколиоз, кифоз,
- формируются кисты челюстей,
- снижается плотность эмали и зубной ткани,
- исследования подтверждают развитие остеопороза.
Сердечно-сосудистая система также негативно реагирует на увеличение секреции паратгормона:
- нарушается уровень триглицеридов в крови,
- развиваются приступы аритмии,
- появляются сердечные боли,
- развивается артериальная гипертензия,
- снижается частота сердечных сокращений (брадикардия).
При гиперпаратиреозе у женщин часто появляются другие признаки патологии:
- нарушение сна,
- резкое изменение температуры тела,
- судорожный синдром.
Стойкое повышение показателей Ca в крови на протяжении многих месяцев и лет нередко приводит к развитию опасного гиперкальциемического криза. При отсутствии грамотной и своевременной медицинской помощи развивается коматозное состояние, возможен летальный исход.
Важно знать признаки критического превышения уровня Ca, чтобы вовремя вызвать бригаду неотложной помощи.
Симптомы гиперкальциемического криза: острая боль при изменении положения тела и зоне живота, внезапная слабость, ухудшение самочувствия, температура резко повышается до 40 градусов, появляется рвота.
Узнайте о функциях паращитовидной железы и о гормонах, вырабатываемых эндокринным органом.
О симптомах избытка эстрогенов у мужчин, а также о способах коррекции гормонального уровня написано на этой странице.
Перейдите по ссылке https://fr-dc.ru/vnutrennaja-sekretsija/polovye/fibroma-yaichnika.html и прочтите о первых признаках фибромы яичника, а также о методах лечения и удаления новообразования.
Чем опасно повышение уровня паратирина
Оптимальный уровень ПТГ поддерживает регенерацию костной ткани: по мере разрушения старых клеток их место занимают новые. Избыток паратирина нарушает баланс: процессы разрушения протекают активнее, чем восстановление структур, кальций поступает в кровь. Следствие патологического процесса развитие остеопороза на фоне вымывания Ca из костей и снижения плотности тканей.
Что происходит с избытком кальция в крови? Минерал поступает в почки, поражает нефроны и канальцы, оседает в бобовидных органах, провоцирует полиурию.
Чем больше уровень кальция, тем выше риск формирования конкрементов солевых отложений. Камни в почках медики выявляют на УЗИ у 15 % пациенток с гиперпаратиреозом.
По химическому составу при повышении ПТГ выделяют фосфатные, оксалатные либо смешанные конкременты.При нефрокальцинозе соли Ca накапливаются в почечной ткани и просвете лоханок. Запущенный патологический процесс провоцирует развитие почечной недостаточности.
Устранить последствия тяжелых форм нефрокальциноза для выделительной системы практически невозможно даже при стабилизации уровня паратгормона.
При почечной недостаточности со значительным снижением клиренса креатинина больные получают гемодиализ (внепочечное очищение крови).
Как снизить показатели гормона
Характер терапии зависит от стадии гиперпаратиреоза:
- при первичной форме заболевания проводят медикаментозное либо хирургическое лечение опухолей. В большинстве случаев нужно удалить новообразование, продуцирующее дополнительную порцию паратгормона. При онкопатологиях, после иссечения опухоли пациентка получает химиотерапию и курс поддерживающего лечения. В послеоперационный период и на протяжении последующего периода важно периодически сдавать кровь на ПТГ: на фоне низких показателей назначают заместительную гормональную терапию при дефиците паратгормона,
- терапию вторичного гиперпаратиреоза проводят различными методами с учетом причины избыточного продуцирования паратгормона. Если активная секреция паратирина происходит на фоне дефицита ионов кальция, то нужно пропить курс препаратов с витамином Д, пролечить патологии органов ЖКТ, почек. Пока не восстановлена работа органов ЖКТ, поступление кальциферола ниже нормы, паращитовидные железы будут активно вырабатывать ПТГ, что может привести к нарушению уровня биоактивного вещества,
- на фоне третичного гиперпаратиреоза медики уточняют стадию злокачественного процесса, проводят лучевую терапию, резекцию опухоли. После операции назначают применение цитостатиков для предупреждения рецидивов, подавления роста атипичных клеток.
При развитии гиперпаратиреоза у женщин важно проанализировать рацион, сдать кровь на ПТГ, обследовать внутренние органы и отделы костно-мышечной системы. Нужно вовремя скорректировать работу паращитовидных желез, стабилизировать показатели Ca в крови, чтобы избежать гиперкальциемического криза и других осложнений при избытке паратирина в крови.
Оцените свои шансы против коронавируса. Пройдите наш тест
Внимание!
Администрация сайта советует вам не заниматься самолечением, и в любых спорных ситуациях обращаться к врачу.
Источник: https://fr-dc.ru/gormony/ptg-ili-paratgormon-povyshen-u-zhenshhin-chto-eto-znachit-prichiny-i-simptomy-patologicheskogo-proczessa-metody-snizheniya-urovnya-kalcziya-v-krovi
Паратгормон повышен — что это значит и что делать
По содержанию гормонов специалист может сказать многое о здоровье. Если паратгормон повышен, то это значит, что у пациента нарушены вещественнообменные процессы из-за сбоев в деятельности паращитовидной железы.
Подобных желез в организме несколько, они относятся к эндокринной системе и занимаются продукцией паратиреоидного гормона. Этот элемент регулирует фосфор и кальций.
Именно поэтому, когда паратгормон повышен, у пациентов начинаются проблемы со здоровьем.
Функции гормона
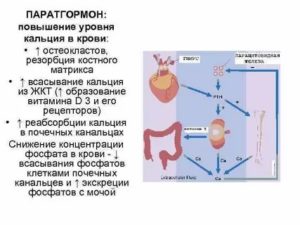
ПТГ или паратгормон продуцируется паращитовидными железистыми структурами и представляет собой белковую молекулу, активно участвующую в кальциевом метаболизме и частично – в фосфорном обмене. паратиреоидного гормона взаимосвязано с уровнем кальциевых ионов в плазме крови. Чем ниже содержание кальция, тем активнее паращитовидные железы продуцируют ПТГ.
Паратиреоидный гормон выполняет в организме задачи вроде:
- Снижения кальциевых потерь с мочеиспусканием;
- Повышения вывода фосфорных соединений с водой;
- Если кальций в организме находится в избытке, то паратгормон способствует отложению этого микронутриента в костных структурах;
- Если же кальция и фосфора недостаточно, то ПТГ вытягивает эти вещества из костей в системный кровоток;
- Регулирует уровень Д-витамина;
- Паратиреоидный гормон регулирует почечную и половую деятельность, опорно-двигательные функции;
- ПТГ препятствует развитию надпочечниковых и почечных патологий, предотвращает развитие рахита и диабета, благоприятно сказывается на состоянии и функциональности эндокринной системы, предупреждает тиреотоксикоз;
- ПТГ помогает в усвоении кальциевых соединений через кишечные стенки, поддерживает липидный уровень в крови и способствует правильному углеводному расщеплению;
- Отвечает ПТГ и за эпидермис, потому повышенный паратгормон часто сопровождается нездоровым состоянием кожи.
В течение суток уровень гормона может колебаться, что вполне нормально и обуславливается биоритмами конкретного пациента, особенностями его кальциевого обмена. Обычно минимальный уровень паратгормона у пациентов наблюдается утром в 7 ч, а суточный максимум достигается примерно к 15 часам.
Нормы
Специалисты установили определенные нормы для содержания ПТГ в крови пациентов различного возраста:
- До 20-22 лет – 12-95 пг/мг;
- В 23-70 – 9,5-75 пг/мг;
- После 70-летнего возраста – 4,7-117 пг/мг;
- При беременности – 9,5-75 пг/мл.
Если же паратгормон повышен, то это незамедлительно сказывается на кальциевом уровне. При кальциевой недостаточности задействуются запасы этого микроэлемента из костных структур, что чревато развитием остеопороза, нарушением почечных функций и функциональных расстройств прочих органов.
Но при подобных отклонениях причина не всегда кроется в функциональных нарушениях паращитовидных желез, ведь они начинают повышать паратгормон только тогда, когда получают сигнал, что в какой-то части организма недостаточно кальция. Потому повышение паратгормона может происходить по разным причинам.
Почему повышается
Причины повышения паратгормона обычно заключаются в кальциевом дефиците. Именно по причине нехватки кальциевых соединений в организме происходит резкое повышение ПТГ. Причины высокого паратгормона в данном случае просты.
Основные кальциевые резервы располагаются в костных структурах, а для его извлечения и доставки необходим паратгормон, который и переводит этот минерал в нужные органы, где происходит кальциевая недостаточность.
А выработкой ПТГ занимаются паращитовидные железы, которые получают сигнал о кальциевой недостаточности.
Причины высокого паратгормона тесно взаимосвязаны с уровнем кальция. Если паратгормон повышен, то начинает повышаться и содержание кальция. Значит, происходит ослабление костных структур, ведь ПТГ вытягивает недостающее именно оттуда. Если не провести лечение высокого паратгормона, то критически повышаются риски развития остеопороза.
Существуют такие патологии, которые провоцируют причины повышения паратгормона. Сюда можно отнести опухолевые образования в паращитовидных железах, гиперпластические процессы в этом органе, недостаточность почек хронического характера или болезнь Крона, рахиты, прочие патологии ЖКТ.
Иногда бывает, что паратгормон повышен, а кальцитонин (кальций) в норме. Такое происходит обычно по причине приема некоторых медикаментозных препаратов. К примеру, невозможно обойтись без медикаментозной терапии, если у пациента туберкулез.
Таким больным назначается Ионидаза и Циклоспорин, при приеме которых паратиреоидный гормон повышается, а кальций остается в норме.
Также спровоцировать повышение ПТГ может терапия эстрогенами или медикаментами с литием, прием Кортизола или Нифедипина.Причины высокого паратгормона могут обуславливаться не только заболеванием паращитовидных желез, но и патологическими процессами в иных внутриорганических структурах.
В результате накопление кальцитонина в почечных тканях приводит к камнеобразованию, перекрывающему протоковые каналы.
Когда в организме начинает расти содержание кальция, то минерал скапливается буквально везде – на сосудистых стенках или прочих органах, что в результате приводит к сердечно-сосудистым сбоям. Поэтому лечение повышенного паратгормона должно быть своевременным.
Признаки повышения
Гиперпаратиреоз – именно так называется болезнь, когда паратиреоидный гормон повышен, встречается примерно у каждого тысячного жителя планеты. При этом заболевших женщин примерно втрое больше, нежели мужчин. Чаще всего недуг выявляется у пациентов среднего, 20-50-летнего возраста.
Понять, что паратгормон повышен, помогают характерные симптомы вроде:
- Слабости ног или общеорганической обессиленности;
- Снижения тонуса мышечных тканей и выраженной болезненности в отдельных мышцах;
- При гиперпаратиреозе пациенты утрачивают нормальную координацию и двигательную активность, потому встают и самостоятельно ходят с большим трудом;
- Когда паратиреоидный гормон выше нормы, то походка пациента изменяется, становится похожей на утиную, пациент передвигается, переваливаясь;
- Кожные покровы приобретают землистый оттенок и иссыхаются;
- Зубы начинают крошиться, расшатываются и выпадают, эмаль трескается, что говорит о челюстном остеопорозе;
- Если гормональный дисбаланс беспокоит пациента длительное время, то патология приобретает более тяжелые масштабы, когда наблюдаются скелетные деформации и костные переломы, причем даже при незначительных ушибах;
- Больные отмечают, что они постоянно хотят пить, испытывают частые мочеиспускательные позывы, что может стать причиной ошибочного диагноза (например, диабет);
- Постепенно происходит формирование недостаточности почечных структур, в них запускаются камнеобразующие процессы, развивается нефрокальциноз;
- У некоторых пациентов в клинике присутствуют изменения поведенческого характера вроде раздражительности и истеричности, беспричинной плаксивости или сонливости, психологической усталости и пр.
Подобная клиническая картина явно указывает на наличие у пациента определенных проблем и требует проведения грамотной диагностики.
Если подобное состояние не лечить, то может развиться гиперпаратиреоидный криз, при котором беспокоит неукротимая рвотная реакция и выраженное ощущение жажды, ухудшение самочувствия и абдоминальные боли, при любом движении возникают суставно-мышечные боли и гипертермия до 40 градусов.
Обычно подобное состояние возникает при спонтанных переломах или сложных интоксикациях, тяжелых инфекциях, отклонениях при вынашивании или при терапии ЖКТ щелочными или антацидными препаратами. При гиперпаратиреоидном кризе наблюдается превышение содержания кальция практически вдвое.
Если и дальше бездействовать, то сознание затуманивается, повышается риск смертельного исхода. Примерно 50% пациентов в подобном состоянии умирают.
Анализ на паратиреоидный гормон
При наличии подозрительных симптомов пациента направляют на лабораторное исследование крови и общее обследование. В процессе диагностики делают ультразвуковое исследование щитовидки, надпочечников и почек.
Иногда показано проведение КТ, помогающей обнаружить в эндокринных органах опухолевые образования и узлы.
Чтобы результаты были достоверными, следует соблюсти ряд требований перед сдачей крови на исследование:
- За трое суток до забора крови минимизировать физнагрузки и исключить спиртное;
- Последний прием пищи должен произойти примерно за 10-12 ч до забора биоматериала, кровь должна браться только натощак;
- Перед процедурой нужно полноценно выспаться, чтобы организм нормально отдохнул;
- Если пациент принимает кальций- или фосфорсодержащие медикаменты, то за 3 суток до диагностики следует прекратить их прием. При невозможности прекращения терапии нужно уведомить об этом факте специалиста;
- При сдаче крови следует успокоиться, не нервничать и не бояться, а за 3-4 ч до забора биоматериала нужно исключить табакокурение.
Чтобы получить максимально точные результаты, забор крови берется несколько раз в одинаковое время и в одной лаборатории, но в разные дни.
Как нормализовать
Коррекция гормонального фона производится консервативными или хирургическими методами. Как понизить паратгормон, если его избыточность незначительная. Обычно в подобных случаях применяется консервативный подход посредством приема лекарств, щадящего питания и обильного питья.
Специалисты рекомендуют таким пациентам кушать больше кальцийсодержащих продуктов, но мясо следует ограничить. Если развивается состояние криза, то пациента помещают в эндокринологический стационар или в реанимационное отделение.
Основной целью терапии выступает снижение кальция, для чего проводят диурез, при котором капельно вводится Фуросемид и хлорид натрия в течение 3 ч. Затем назначается Комплексон, который вводят больному на протяжении 6 ч по 50 мг/кг веса.
Для стабилизации нормализовавшегося кальция в костях назначается Кальцитрин. Состояние паращитовидных желез нормализуется в течение нескольких месяцев или лет. Весь контрольный период пациента наблюдает врач, регулярно исследуется кровь на кальций.
Если он все равно остается на критическом уровне, несмотря на терапию, то проводится хирургическое удаление паращитовидных желез.Врачи более компетентны в вопросе, как понизить повышенный паратгормон в крови, потому самолечением заниматься недопустимо.
Иногда снизить паратгормон без операции не удается, тогда специалисты прибегают к удалению желез, продуцирующих ПТГ. Обычно полностью удаляется три железы, а четвертая – лишь частично.
Часть органа оставляют для достаточного снабжения организма паратгормоном. При этом вероятность рецидива после такого вмешательства остается минимальной и составляет всего 5%.
Чем опасно долгое повышение ПТГ
В результате долгого превышения уровня паратгормона концентрация кальция в кровотоке растет, а вот в костях, где этот микроэлемент очень нужен, его уровень катастрофически снижается. В дальнейшем происходит формирование негативных последствий для всего организма:
- Формируется остеопороз;
- Уплощаются позвонковые отделы и деформируются грудноклеточные структуры;
- Развивается мочекаменная патология, пиелонефрит или недостаточность почек хронического течения;
- Может возникнуть анорексия и желчнокаменная патология, язвенные процессы в ЖКТ или панкреатит кальцифицирующего типа;
- Возможно развитие психозов, нарушение памяти или хронической усталости;
- Иногда на фоне долгого превышения паратгормона у пациентов развивается брадикардия, аритмия или сосудистый кальциноз;
- У женщин вследствие гиперсекреции паратгормона страдают репродуктивные структуры, особенно при вынашивании, когда может произойти нарушение имплантации оплодотворенной яйцеклетки, ведь сосудистые каналы из-за кальциноза становятся чересчур плотными.
Последние исследования позволяют предположить, что нарушения продукции паратгормона берут этиологическое начало еще в детстве, когда ребенок болеет инфекцией, к которой родители относятся не особенно внимательно. Но и во взрослом возрасте следует бережней относиться к паращитовидным железам, чтобы не спровоцировать патологические изменения и нарушения деятельности.
Источник: https://gormony.guru/paratgormon-povyshen-chto-eto-znachit.html
Взаимосвязь гиперпаратиреоза и витамина Д

Основной ролью витамина Д является регулировка фосфорного и кальциевого обмена. При нарушении поступления минерала замедляется усвоение кальция желудком, начинает активно вырабатываться гормон паратирин, что в конечном итоге провоцирует развитие остеопороза. О причинах снижения выработки витамина Д, симптомах гиперпаратиреоза, диагностике и лечении читайте далее в нашей статье.
Причины гиповитаминоза Д
Недостаточное поступление этого витамина в организм вызвано такими факторами:
- ограниченное присутствие его в стандартном рационе;
- естественное образование возможно только при ежедневном пребывании на солнце с открытыми конечностями, что в большинстве климатических регионов невыполнимо;
- с ноября по март солнечные лучи в средних широтах рассеиваются атмосферой, поэтому любая продолжительность нахождения на улице в этот период не вызывает образования витамина Д;
- для успешного усвоения полученного витамина при загаре или с продуктами нужны здоровые почки и кишечник, печень;
- при ожирении большая часть поступившего количества откладывается в подкожной клетчатке и является неактивной;
- особые стили питания (веганы, вегетарианцы, аллергия) с ограничением рыбы и молока;
- у пожилых людей он медленно образуется в коже и плохо усваивается из продуктов питания;
- в период беременности и кормления младенца грудью повышается расход витамина Д.
Так как в летний период возрастает риск повреждения кожи при длительном пребывании на солнце, развития опухолевых процессов, то естественный путь получения витамина ограничивается. Использование солнцезащитных кремов также снижает его образование. В городских условиях препятствием для поступления витамина через кожу является загазованность и запыленность воздуха.
Проявления гиповитаминоза могут усиливать и медикаменты (гормоны, противовирусные, противогрибковые и противосудорожные), а также инфекции (туберкулез, гистоплазмоз, грибковые).
Рекомендуем прочитать статью о лечении гиперпаратиреоза. Из нее вы узнаете, чем отличается болезнь от синдрома, причинах развития гиперпаратиреоза, симптомах у взрослых и детей, а также о диагностике и лечении гиперпаратиреоза.
А здесь подробнее о питании при гиперпаратиреозе.
Развитие гиперпаратиреоза на фоне дефицита витамина Д
Нехватка витамина нарушает усвоение кальция в просвете кишечника. В ответ на его снижение в крови паращитовидная железа усиленно вырабатывает паратирин для компенсации. Под действием этого гормона кальциевые ионы активно вымываются из костей, вызывая их постепенное разрушение. Низкая минеральная плотность костной ткани (остеопороз) является причиной переломов при незначительной травме.
Длительный дефицит витамина Д приводит к разрастанию ткани органа и даже появлению опухоли – аденомы. Это вызвано тем, что достаточное количество витамина оказывает тормозящее влияние на деление клеток околощитовидных желез.
Симптомы вторичного гиперпаратиреоза
На ранних стадиях болезни признаки стертые или полностью отсутствуют. По мере разрастания тканей околощитовидных желез и повышении уровня паратирина возникают:
- слабость в мышцах, боли в костях, позвоночнике, изменение походки (переваливающаяся), снижение роста, сутулость (поза просителя);
- повышенная утомляемость, головная боль, низкая переносимость физической активности;
- переломы при падении с высоты собственного роста, резких движениях, которые долго срастаются, нередко после них кости деформируются;
- низкий аппетит, боль в подложечной области, тошнота, запоры, метеоризм, потеря веса;
- болезненное мочеиспускание, приступы почечной колики, ноющая боль в пояснице, усиленное выделение мочи, сильная жажда;
- тяжесть в правом подреберье после еды, боль, тошнота и рвота при употреблении жирной или острой пищи;
- повышенное давление крови (из-за поражения почек);
- расшатывание здорового зуба и его выпадение;
- снижение памяти, нервозность, депрессивные состояния;
- постоянная краснота глаз.
Больные с повышенной функцией околощитовидных желез могут длительное время лечиться от ее последствий: мочекаменная болезнь, камни в желчном пузыре, остеохондроз, остеопороз, язвы в желудке и двенадцатиперстной кишке. Осложнениями гиперпаратиреоза бывают:
- образование крупных камней в почках с развитием почечной недостаточности;
- закупорка камнем желчного пузыря, механическая желтуха, холецистит;
- панкреатит и панкреонекроз (воспаление и разрушение поджелудочной железы);
- желудочно-кишечное кровотечение из язвы;
- переломы позвонков, шейки бедра, лучевой кости;
- стенокардия из-за отложения кальция в стенках коронарных артерий, инфаркт миокарда, аритмия;
- приступы судорог.
Диагностика заболевания
Для выявления дефицита витамина Д проводится исследование его в крови – определение 25 (ОН) D, что означает гидроксилированное производное с высокой витаминной активностью.
Концентрация этого соединения отражает суммарное поступление витамина с пищей, солнечным светом и препаратами витамина (Д3 или Д2).
Поэтому анализ рекомендуется для первоначальной диагностики и оценки результатов терапии.
Полученные данные (в нмоль/л) расценивают таким образом:
- до 50 – дефицит витамина;
- от 50 до 75 – витаминная недостаточность;
- от 75 до 250 – норма;
- от 75 до 150 – целевые значения при применении эффективной дозы препарата.
Это исследование дополнятся анализами крови и мочи на содержание кальция, креатинина (показывает работу почек), паратирина, фосфора крови. При нехватке витамина Д кальций в крови может быть в норме или повышен на фоне гиперпаратиреоза, поэтому критерием выявления патологии считается высокий уровень паратиреоидного гормона.
Анализ на общий витамин D (25-гидроксивитамин D, кальциферол) в крови
Пациентам с такими нарушениями проводят исследование структуры паращитовидных желез – УЗИ, сцинтиграфия, КТ, МРТ.
Показана также денситометрия костной ткани для обнаружения признаков остеопороза.
Выявить нарушения функции пищеварительной системы помогает УЗИ желчного пузыря, поджелудочной железы, фиброгастродуоденоскопия.
Чтобы исследовать работу почек, назначается УЗИ, КТ, определение скорости клубочковой фильтрации мочи, биохимический анализ крови с почечными тестами.
Лечение
Предпочтение при терапии витаминной недостаточности отдается форме Д3. Если имеется выраженный дефицит витамина, то препараты (Аквадетрим, Вигантол, Коледан) применяют 2 месяца по одной из схем:
- раз в неделю 50 000 МЕ;
- два раза в неделю по 25 000 МЕ;
- раз в день 7000 МЕ;
- раз в месяц 200 000 МЕ.
При показателе 25 (ОН) D от 50 нмоль/л курс ограничивается 1 месяцем. Затем необходим повторный анализ и переход на поддерживающие дозы. При ожирении или заболеваниях кишечника могут потребоваться более высокие количества витамина Д. С осторожностью и меньшими дозами необходимо проводить лечение при наличии саркоидоза, туберкулеза и хронических грибковых инфекций.
Некоторым пациентам витамина Д3 бывает недостаточно из-за нарушения его усвоения. Им назначают активные формы – Рокальтрол, Альфа Д3.
Абсолютными показаниями к использованию таких форм является хроническая почечная недостаточность, распространенный остеопороз и возраст пациентов от 65 лет.
Важно, что при их применении невозможно ориентироваться на показатели 25 (ОН) D, а необходимо определение паратгормона для оценки эффекта терапии.
При обнаружении аденомы паращитовидных желез или существенной гиперплазии ткани с высоким уровнем кальция и паратгормона назначается операция. В ее ходе удаляется пораженная железа или почти вся околощитовидная железистая ткань (субтотальная резекция).
Операция по удалению паращитовидных желез
Профилактика дефицита витамина Д и гиперпаратиреоза
Нехватка витамина Д является настолько распространенной, что приобретает черты пандемии, то есть охватывает все страны. Разной степени выраженности гиповитаминоз Д обнаруживают в среднем у 50-80% населения.
Для предупреждения этого состояния у пациентов от 18 до 50 лет в день должно поступить с пищей не менее 600 МЕ, а для более старших возрастных групп – 800-1000 МЕ витамина.
Беременным и кормящим может потребоваться до 1200 МЕ.
Для этого в рационе должна каждый день быть рыба и молочные продукты. Они также помогают обеспечить организм кальцием. Рекомендованы такие минимальные профилактические нормы потребления:
- рыба (сом, тунец, ставрида, сельдь, лосось) – 150-180 г;
- три порции молочных продуктов в любом сочетании. За одну порцию принято (на выбор): 100 г творога, стакан молока, кефира, простокваши, йогурта, 30 г сыра.
Если имеются факторы риска гиповитаминоза Д (нехватка солнечных лучей, пожилой возраст, ожирение), но пациент не может постоянно контролировать содержание витамина Д при помощи анализов крови, то ему в дополнение к питанию с ноября по конец марта нужно принимать 400 МЕ витамина Д3.
Дефицит витамина Д возникает при его недостаточном поступлении или нарушении усвоения. Это приводит к снижению всасывания кальция в кишечнике и компенсаторному усилению работы паращитовидных желез. У больных минерал активно вымывается из кости, что повышает риск переломов, а его соли откладываются во внутренних органах и сосудах, нарушая их функции.
Рекомендуем прочитать статью об операции на паращитовидной железе. Из нее вы узнаете о показаниях к операции на паращитовидной железе, обследованиях перед операцией, вариантах удаления желез и их последствиях.
А здесь подробнее о паращитовидной железе и анализах.
Для правильной постановки диагноза нужно пройти анализ крови на содержание витамина Д в крови, исследовать уровень кальция и паратирина. Лечение состоит в применении Д3 или более активных форм. Для предупреждения болезни важно поступление достаточного количества витамина и кальция с продуктами питания, профилактический прием их в составе таблеток или капель.
Смотрите на видео о гиперпаратиреозе:
Источник: https://endokrinolog.online/giperparatireoz-vitamin-d/
